Родовые схватки. первый период родов
Содержание:
- Что делать нельзя?
- Первый период родов: дышим за двоих!
- Причины боли при мочеиспускании у женщин
- Разница между признаками у первородящих и повторнородящих
- Потуги при родах — что это такое, чем отличаются, больнее ли схваток?
- Препараты, вызывающие схватки
- Причины головной боли
- Осложненные формы
- Как понять первородящей, что начались схватки
- К какому врачу обращаться?
- Боль во время потуг
- Лечение дисменореи но-шпой
- К какому врачу надо обращаться, если болит голова?
- Категории
Что делать нельзя?
Запомнить это тоже очень важно.
- Нельзя суетиться и паниковать, делать резкие движения. Все следует подготовить к отъезду в роддом заранее, упаковав в сумку необходимое, включая документы.
- Нельзя добираться до больницы самостоятельно, сидя за рулем. Если идти пешком — то только с сопровождающим. Но правильнее всего вызвать скорую помощь.
- Нельзя оставаться дома, если отошли воды или появились выделения с кровью, если возникла резкая боль в матке, сильно заболела голова, нарушилось зрение. Следует немедленно вызвать скорую помощь.
Счастливого родоразрешения!
Использованы фотоматериалы Shutterstock
Первый период родов: дышим за двоих!
С того момента как схватки становятся регулярными, берет начало первый период родов, во время которого сила, частота и продолжительность спазмов матки нарастает и происходит раскрытие ее шейки.
Во время спастического сокращения волокон маточной мускулатуры сжимаются кровеносные сосуды, которые несут артериальную кровь плаценте и плоду. Плод начинает испытывать недостаток кислорода, и это непроизвольно заставляет вас дышать глубже. Рефлекторное увеличение частоты сокращений вашего сердца обеспечит доставку кислорода ребенку. Природа предусмотрела так, что эти процессы протекают вне зависимости от вашего сознания, однако полагаться на нее полностью не следует.
В первом периоде родов во время каждой схватки нужно спокойно и глубоко дышать, стараясь не задерживать дыхание на вдохе. При этом воздух должен наполнять верхние отделы легких, как бы поднимая грудную клетку. Вдыхать нужно через нос, медленно и плавно, выдыхать через рот, так же равномерно.
Причины боли при мочеиспускании у женщин
Существует несколько причин, влияющих на появление болезненных ощущений и дискомфорта при мочеиспускании. Самые распространенные среди них следующие:
Цистит
Цистит
Мнение эксперта
Выделяют такое явление, как посткоитальный цистит: после окончания полового акта женщина ощущает потребность в опорожнении мочевого пузыря, во время которого появляется резь и дискомфорт. Если вы столкнулись с подобной проблемой, обратитесь к гинекологу или урологу.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Камни
Болезненные ощущения усиливаются во время физической активности, при ходьбе, при перемене положения тела. В особо тяжелых случаях имеет место сильная слабость, повышение температуры, головокружение, озноб, рвота, тошнота.
Разница между признаками у первородящих и повторнородящих
Анатомическое строение матки женщины, которая ранее была в родах, отличается у беременной впервые. Дело в том, что проходя через родовые пути, головка плода оказывает высокое давление на шейку матки, способствуя ее растяжению. За счет этого она становится более эластичной, податливой и широкой. Поэтому первый период родов у женщин, рожающих повторно, протекает более стремительно и менее болезненно. Как правило, он длится от 3 до 7 часов, а у первородящей — от 6 до 12 часов.
За счет того, что организм лучше подготовлен к процессу, признаки родов у повторнородящих возникают немного позже, примерно за неделю до родоразрешения. Также клиническая картина у них может быть более выраженной. У женщин, беременных впервые, эти проявления наблюдаются значительно раньше — примерно за 15-20 дней до появления ребенка на свет.
У некоторых мамочек, рожающих повторно, признаки, предшествующие рождению ребенка, могут возникнуть и за сутки до него. Поэтому повторнородящим необходимо внимательно наблюдать за своим организмом уже с 34-35 недели. Подготовленность родовых путей может повлиять на быстротечность первого периода родоразрешения, поэтому не стоит откладывать поездку в родильный дом.
Важно знать, что при появлении схваток, которые характеризуются цикличностью, женщине, рожающей повторно, уже следует обратиться в роддом, так как первый период родоразрешения не всегда может сопровождаться развитием болевого синдрома или другими проявлениями. Если между рождением последнего ребенка и новой беременностью прошло более 8-10 лет, то предвестники родов у повторнородящих могут появиться за 12-14 дней до родоразрешения
Это связано с тем, что за такой длительный период организм женщины полностью восстанавливается, и родовые пути теряют свою эластичность
Если между рождением последнего ребенка и новой беременностью прошло более 8-10 лет, то предвестники родов у повторнородящих могут появиться за 12-14 дней до родоразрешения. Это связано с тем, что за такой длительный период организм женщины полностью восстанавливается, и родовые пути теряют свою эластичность.
Также женщине не стоит ориентироваться на то, как протекала ее предыдущая беременность, поскольку влияние множества факторов (размер плода, высота стояния дна матки, наличие сопутствующих заболеваний и т.д.) может отразиться на родах. Поэтому появление признаков может наблюдаться в более ранний или поздний период, в сравнении с первыми родами.
Если первые роды проводились с использованием кесарева сечения, то предвестники будут проявляться так же, как и у женщин, впервые рождающих ребенка. Это связано с тем, что шейка матки не растягивалась, так как ребенок не проходил через родовые пути.
Потуги при родах — что это такое, чем отличаются, больнее ли схваток?
Наслушавшись рассказов уже познавших радость материнства подруг, будущая мама начинает гадать, что больнее схватки или потуги и чем они друг от друга отличаются. Порой эти раздумья вызывают панику у беременной, а она, как известно, ни к чему хорошему не приводит.
Что такое потуги и схватки
Начало схваток говорит о том, что родовая деятельность уже началась и беременность подходит к логическому концу. Они бывают тренировочными и родовыми.
Тренировочные схватки возникают, как правило, у женщин на 9 месяце беременности. Они более слабые и не регулярные.
Потуги – завершающая фаза родов, начинается при раскрытии шейки матки на 10 см.
Этапы родовой деятельности
Чтобы понять, чем потуги отличаются от схваток нужно иметь хотя бы начальное представление обо всех этапах родовой деятельности. Всего их 3:
- 1. Схватки – первая ступень родов. В этой фазе совершается раскрытие шейки матки для продвижения крохи по родовым путям. Могут длиться 1-3 часа (характерно для стремительных родов), а порой и до 2-3 дней. В среднем 12 часов у первородящий и 3-4 часа у рожающих повторно.
- 2. Потуги – родовой период. Они длятся до тех пор, пока ребенок не появиться на свет.
- 3. Послеродовой период – этап восстановления организма женщины. Считается, что он длиться столько же времени, как и сама беременность – 9 месяцев.
Потуги при родах: что это такое
Потуги – сложный физиологический процесс, в результате которого мышцы диафрагмы и брюшного пресса самопроизвольно сокращаются и ребенок выталкивается наружу. В медицинских кругах его называют изгнанием плода.
Если при схватках от женщины требуется лишь максимально сэкономить силы для дальнейших событий, то при потугах ей придется изрядно потрудиться, чтобы помочь ребенку появиться на свет.
Когда начинаются потуги
Излитие околоплодных вод говорит о том, что начинается завершающая фаза родов – потуги. Во время них женщина чувствует сильное желание опорожнить кишечник. Оно-то и заставляет женщину напрягаться и тужиться.Но бывают и исключения из правил, когда потуги проходят сами собой.
В этом случае роженица не ощущает дискомфорта.
Главное отличие болевых ощущений при схватках и потугах в том, что в первом случае боль приходит не зависимо от желания женщины. Во втором – роженица вынуждена сама себе ее причинять.
Сколько длятся потуги
Длительность потуг зависит от того как будет стараться сама женщина. У одних они длятся 30 мин, а у других 4-5 часов.
Средняя продолжительность потуг составляет 2 часа.
Сократить длительность этого родового этапа и болевую нагрузку на организм можно. Для этого медики разработали специальную технику дыхания.
Рекомендации дыхания при потугах:
- • При потугах дыхание должно быть частым и глубоким. Вдыхать нужно ртом (в живот). Затем, немного задержать дыхание и спокойно, но недолго выдохнуть. Резкий выдох может оттолкнуть малыша по родовым путям обратно.
- • Судорожное дыхание во время потуг может привести к осложнению родов. Такое дыхание может вызвать напряжение мышц в промежности и родовых путях. Женщина может задушить свое дитя.
- • Кричать во время родов не рекомендуется. Это связано с остановкой ребенка, что делает потугу неэффективной.
- • Акушеры всегда стараются облегчить состояние роженицы, подсказывая ей, как и когда тужиться. Если правильно скоординировать свои действия с медперсоналом, то можно разродиться без осложнений и в течение 2-3 длинных схваток.
Причины слабых потуг при родах
В некоторых случаях у роженицы могут наблюдаться слабые потуги. В группу риска входят женщины:
- • Страдающие недостатком веса или наоборот – ожирением.
- • Многодетные мамы. В большинстве случаев у них сильно ослаблены мышцы пресса.
- • Роженицы, измученные схватками или в состоянии болевого шока.
- • Женщины, у которых мочевой пузырь и кишечник недостаточно опорожнены.
- • Роженицы с травмированным позвоночником.
- • Дамы, у которых во время беременности образовалась паховая или пупочная грыжа.
- • У женщин с узким тазом и крупным плодом.
Если акушер-гинеколог вовремя не примет меры при слабой родовой деятельности, ребенок может умереть. Порой плод приходиться доставать специальными инструментами за предлежащие конечности.
Бояться потуг не нужно. Это естественный процесс, который быстро закончится и забудется.
Препараты, вызывающие схватки
В условиях, когда состояние женщины и ребенка не вызывает тревог, но есть обстоятельства, вынуждающие ускорить роды или подготовку родовых путей (например, при переношенной беременности, замедленном созревании шейки и т. п.) специалисты могут прибегать к нескольким методам стимуляции начала родов.
В активизации родового процесса имеют значение три фактора: физическое воздействие, давление на шейку матки плодного пузыря и головки ребенка, уровень простагландинов и уровень окситоцина в крови.
Таким образом, при наличии показаний для стимуляции родов могут применяться препараты, вызывающие схватки, способствующие размягчению шейки матки и подготовке родового канала, а также амниотомия, вскрытие оболочек плодного пузыря.
Амниотомия вызывает не только увеличение давления головки ребенка на шейку матки, но и провоцирует производство простагландинов. Как правило, такой метод стимуляции используют при сглаженной шейке или в процессе родов вместо применения препаратов, вызывающих схватки.
К методике предварительной подготовки, также способствующей ускорению начала родовой деятельности, относят препараты ламинарии, содержащие простагландины. Их вводят непосредственно в шейку матки, влияя на ее созревание.
При необходимости активизации процесса сокращений гладкой мускулатуры матки назначают препараты, вызывающие схватки: Окситоцин, заменитель натурального гормона гипофиза, или Энзапрост. Без врачебной необходимости подобные медикаменты использовать нельзя, и их введение должно контролироваться специалистами в условиях клиники.
Народные поверья о действиях, начинающих схватки и способствующих началу родов
Существует множество различных обычаев и поверий о действиях, веществах, продуктах, способствующих началу родов. Некоторые из них основаны на древних традициях, не подтверждаемых научными доказательствами, другие имеют физиологическую или психологическую базу.
Однако стоит отметить, что для начала родов необходимы слаженные действия как матери, так и ребенка: и в организме матери, и в гипофизе плода начинают вырабатываться вещества, способствующие началу родового периода. Без готовности двух организмом никакие действия и продукты, «начинающие схватки», не только не помогут, но способны нанести вред.
К физическим действиям, способствующим началу родов, относят практически все виды физической активности, разрешенные во время беременности: ходьба, уборка дома, подъем по ступенькам. Специалисты, так же, как и опытные акушеры прошлых времен, отмечают эффективность движения вверх с усилением давления на маточное лоно (подъемы вверх по холму, хождение по ступенькам), а также использование активности в определенных позах: на четвереньках, в наклонах (старый метод стимуляции родов через мытье полов во всем доме).
Уборка в доме имеет еще два фактора: непосредственная подготовка помещения к жизни малыша способствует психологической подготовке будущей мамы, все «приданое» собрано, дом чист, кроватка застелена, можно наконец рожать. Помимо этого момента наблюдатели отмечают «эффект гнездования», желание женщины обустроить «гнездо», очистить помещение, сопровождающееся повышенной физической активностью, может быть продиктовано гормональными изменениями, свидетельствующими о скорых родах.
К еще одному методу, рекомендуемому как в народе, так и в медицинской среде, относится секс. Влияние физических ласк, прикосновений к коже, к соскам на рост окситоцина в крови подтверждено научными исследованиями. Сам процесс сексуального возбуждения способствует притоку крови к паховой области, сокращениям матки и способен также ускорить начало родов.
Ну и если допустимо половое общение с незащищенным контактом, то секс с партнером приносит еще один «бонус»: сперма содержит простагландины, позитивно влияющие на созревание шейки матки.
Остальные домашние методы и приемы, начинающие схватки, как правило, основаны на действии веществ, вызывающих усиленную перистальтику кишечника. Несмотря на то, что данный процесс – усиление перистальтики – может оказывать влияние на сократительную активность матки, использование касторового масла, особенно в сочетании с алкогольными напитками, скорее нанесет вред и добавит дискомфорта.
Причины головной боли
Различают первичную и вторичную головную боль. Первичной считается такая боль, которая не является сопутствующим симптомом, а представляет собой самостоятельное заболевание. В этом случае, именно головная боль является основной проблемой. Вторичная головная боль – это одно из проявлений заболевания, не сводящегося к головной боли. Сильной головной болью могут сопровождаться инфекционные заболевания, отравления различной природы (как ядовитыми веществами, поступившими в организм извне, так и выработанные внутри организма, – например токсинами, которые образуются в результате деятельности в организме вирусов и патогенных микробов). Голова может разболеться в результате стресса, изменения погоды, переохлаждения или перегрева организма, при недостатке сна, голоде, переедании, при недостатке кислорода, — причиной может стать всё, что ведёт к нарушению необходимого для деятельности мозга обмена веществ.
Таким образом, если у Вас заболела голова, это не обязательно означает, что Вы больны: возможно, это просто результат воздействия случайного фактора. Однако если головная боль возникает периодически или сохраняется достаточно долго, то, скорее всего, имеет место какое-то заболевание. В 95% подобных случаев встречается первичная головная боль, и только в 5% случаев – вторичная.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
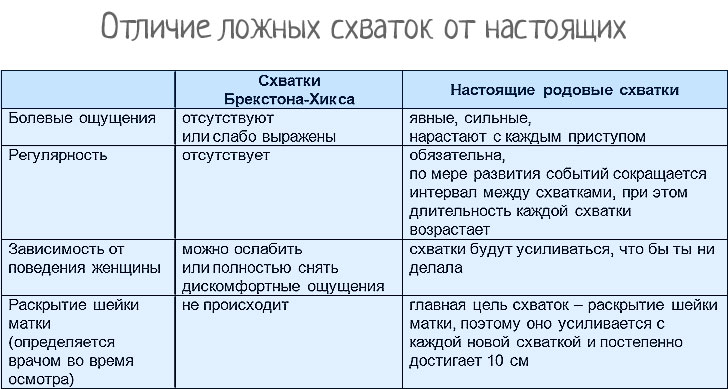
Как понять первородящей, что начались схватки
Когда и как начинаются ложные, родовые схватки у первородящих женщин и каким образом можно отличить одни от других? Матка начинает готовиться к рождению ребенка довольно рано, у некоторых женщин уже в 20 недель беременности. Но чаще после 30-й недели или даже в последние 2-3 недели перед родами.
Как начинаются схватки у первородящих, примерно так же ощущаются и тренировочные. Еще их называют схватками Брекстона Хигса или просто «брекстонами». Данное имя принадлежит врачу, открывшему это явление и его объяснившему. Тренировочные схватки начинают ощущаться как легкое сжатие матки, ее окаменение. Но чем больше срок беременности, тем они становятся ощутимее. Ближе к концу периода вынашивания у женщины уже могут возникать не очень приятные ощущения внизу живота, когда начинаются ложные схватки у первородящих, иногда подключается и поясница. Кстати, во время этих тренировок организма будущая мама может пробовать разные техники дыхания, которые обычно рекомендуют в родах. Это ей очень поможет уже в процессе рождения ребенка.
Ощущения когда начинаются схватки у первородящих, которые приводят к раскрытию шейки матки, несколько иные. Можно попробовать засечь между ними промежутки и выяснится, что они примерно одинаковые. При этом появляются боли, причем которые постоянно становятся все невыносимей.
И все же как понять первородящей, что начались схватки и не ошибиться? На самом деле, все довольно просто. Их невозможно никаким образом снять и остановить. Тогда как при подготовительных схватках достаточно принять теплую ванну. Она полностью расслабит мышцы и можно будет уснуть.
У первородящей настоящие схватки могут начаться с отхождения слизистой пробки. Это означает, что внутренний зев матки, где находится эта самая слизь, приоткрывается. Конечно, бывает так, что это происходит и за несколько недель до родов, но чаще уже в процессе родовой деятельности.
По ощущениям схватки у первородок чем-то напоминают боль во время менструации. Оно и понятно, механизм ее возникновения чем-то схож. Но вскоре боль становится опоясывающей. И не просто ноющей, как при месячных, а именно схваткообразной. Между схватками всегда есть промежутки, но они становятся все короче ближе к наступлению второго периода родов. У первородящих родовые схватки начинаются примерно за 8-10 часов до начала потуг. То есть длительное время продолжаются, что дает возможность спокойно собраться в роддом и ничего не забыть.
Когда начнутся настоящие схватки и (или) отойдут околоплодные воды, можно вызывать скорую помощь. Она отвезет вас в роддом. Конечно, можно переждать несколько часов дома, но обычно в этом нет необходимости. Большинству женщин спокойнее находиться под медицинским присмотром. Ну а комфорт — это не главное.
А у повторнородящих родовые схватки начинаются более интенсивно, им точно нужно поспешить, так как до родов остается совсем немного. Нередко схватки начинают ощущаться не с первого сантиметра раскрытия шейки матки, а значительно позднее. Чтобы не родить в машине скорой помощи — лучше побыстрее отправляться в стационар.
Как облегчить боль, когда начнутся настоящие схватки
Пожалуй, самый важный момент – это психологический настрой. Никакой паники! Вы – взрослая женщина, способная вытерпеть боль. Не вы первая, не вы – последняя, кто рожает. Да, будет больно, да, будет страшно, но цель оправдывает средства. Ваша кроха – вот главная цель. Ради нее стоит потерпеть.
Если женщина во время схваток поддается стрессу и панике, то это состояние передается ребеночку, которому и без этого приходится очень трудно. Девять месяцев он жил в уютном утробе, а сейчас сокращающаяся матка всеми силами пытается «вытолкнуть» кроху. А еще, переживая, сбивается дыхание, что приводит к кислородному голоданию плода. Поэтому настраиваемся решительно и позитивно!
Не забываем о дыхании. Во время схватки попытайтесь абстрагироваться от нарастающей боли. Закройте глаза, направьте все свои мысли на глубокое и равномерное дыхание. Вдыхайте носом и выдыхайте через рот. При таком дыхании шейка матки раскроется быстрее.
Прибегните к маленькой уловке – обману мозга. Во время боли пробуйте переключать сознание. Составляйте логические цепочки, анализируйте все, что видите вокруг себя или просто представляйте что-то невероятно прекрасное и приятное.
Когда схватки стали более интенсивными примите удобную для вас позу. Экспериментируйте до тех пор, пока не найдете самое удобное для вас положение.
Не забывайте о массаже. Круговыми движениями массируйте седалищные косточки, сжатыми ладонями область копчика.
Эти незамысловатые советы помогут вам в этот сложный родовой период. И не забывайте, что через боль и муки вы обретаете самое большое счастье в жизни.
К какому врачу обращаться?
Визит к врачу просто необходим, если боли не прекращаются долгое время и сопровождаются лихорадкой, онемением нижних конечностей, тошнотой, или если они возникли вследствие травмы. Если вы хотите быть уверены в том, что вам правильно поставят диагноз и проведут лечение на высоком качественном уровне, обращайтесь в клинику ЦЭЛТ. Для того чтобы стать нашим пациентом и избавиться от болевого синдрома, не обязательно иметь московскую прописку. Обращайтесь к врачу, и в зависимости от характера боли, причины её возникновения и сопутствующих симптомов вас направят к одному из наших специалистов:
Боль во время потуг
В конце первого периода меняется характер схваток: начинаются первые потуги, они присоединяются к схваткам. Во время потуги происходит сокращение мышц диафрагмы, брюшного пресса и тазового дна. В отличие от схваток, потуги — это произвольное сокращение мышц, то есть женщина сама может регулировать их усилием воли. Потуги способствуют продвижению по родовым путям, изгнанию плода.
Потуги возникают через 1-5 минут, продолжительность каждой потуги около 1 минуты. Весь потужной период длится у первородящих около 1 часа, у повторнородящих — до 30 минут.
В конце первого и в начале второго периодов родов основную роль начинает играть раздражение внутренней части крестца, натяжение крестцово-маточных связок, механическое давление предлежащей частью плода (головкой или ягодицами) на мягкие ткани и костное кольцо малого таза.
Во втором периоде родов характер боли меняется, она имеет острый характер и точную локализацию — во влагалище, прямой кишке, промежности. Такую боль называют соматической. Во время потуги женщина испытывает непреодолимое желание тужиться — напрячь мышцы брюшного пресса.
Лечение дисменореи но-шпой
Дисменорея является наиболее частым гинекологическим заболеванием, которым страдают женщины всех возрастов.
Во время дисменореи женщина ощущает спастические боли внизу живота, которые могут распространяться на спину, половые органы, бедра. Одновременно могут возникать головные боли, слабость, тошнота, рвота и желудочно-кишечные расстройства.
Дисменорея, особенно если симптомы очень сильные, снижает активность и трудоспособность, может быть причиной непосещения школы или работы. По статистике, из-за дисменореи 13–51% женщин хотя бы раз не приходили в школу и не работали и 5-14% довольно часто не приходят в школу или на работу из-за тяжелых симптомов дисменореи.
Дисменорея делится на первичную, при отсутствии органической патологии, и вторичную, имеющую причину (эндометриоз, миома, полипы и др.). Для лечения дисменореи используются препараты, влияющие на синтез простагландинов (парацетамол, ацетилсалициловая кислота, нестероидные противовоспалительные препараты) и, таким образом, уменьшающие боль, или другие препараты, уменьшающие неприятные симптомы (пероральные контрацептивы, подавляющие овуляцию).
В случае неэффективной монотерапии также возможны комбинации лекарств, таких как анальгетики с пероральными контрацептивами или Мирена – внутриматочная спираль.
Лечение дисменореи но-шпой
10-20% женщин, хотя и применяющих описанные выше методы лечения, по-прежнему беспокоят симптомы дисменореи, поэтому ведется поиск новых методов лечения этой патологии. В исследовании AL Unayan оценивалась эффективность дротаверина при лечении спазматической боли (желудочно-кишечный тракт, мочевыводящие пути, желчевыводящие пути и дисменорея).
Было обнаружено, что Но-Шпа эффективно подавляет спазматическую боль в животе. Статистически значимое изменение также наблюдалось у женщин, страдающих дисменореей. Был сделан вывод, что дротаверин может быть включен в рекомендации по лечению дисменореи.
Также изучалось комбинированное лечение дисменореи ацеклофенаком и дротаверином. Было показано, что комбинация дротаверина и ацеклофенака более эффективна при лечении дисменореи, чем монотерапия ацеклофенаком.
К какому врачу надо обращаться, если болит голова?
С жалобой на головную боль следует обращаться, прежде всего, к терапевту. Чтобы врачу было легче разобраться в Вашем заболевании, желательно перед визитом к врачу подготовить ответы на следующие вопросы:
- давно ли появилась боль?
- С какой периодичностью повторяются приступы?
- Как долго они длятся?
- Насколько сильная Ваша боль (слабая, средняя, сильная, нетерпимая)?
- Каков её характер (давящий, распирающий, пульсирующий)?
- В какой части головы сосредоточена боль?
- Есть ли и каковы сопутствующие симптомы?
- В какой момент возникает боль (что способствует её возникновению)?
- Удаётся ли Вам снимать боль (предотвращать приступы) и как Вы это делаете?
- Есть ли у Ваших родственников сходные жалобы?
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)