Как проявляется лямблиоз у взрослых
Содержание:
- Лечение желудочно-кишечного кровотечения
- Причины кровохарканья
- Методы диагностики
- Лечение ротавирусной инфекции
- Отзывы об использовании
- Диагностика анэмбрионии
- Понос и рвота с кровью
- Цвет кала
- Диагностика желудочно-кишечного кровотечения
- Симптомы желудочно-кишечного кровотечения
- Виды желудочно-кишечных кровотечений
Лечение желудочно-кишечного кровотечения
Пациента с подозрением на желудочно-кишечное кровотечение необходимо экстренно госпитализировать в хирургическое отделение. Там ему окажут квалифицированную помощь:
- оценят тяжесть кровотечения, состояние кровообращения, дыхательной и других систем, вероятность рецидива и риск развития геморрагического шока;
- проведут диагностический поиск, установят место кровотечения и, по показаниям и при технических возможностях, нейтрализуют его;
- назначат медикаментозное лечение, направленное на остановку кровотечения, обезвреживание токсических веществ, борьбу с осложнениями и восполнение качественного состава и объёма крови путём внутривенного введения лекарственных средств и компонентов крови.
Особенно активным должно быть лечение в случае острого кровотечения, сопровождающегося кровавой рвотой и меленой. Его следует проводить до полной стабилизации клинических, эндоскопических и гематологических показателей.
Существует два направления в терапии желудочно-кишечных кровотечений: консервативное и хирургическое. Выбор направления и метода лечения зависит от локализации кровотечения, его интенсивности и причины возникновения.
Консервативная тактика возможна в двух случаях:
- при геморрагиях — множественных точечных источниках кровотечений, развившихся в результате нарушения свёртывающей системы крови;
- при наличии таких тяжёлых болезней, как сердечная недостаточность, пороки сердца, неоперабельный рак и тяжёлый лейкоз.
Кровотечение, которое возникло на фоне варикозно расширенных вен пищевода, можно остановить эндоскопически, т. е. не прибегая к открытой операции. Для этого выполняется лигирование (перевязка) или склерозирование (склеивание) изменённых сосудов. Метод склерозирования сегодня используется редко. В некоторых случаях кровотечения из желудка или кишечника можно остановить с помощью электрокоагуляции (прижигания током) или обкалывания кровоточащих сосудов.
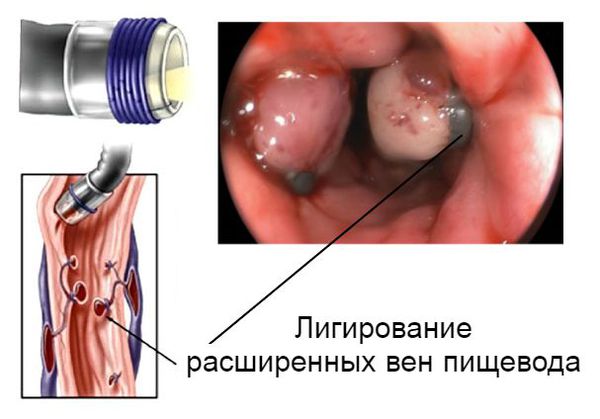
Большинство кровотечений, связанных с язвенной болезнью, внезапно и самостоятельно прекращаются. При этом в 20 % случаев оно со временем возобновляется, в связи с чем больному может потребоваться оперативное лечение.
Хирургическая тактика требуется тогда, когда консервативные методы лечения оказались малоэффективными или вовсе не улучшили состояние больного. Заключается она в остановке кровотечения путём выполнения различных операций:
- в случае язвенной болезни проводится прошивание кровоточащей язвы или резекция — удаление части желудка или двенадцатиперстной кишки;
- при кровотечении на фоне неспецифического язвенного колита выполняется резекция всей толстой кишки ил её части;
- если органы желудочно-кишечного тракта поражены опухолью, то проводятся радикальные операции, направленные на тщательное удаление опухоли, или паллиативные вмешательства для улучшения состояния больного;
- если причиной кровотечения являются обострения геморроя или анальная трещина, то выполняется геморроидэктомия — иссечение геморроидальных узлов.
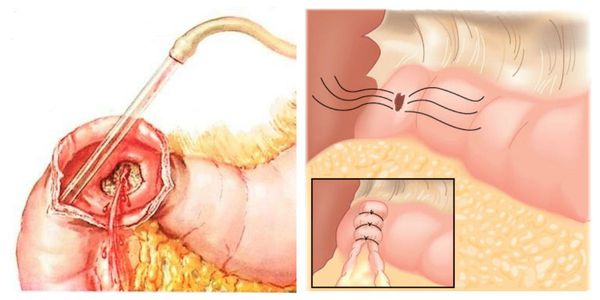
Как правило, все эти вмешательства (за исключением геморроидэктомии) приходится выполнять в условиях геморрагического шока, что увеличивает послеоперационные риски для жизни больных .
Причины кровохарканья
Наиболее часто причинами крови в мокроте являются относительно нетяжелые заболевания и состояния:
- продолжительный, сильный кашель;
- инфекция дыхательных путей;
- бронхоэктазия — хроническое заболевание легких, при котором происходит накопление мокроты в бронхах.
Реже кровохарканье связано с опасными заболеваниями, часть из которых требует экстренной медицинской помощи:
- тромбоэмболия легочной артерии (ТЭЛА) — закупорка крупного сосуда в легких, что сопровождается внезапной одышкой, удушьем, болью в груди, покраснением верхней половины туловища и требует неотложной помощи;
- отек легких (скопление жидкости в легких) — наблюдается при тяжелых болезнях сердца, утоплении и других жизнеугрожающих состояниях; при отеке легких возникает одышка, появляется розовая и пенистая мокрота, необходимо вызвать скорую помощь;
- рак легких, горла или трахеи — чаще вызывает кровохарканье у людей старше 40 лет, имеющих большой стаж курения;
- туберкулез — тяжелое инфекционное заболевание легких, которое возможно у людей любого возраста, независимо от уровня жизни и социального статуса.
Методы диагностики
Если ваш питомец полностью здоров, то цвет его кала должен быть коричневым либо темно-коричневым. В случае если в стуле собаки вы обнаружили примеси крови, то не откладывайте визит к специалисту – только профессиональный ветеринар сможет быстро и точно определить причину этого состояния, а также назначить эффективное лечение.
Этапы диагностики:
- Визуальный осмотр. Сообщите ветеринару о том, когда, как часто, и в каком количестве в стуле питомца присутствовали следы крови.
- Лабораторные исследования. Специалист назначит анализ кала (в т.ч. на наличие глистных инвазий), а также биохимический анализ крови.
- Ультразвуковое исследование. Проводится УЗИ органов брюшной полости, чтобы убедиться в отсутствии повреждений.
- Гастродуоденоскопия. При необходимости специалист визуально исследует верхние отделы кишечника.
- Другие методы исследований. В ветеринарной клинике в Москве для диагностики назначается энтероскопия, рентгенограмма, а также ректоколоноскопия.
После того, как ветеринар выявит причину, он назначит программу лечения. Она разрабатывается с учетом общего состояния питомца, обнаруженных заболеваний и объема крови, которая была потеряна. Четко следуя указаниям специалиста, вы сможете быстро восстановить состояние животного и избежать опасных последствий кровопотери.
Если у вашего питомца ранее уже возникали подобные проблемы, то принесите в ветеринарную клинику все имеющиеся результаты лабораторных исследований, назначения и план лечения. Это поможет специалисту в составлении программы лечения.
Лечение ротавирусной инфекции
В большинстве случаев организм как взрослых, так и детей самостоятельно справляется с ротавирусом, и в течение недели происходит выздоровление.
Однако повышение температуры, появление повторной рвоты, поноса и боли в животе всегда является уважительным поводом для вызова врача на дом, особенно если речь идет о заболевании ребенка. Это связано с тем, что похожие симптомы характерны не только для ротавирусного гастроэнтерита, но и для более серьезных кишечных инфекций, а также хирургических заболеваний, например, аппендицита
Поэтому важно, чтобы врач осмотрел больного и исключил опасные для жизни и здоровья состояния
Легкие формы ротавирусной инфекции лечатся дома. Врач может назначить ряд лекарственных средств, которые помогут быстрее справиться с симптомами кишечного гриппа, облегчить состояние и, главное, избежать осложнений и перехода болезни в тяжелую форму. В тяжелых случаях рекомендуется госпитализация в инфекционную больницу.
Диета при ротавирусной инфекции
В первый день болезни, при частой рвоте и отсутствии аппетита от еды можно воздержаться. Однако, как только самочувствие начинает улучшаться, нужно постепенно вернуться к полноценному питанию, чтобы ускорить выздоровление
На протяжении всей болезни важно пить как можно больше жидкости
При развитии инфекции у детей грудного возраста их продолжают кормить, как и прежде: грудным молоком или специальными смесями. Рекомендуется лишь увеличить частоту кормления. В некоторых случаях врач может посоветовать использование пищевых добавок или лекарств, содержащих лактазу. Это фермент, расщепляющий молоко и помогающий его усвоению, что особенно актуально для грудничков. Известно, что при ротавирусной инфекции активность собственной лактазы в организме снижается, что приводит к плохому усвоению молочных продуктов, усилению поноса и вздутию живота.
Старшим детям и взрослым желательно увеличить кратность приема пищи, сократив размер порции. Из диеты исключают молочные продукты, снеки, полуфабрикаты, ограничивают употребление соков, сырых фруктов и овощей, бобовых и другой пищи, богатой углеводами.
Наиболее предпочтительными являются каши, жидкие супы, отварные суфле, паровые котлеты, вчерашний хлеб. Нельзя употреблять жареные, острые, маринованные и копченые продукты. Такую диету нужно соблюдать до полного выздоровления и в течение 2-3 дней после.
Лекарственное лечение ротавирусной инфекции
Чтобы помочь организму быстрее справиться с вирусом можно использовать противовирусные препараты, например: Арбидол, Виферон и другие. Особенность такого лечения заключается в необходимости начать прием лекарства с первыми симптомами кишечного гриппа. Иначе эффективность противовирусных средств снижается. Также противовирусную защиту усиливают средства, стимулирующие иммунитет: Циклоферон, Антиротавирусный иммуноглобулин, Комплексный иммуноглобулиновый препарат (КИП) и другие. Перед применением желательно проконсультироваться с врачом.
Антибиотики при ротавирусной инфекции не показаны. В редких случаях их может назначить врач при высоком риске бактериальных осложнений или смешанных инфекциях (когда помимо ротавируса обнаруживается заражение бактериями).
Для борьбы с интоксикацией и поносом назначаются сорбенты. Это лекарственные средства, которые способны всасывать своей поверхностью токсины и газы из желудочно-кишечного тракта. Многие из них обладают закрепляющим действием, то есть нормализуют стул. В аптеке без рецепта можно купить такие сорбенты, как: Смекта, Полисорб, уголь активированный, Фильтрум-СТИ и др. Сорбенты нужно принимать отдельно от других лекарств, с интервалом не менее 30 минут.
Чтобы разгрузить желудочно-кишечный тракт и ускорить восстановление его полноценной работы назначаются ферментные препараты, которые принимают во время еды. Это Креон, Панкреатин, Мезим, Лактаза и др. Кроме того, в лечении ротавирусного гастроэнтерита широко используются препараты про- и пребиотиков: Энтерол, Бактисуптил, Бифиформ, Линекс, Ацилакт и др.
Отзывы об использовании
Диагностика анэмбрионии
Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
- отсутствие желточного мешка в плодном яйце диаметром 8-25мм;
- отсутствие эмбриона в плодном яйце размером свыше 25 мм.
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
- Анэмбриония I типа – зародыш не обнаруживается на визуализации, размеры плодного яйца составляют обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели беременности;
- Анэмбриония II типа – эмбрион отсутствует, но размеры плодного яйца и матки соответствуют сроку гестации.
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Понос и рвота с кровью
Понос с кровью и рвота могут указывать на разные заболевания, при этом не всегда они имеют отношение к ЖКТ. Нередко понос и рвота сопровождаются и рядом других симптомов.
При появлении рвоты и поноса, в первую очередь предполагается пищевое отравление, инфекция.
Помимо этого, причинами такого состояния могут быть нарушения работы пищеварительной или нервной системы.
При повышении температуры до 38 0С, появлении озноба можно предположить инфекцию или воспаление. Если температуры выше 380С, скорее всего причина в ротавирусной инфекции. В большинстве случаев сначала появляется понос, потом присоединяется тошнота, рвота, повышается температура. Обычно состояние улучшается через 3-4 дня, но иногда при ослабленном иммунитете или отсутствии лечения понос может продлиться до 10-12 дней. При ротавирусной инфекции помощь медиков крайне необходима, так как частый понос и рвота обезвоживают организм.
При неправильном питании нередко развивается колит, который протекает с сильными болями, температурой. Кроме этого, причиной поноса с рвотой и кровью может стать гастрит (несварение пищи вызывает рвоту и понос, в некоторых случаях запор).
Вирусные заболевания также могут спровоцировать понос и рвоту, но в этом случае, обычно также беспокоит насморк и кашель.
Понос могут спровоцировать и заболевания ЖКТ (холецистит, дискенезия желчевыводящих путей, язва, панкреатит, и т.п.), кроме рвоты, человека может беспокоить горечь во рту, кислая отрыжка.
[], [], [], []
Цвет кала
- Обесцвеченный кал. Может свидетельствовать о нарушении функции печени, то есть о выработке слишком малого количества желчи. Следствие этого — низкая детоксикация организма. Необходимо проконсультироваться с гастроэнтерологом
- Светлый кал. Появляется у людей, плохо усваивающих жирную пищу, особенно животный жир. Также может быть сигналом того, что в организме не хватает полиненасыщенных жирных кислот. Чтобы восполнить недостатки, вам нужно есть продукты, содержащие омега-3 жирные кислоты .
- Черный кал. Может появляться в результате приема железа, кодеина или антидепрессантов. Но в большинстве случаев указывает на наличие крови в кале. Черные каловые массы с четкими следами крови (ярко-красными) свидетельствуют о желудочно-кишечном кровотечении. Даже незначительные желудочно-кишечные кровотечения опасны для здоровья. Они являются причиной анемии, которая влияет на функционирование всего организма. Это прямое показание для консультации проктолога.
- Кал с кровью. Появление следов свежей крови на стуле может быть результатом кровотечения из-за геморроя. Часто наблюдается у людей, страдающих запорами. При появлении крови в стуле, необходимо проконсультироваться с врачом и выполнить простой тест на наличие скрытой в кале крови.
- Желтый кал. Встречается у людей, предпочитающих жирную пищу, и у тех, у кого нарушено всасывание в кишечнике. Если после смены диеты цвет стула не нормализуется, необходимо обратиться к врачу, который проверит, не страдаете ли вы от целиакии, т.е. целиакии. Это генетическое иммуноопосредованное заболевание, которое характеризуется, среди прочего, непереносимость глютена.
Диагностика желудочно-кишечного кровотечения
Обследование пациента с подозрением на желудочно-кишечное кровотечение проводится хирургом
Он тщательно выясняет историю заболевания, оценивает характер рвотных масс и испражнений, очень осторожно ощупывает живот, чтобы не усилить кровотечение. Для определения следов крови и возможной причины кровопотери выполняет пальцевое исследование прямой кишки
Чтобы приблизительно оценить объём кровопотери при первом обращении больного к врачу, доктор измеряет частоту сердечных сокращений и артериальное давление, оценивает окрас кожного покрова:
- наличие гематом может указывать на геморрагический диатез — нарушение свёртывающей системы крови;
- желтушность кожи может свидетельствовать о возможной проблеме в работе печени и варикозном расширении вен пищевода.
Для оценки тяжести процесса кровь анализируется на предмет количества эритроцитов, гемоглобина и тромбоцитов, определяется её свёртывающая способность, уровень креатинина, мочевины и печёночных ферментов
Также важно провести исследование кала на скрытую кровь. Положительный результат будет сохраняться в течение двух недель после одного кровотечения, а чёрный дёгтеобразный стул — в течение пяти суток
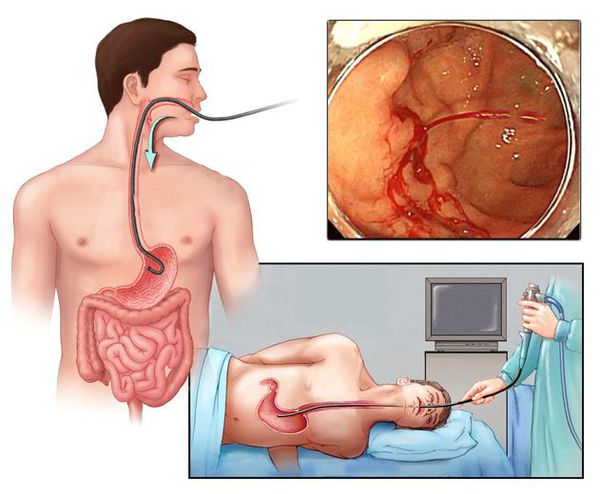
Наиболее ценным и точным методом диагностики при подозрении на желудочно-кишечное кровотечение является эндоскопия. С её помощью врач может не только обнаружить источник кровопотери, но и остановить кровотечение, тем самым избавив больного от сложных и опасных хирургических операций и в значительной мере улучшив прогноз на выздоровление.
Иногда для уточнения диагноза может потребоваться рентгенологическое исследование, например ирригоскопия. В этом случае через анальное отверстие клизмой вводится контрастное вещество, затем выполняется серия рентгеновских снимков, на которых определяется то или иное заболевание толстого кишечника (например язвенный колит). При необходимости таким же образом можно обследовать пищевод, желудок и двенадцатиперстную кишку. Для этого пациент выпивает небольшое количество рентгеноконтрастного вещества, после чего выполняется серия рентгенограмм, на которой врач определяет патологию .
Симптомы желудочно-кишечного кровотечения
Являясь осложнением других болезней, желудочно-кишечное кровотечение может возникнуть на фоне жалоб, свойственных этим заболеваниям. Например, при кровотечении на фоне язвенного колита или язвы желудка пациента будут беспокоить боли в животе. Но в случае неинтенсивного кровотечения или непродолжительных подкравливаний какие-либо проявления могут отсутствовать. Такое возможно при бессимптомном течении язвы или рака желудка и двенадцатиперстной кишки. Порой кровотечение становится первым признаком уже развившейся болезни.
Заподозрить это грозное состояние на начальных стадиях может только опытный внимательный доктор, но для этого к нему нужно своевременно обратиться. Поэтому при болях в животе и ухудшении общего самочувствия рекомендуется не заниматься самолечением, а показаться врачу.
Признаки желудочно-кишечного кровотечения группируют в зависимости от того, из какого отдела они происходят — верхнего или нижнего.
При кровотечениях из верхнего отдела (пищевода, желудка и двенадцатиперстной кишки) на первое место выходят следующие симптомы:
- Рвота свежей кровью. Как правило, она возникает при переполнении желудка кровью в случае массивного кровотечения из пищевода (например, на фоне варикозного расширения вен пищевода) или из стенок самого желудка (например, если язва «разъела» крупный сосуд в стенке желудка).
- Рвота «кофейной гущей». Данный симптом возникает в случае умеренного кровотечения в желудке. Так как кровь относительно долго контактирует с соляной кислотой желудочного сока, она «окисляется» (становится тёмно-коричневой из-за превращения гемоглобина в солянокислый гематин) и не успевает пройти дальше по пищеварительному тракту. Поэтому, переполняя желудок, кровь вызывает рефлекторную рвоту фонтаном. Такое развитие событий возможно при множественных эрозиях, трещинах и точечных подкравливаниях.
- Чёрный стул. Данный признак также указывает на неинтенсивное кровотечение, источником которого чаще всего являются язвы или эрозий выходного отдела желудка и луковицы двенадцатиперстной кишки. В этом случае соединения железа в излившейся крови, проходя все этапы пищеварения, трансформируются и придают сформированным каловым массам чёрный дёгтеобразный цвет.
- Мелена — чёрный жидкий дёгтеобразный стул со зловонным запахом. Может быть следствием более интенсивного кровотечения из выходного отдела желудка, двенадцатиперстной, тонкой кишки, глубоких или «правых» отделов толстого кишечника. Также этот симптом может быть связан с усиленной перистальтикой кишечника (его более активного сокращения).
Поражению нижних отделов желудочно-кишечного тракта, помимо того же чёрного стула и мелены, в большей степени свойственны следующие симптомы:
- Кровь алого цвета в кале в первые 8 часов от начала кровотечения. Её появление связано с очень массивным кровотечением и активной перистальтикой кишечника.
- Стул по типу «малинового желе» — крайне тяжёлое состояние. Указывает на массивное кровотечение из «левых» отделов толстого кишечника.
- Истечение «свежей» алой крови из заднего прохода. Возникает тогда, когда источником проблемы находится в прямой кишке (например, при геморрое, анальной трещине или раке прямой кишки).
Кроме указанных симптомов при кровотечении наблюдаются общие признаки, связанные с кровопотерей. Кровь в кровеносном русле становится более густой, хуже переносит питательные вещества и кислород, что вызывает:
- нарастающую слабость из-за нарушения обменных процессов в мышцах;
- головокружение, шум в ушах, появление мелькающих «мушек» перед глазами, дезориентацию и обморочные состояния вследствие кислородного и энергетического «голодания» головного мозга;
- олигурию — уменьшение объёма выделяемой мочи (почки перестают полноценно фильтровать кровь, что приводит к повышению общего уровня токсинов в организме);
- жажду — возникает из-за попыток организма восполнить теряющуюся жидкую часть крови за счёт жидкости из межтканевого пространства (несмотря на это кровь всё равно сгущается, что вызывает рефлекторную жажду) .
Виды желудочно-кишечных кровотечений
- Острые и хронические
- Острые кровотечения, могут быть профузными (объемными) и малыми. Острые профузные быстро проявляются характерной картиной симптомов и в течении нескольких часов или десятков минут вызывают тяжелое состояние. Малые кровотечения, постепенно проявляются симптомами нарастающей железодефицитной анемии.
- Хронические кровотечения чаще проявляются симптомами анемии, которая имеет повторяющийся характер и продлевается на значительное время.
- Кровотечения из верхнего отдела желудочно-кишечного тракта и кровотечения из нижнего отдела
- Кровотечения из верхнего отдела (пищевод, желудок, 12-перстная кишка)
- Кровотечения из нижнего отдела (тонкая, толстая, прямая кишка).