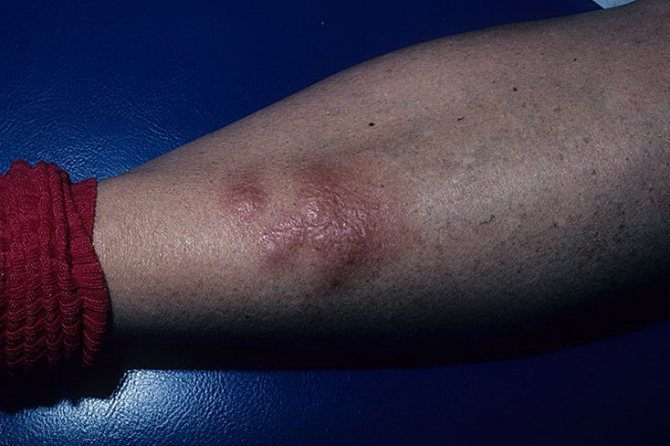
Как проявляется розеола у детей
Содержание:
- Розацеа на лице: фото, симптомы
- Акушерство и Гинекология №9 (приложение) / 2020
- АЛГОРИТМ ДИАГНОСТИКИ И ЛЕЧЕНИЯ КРАСНОГО ПЛОСКОГО ЛИШАЯ ВУЛЬВЫ
- Почему болезнь так редко диагностируют?
- Лечение
- Диагностика
- Осложнения
- Лечение
- Когда обращаться к врачу?
- Что такое стригущий лишай?
- При беременности
- Лечение
- Скрытый сифилис
- Причины
Розацеа на лице: фото, симптомы
Симптомы розацеа обычно начинаются с появления эритемы – стойкого временного покраснения на щеках, носу, лбу или подбородке. Либо другой вариант – покраснение может наблюдаться в виде частых быстро-проходящих вспышек покраснения лица, которые принято называть термином «гиперемия». В обоих случаях возникающее покраснение может сопровождаться ощущением тепла или жжения. Со временем периоды покраснения кожи становятся все более длительными, а интенсивность – более выраженной.
Розацеа на лице: фото, симптомы
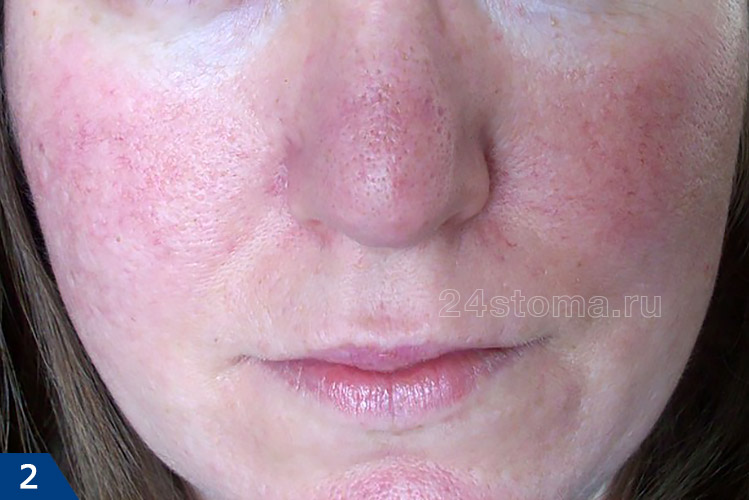
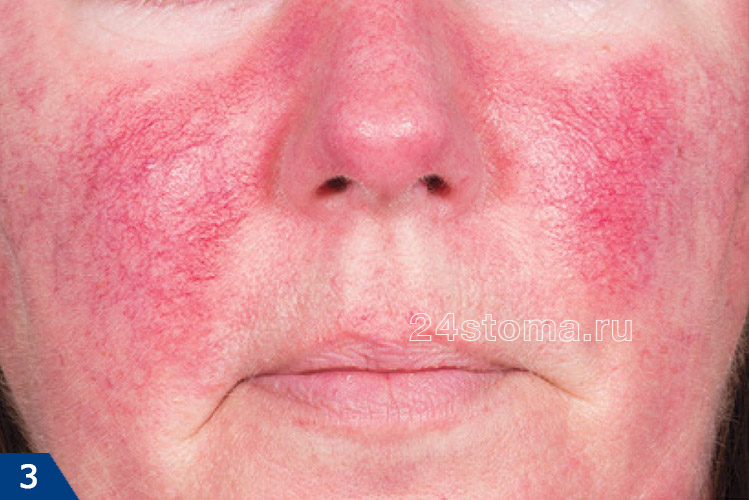
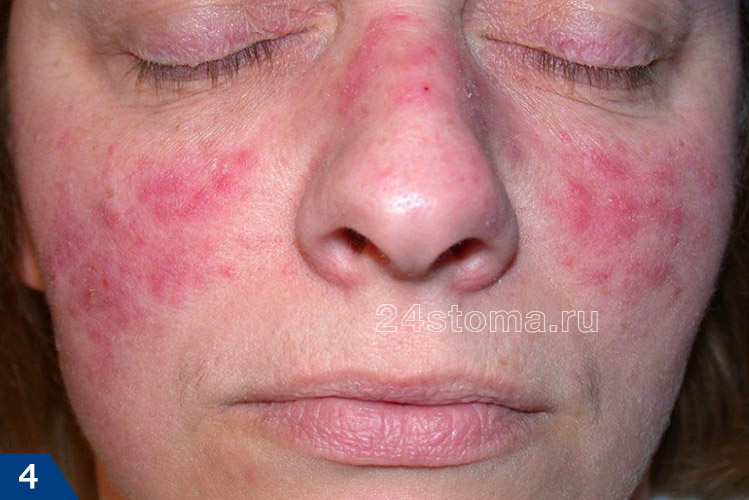
Параллельно с этим на коже лица появляются видимые мелкие кровеносные сосуды, которые принято называть телеангиэктазиями или сосудистыми звездочками. При отсутствии лечения начинают появляться воспалительные элементы – папулы или пустулы (они выглядят как обычные гнойные прыщи). В тяжелых случаях кожа может постепенно начать утолщаться, в этом случае она также становится рыхлой. Это может привести к обезображиванию лица. Если этот процесс возникает на носу, то он именуется термином «ринофима».
Поражение глаз при розацеа возникает примерно у 50% пациентов, в результате чего они выглядят раздраженными, отечными или налитыми кровью. При отсутствии своевременного лечения такое воспаление может привести к повреждению роговицы и потере остроты зрения. Все вышеперечисленные симптомы относятся к основным.
Вторичные признаки – также исследователи выделяют второстепенные признаки розацеа, которые однако проявляются не изолированно, а в комбинации с одним или несколькими основными признаками. Это может быть чувство жжения или зуда кожных покровов на лице. Либо это могут быть немного возвышающиеся над поверхностью кожи красные пятна (в виде бляшек). Либо кожа в средней трети лица может выглядеть сухой, грубой, шелушащейся.
Далее мы переходим к схемам терапии разных форм розацеа
И тут нужно отменить, что при возникновении розацеа на лице причины и лечение будут всегда тесно взаимосвязаны, и поэтому особенно важно на первом этапе выявить причинный фактор, а также триггеры, приводящие к обострению течения заболевания
Акушерство и Гинекология №9 (приложение) / 2020
Оглавление номера
АЛГОРИТМ ДИАГНОСТИКИ И ЛЕЧЕНИЯ КРАСНОГО ПЛОСКОГО ЛИШАЯ ВУЛЬВЫ
21 сентября 2020
Классификация по МКБ-10
L43 Лишай красный плоский
Красный плоский лишай (КПЛ) – хроническое воспалительное заболевание кожи и слизистых оболочек, реже поражающее ногти и волосы, типичными элементами которого являются лихеноидные папулы.
Этиология
Красный плоский лишай – это воспалительное заболевание, поражающее кожу, волосы, ногти и слизистые оболочки половых органов и полости рта; реже он поражает слезный проток, пищевод и наружный слуховой проход. Это воспалительное заболевание кожи с неизвестным патогенезом, вероятно, связанным с иммунологической реакцией Т-клеток, активированных неидентифицированными антигенами.
У 61% из 56 пациентов с гистологически подтвержденным эрозивным КПЛ вульвы обнаружены циркулирующие антитела к базальной мембране, однако значение данного феномена неизвестно. В некоторых случаях наблюдается overlap-синдром между КПЛ и склероатрофическим лихеном.
Симптомы:
- зуд/раздражение;
- болезненность;
- диспареуния;
- дизурические расстройства;
- влагалищные выделения. Может протекать бессимптомно.
Клинические проявления поражения вульвы при КПЛ
Аногенитальные поражения при КПЛ можно разделить на три основные группы по клинической картине.
Типичная форма КПЛ вульвы развивается у 50% женщин с локализацией дерматоза на коже или в полости рта. В большинстве случаев протекает бессимптомно и характеризуется типичными лихеноидными папулами белесоватого цвета, образующими кружевной рисунок.
Гипертрофическая форма КПЛ вульвы встречается редко, локализуется на коже промежности или в перианальной области и никогда не обнаруживается на слизистой влагалища. Данная форма характеризуется бородавчатыми разрастаниями, которые могут изъязвляться или инфицироваться, в результате чего может появиться болезненность.
Эрозивно-язвенная форма КПЛ вульвы – наиболее часто встречаемое поражение в данной локализации. Средний возраст регистрации симптомов 55–60 лет. Наличие данной формы КПЛ сопровождается активными жалобами пациенток: боль, отек, резь, диспареуния, посткоитальное кровотечение. Высыпания характеризуются появлением длительно незаживающих эрозий и язв, края которых отечны и имеют темно-красную и фиолетовую окраску и окружены сетчатым рисунком, образованным за счет слияния типичных папул КПЛ. После заживления эрозий и язв образуются гипертрофические рубцы и синехии.
Диагностические критерии эрозивного КПЛ вульвы
Критерии были предложены в рамках международного исследования e-Delphi. Для постановки диагноза необходимо наличие по крайней мере трех из следующих критериев:
- хорошо разграниченные эрозии/эритематозные области;
- присутствие гиперкератотических границ по периферии элементов и/или сетки Уикхема в окружающей коже;
- симптомы боли/жжения;
- рубцевание/потеря нормальной архитектоники;
- наличие воспаления влагалища;
- вовлечение других слизистых оболочек;
- наличие хорошо выраженного воспаления с вовлечением дермо-эпидермального соединения;
- наличие воспалительного инфильтрата, состоящего преимущественно из лимфоцитов;
- признаки дегенерации базального слоя.
Осложнения
- Рубцы, включая синехии влагалища.
- Развитие плоскоклеточного рака. При этом часто обнаруживаются паховые метастазы, рецидивирующий рак вульвы.
Диагноз
Характерная клиническая картина. Вовлечение влагалища исключает склероатрофический лишай. Изменения кожи в других местах могут быть полезны, однако описан overlap-синдром между КПЛ и склероатрофическим лихеном. Иммунобуллезные нарушения, такие как рубцующийся пемфигоид слизистых оболочек и пузырчатка, могут клинически напоминать эрозивный КПЛ.
Дерматоскопия. Специфические дерматоскопические критерии, которые могут помочь диагностике, включают в себя наличие толстых линейных нерегулярных сосудов, расположенных диффузно по всему очагу поражения, периферическую сетку Уикхэма, интенсивный красный фон.
Гистология. В гистологической картине присутствуют нерегулярный пилообразный акантоз, утолщенный зернистый слой, преимущественно лимфоцитарный кожный инфильтрат.
Диагностика
Диагностика осуществляется на основании жалоб, данных анамнеза, физикального и гинекологического осмотра.
Лабораторная диагностика
- Патологоанатомическое исследование биопсийного материала кожи и слизистой из очага поражения.
- Реакция прямой иммунофлуоресценции. При исследовании биоптата на границе между эпидермисом и дермой выявляют…
Аполихина И.А., Суркичин С.И., Чернуха Л.В.
Статья платная, чтобы прочесть ее полностью, вам необходимо произвести покупку
Почему болезнь так редко диагностируют?
Трудно отыскать на земном шаре ребенка или взрослого, который не переболел детской розеолой, но не менее трудно найти ребенка, в медицинской карте которого есть такая запись. Почему? Ситуация с розеолой парадоксальная, поскольку выявить внезапную экзантему или «шестую болезнь» педиатры на практике не могут. Это не значит, что соответствующий раздел учебника они пропустили во время обучения в медицинском ВУЗе. Причина слабой диагностики кроется в особенностях самой болезни, ведь врача родители вызывают в самом начале недуга, когда идет первая стадия с высокой температурой.
Доктор приходит, осматривает, не обнаруживает респираторных проблем, а если и обнаруживает красное горлышко, то еще больше убеждается в том, что болезнь вирусная, и автоматически ставит в карту ОРВИ. Почему, спросите вы, ведь ни насморка, ни кашля нет? А это уже второй вопрос, на который любой педиатр ответит вам, что поставил в карту не просто «ОРВИ», а «ОРВИ с нетипичным течением». Совесть врача чиста – и правда, высокий жар свойственен вирусным недугам. Отсутствие кашля – нетипичный признак.

Куда точнее диагностируется розеола детская на 4-5 сутки, когда тело малыша покрывает характерная живописная сыпь. Но вот беда – к этому времени в ребенка с подачи педиатра уже запихали столько лекарств от противовирусных до жаропононижающих и антигистаминных, что обращение по поводу сыпи к тому же доктору расценивается как аллергическая реакция на медикаменты.
Обратите внимание, что большинство педиатров на этой стадии даже не предполагают, что дело тут вовсе не в аллергии. Это происходит потому, что в медицинских учебных заведениях розеолу детскую рассматривают лишь теоретически, на практике студентам не показывают розеолы
Что же можно требовать от педиатра, если он сам никогда розеолы не видел!

Лечение
Основным методом лечения сифилиса является прием антибактериальных препаратов.
Медикаментозная терапия
Для лечения сифилиса используются антибиотики пенициллинового ряда. При этом выбор конкретного препарата и схема его назначения будут зависеть от конкретного случая заболевания, стадии его выявления, наличия/отсутствия у пациента аллергии на пенициллин, что бывает нередко. Именно поэтому необходимо настоятельно следовать рекомендациям лечащего врача, проходить промежуточный контроль лечения и при возникновении любых вопросов обращаться в клинику. Основными препаратами считаются бензатина бензилпенициллин замедленного высвобождения (Бициллин L-A) — подходит также и беременным пациенткам — и бензатин пенициллин G.
При наличии аллергии на препараты пенициллинового ряда пациенту могут назначить антибиотики из группы макролидов, тетрациклинов или цефалоспоринов. Однако они обладают меньшей эффективностью, а поэтому не являются основными препаратами лечения сифилиса.
На поздних стадиях заболевания (очень редко) врач может назначить препараты ртути или висмута. В качестве поддерживающей терапии могут использоваться иммуномодуляторы.
Физиотерапия
Физиотерапию относят к вспомогательным методам лечения. Используя исключительно физиотерапевтические методы, вылечить сифилис нельзя. Однако на поздних стадиях заболевания физиотерапия может помочь справляться с проявлениями болезни, вызванными поражением нервной системы.
Народные средства
Народных рецептов избавления от сифилиса нет. Опасно полагаться на домашние средства, игнорируя симптомы, и ждать, что заболевание пройдет самостоятельно. При переходе в скрытую фазу сифилис может годами никак не проявлять себя, однако в конце концов последствия нелеченного сифилиса могут оказаться катастрофическими.
В зависимости от стадии сифилиса врачебная тактика имеет свои отличия. На ранних стадиях назначают антибиотики, и, если лечение было начато своевременно, такой подход дает ожидаемый результат. На поздних же стадиях, когда происходят патологические изменения во внутренних органах, обязательна госпитализация, многие пациенты вынуждены проходить стационарное лечение в течение нескольких месяцев.
Взято из статьи: Лечение сифилиса
Лечение при беременности
Сифилис во время беременности значительно увеличивает риски преждевременных родов, мертворождения и патологий у плода. При инфицировании матери в начале беременности, велика вероятность выкидыша и внутриутробной гибели плода, в случае инфицирования матери на поздних сроках беременности возникает специфическое поражение внутренних органов плода. Поэтому у всех беременных женщин, находящихся на учете в женской консультации, неоднократно берут анализы на выявление в организме бледной трепонемы.
Если болезнь обнаруживают, врач оценивает вероятность неблагоприятного исхода беременности и может порекомендовать ее прерывание — аборт. Однако в большинстве наблюдений (на начальных этапах развития) сифилис у беременных поддается антибиотикотерапии. При этом выбирают препараты, которые не навредят плоду.
Сифилис у беременных, обнаруженный впервые, лечат в два этапа. Применяются антибиотики пенициллинового ряда — они не оказывают токсического действия на плод. При наличии аллергии на пенициллины женщине необходимо провести десенсибилизацию (уменьшение чувствительности) к данным препаратам, так как альтернативные антибиотики при беременности противопоказаны.
Первый этап лечения всегда проводится стационарно в инфекционной больнице, сразу после обнаружения заболевания. Затем, на 20-24 неделе беременности проводят повторное, профилактическое лечение. Рожать больную направляют в инфекционное родильное отделение.
Если беременная женщина болела сифилисом ранее и уже лечилась, врач также может назначить ей пройти профилактическое лечение на поздних сроках — в конце второго или в третьем триместре. В это время плацента уже полностью сформирована, и плод способен получить необходимые лекарства.
Ребенка, мать которого болела сифилисом до или во время беременности, сразу после родов обследуют, а затем наблюдают в течение нескольких лет (так как возможно проявление позднего врожденного сифилиса, при котором ребенок рождается внешне здоровым). Об инфицировании могут сказать тревожные симптомы или нарастающий титр антител к возбудителю в крови новорожденного.
Диагностика
Диагностика сифилиса основывается на клинических данных и подтверждается лабораторно (обнаружение бледных трепонем, положительные серологические реакции на сифилис). При подозрении на нейросифилис проводится серологическое исследование спинномозговой жидкости. Ложноположительные результаты возможны при всех серологических реакциях. Это может быть при ряде заболеваний и состояний – малярии, туберкулезе, лепре, гепатите, системной красной волчанке, метастазирующих опухолях, лейкозах, а также во время беременности.
Дифференциальный диагноз
Первичный сифилис дифференцируют с фурункулом в стадии изъязвления, эрозивным и язвенным баланопоститом и вульвитом, простым герпесом, шанкроидом, травматической язвой. Вторичный сифилис: сифилитическую розеолу дифференцируют от проявлений сыпного и брюшного тифов и др. острых инфекционных заболеваний, от токсической розеолы; папулезные сифилиды – от псориаза, красного плоского лишая, парапсориаза и др.; широкие кондиломы в области ануса – от остроконечных кондилом, геморроидальных узлов; пустулезные сифилиды – от гнойничковых заболеваний кожи. Проявления третичного сифилиса – от туберкулеза, лепры, рака кожи и др.
Осложнения
Осложнения, обычно, появляются в конце болезни на 2-3 неделе с начала болезни. В этот период болезни организм ребенка становится очень чувствительным к различным микробам. Поэтому сейчас после выписки из больницы ребенка своевременно изолируют от других болеющих скарлатиной детей, чтобы избежать осложнений.
Осложнения скарлатины протекают различно, в зависимости от возраста и состояния здоровья до заболевания скарлатиной и, наконец, от ухода и окружающих условий во время болезни.
Осложнениями скарлатины могут быть:
- повторная ангина;
- воспаление шейных лимфатических узлов;
- отит;
- реже — воспаление почек и болезнь сердца.
Последние бывают преимущественно у детей школьного возраста. Иногда может наблюдаться рецидив болезни – повторная картина со всеми типичными признаками болезни
Повторная ангина как осложнение скарлатины встречается чаще, чем другие осложнения. Она проявляется следующими признаками.
- На 2—3-й неделе от начала заболевания скарлатиной у ребенка вновь повышается температура, иногда при неизмененном самочувствии.
- У некоторых больных одновременно с ангиной появляются увеличение и болезненность шейных лимфатических узлов, возникает второе по частоте осложнение — шейный лимфаденит.
- Иногда лимфатические узлы могут нагнаиваться — образуется гнойник, который приходится лечить хирургическим способом.
Воспаление среднего уха (отит) чаще бывает у маленьких детей (до 3-летнего возраста!), особенно у детей с хроническим насморком, аденоидами. Воспаление почек начинается с появления небольшой отечности век по утрам. Если ребенку не оказать врачебной помощи, отек распространится на лицо, ноги и все тело. Моча становится мутной, цвета мясных помоев.
У некоторых детей, перенесших скарлатину, выздоровление затягивается, отмечаются слабость, быстрая утомляемость, держится повышенная температура (в пределах 37—37,5). В одних случаях такое состояние бывает обусловлено вяло протекающим воспалительным процессом в носоглотке, а в других может иметь место острый ревматизм, характеризующийся тяжелыми поражениями сердца.
Лечение
Рассмотрим подробнее, процесс лечения розеолы у ребенка.
Какого-то особого лечения при данном заболевании не существует. При розеоле, детям необходимо:
- Обильное питье. Детям необходимо давать как можно больше воды, сока или морса. Если малышу меньше года, то необходимо чаше корить его грудью. Также, отличным средством являются солевые растворы, которые используют при отравлении.
- Ребенка необходимо обтирать влажной тряпочкой, как можно чаше. Это необходимо делать при высокой температуре, поскольку с помощью данного способа её можно понизить, а это значит, что малютка будет чувствовать себя гораздо лучше.
- Если у малютки слабый иммунитет, то, скорее всего, врач назначит ему противовирусные препараты, для того чтобы организм смогу справиться с вирусом. Детям с нормальным иммунитетом, противовирусные препараты не назначают. Но этот процесс необходимо решать с врачом. Только он может знать, что для малыша лучше в том, или ином случае.
Не рекомендуется.
Многие родители, хотят, чтобы их ребенок начал чувствовать себя гораздо лучше. И это неудивительно. Но к сожалению, многие из них совершают действия, которые ведут только к осложнению заболевания. Рассмотрим, что же не стоит делать при розеоле.
- Пытаться снизить температуру, с помощью таких средств, как лед, вентилятор или холодная ванна. Во-первых, это точно не поможет, а сможет лишь спровоцировать ухудшение состояния больного. И, во-вторых, все эти способы могут лишь усилить озноб. Поэтому, данный способ, точно не подходит чтобы снизить температуру, он может лишь ухудшить общее состояние малыша.
- Использовать мази для того чтобы уменьшить сыпь. Это можно делать только в том случае, если мазь назначил врач. В других случаях, использовать мазь категорически запрещено.
- Использовать любые лекарственный препараты, которые не назначил врач. Все это может привести к плачевным ситуациям, ведь от использования препаратов может начать развиваться сложный и опасный недуг, как синдром Рея.
Профилактика.
По сути, как таковой профилактики от данного заболевания не существует. Им может заболеть каждая малютка. Но есть ряд действий, которые могут уменьшить процент вероятности того, что ребенок заболеет розеолой. Итак, рассмотрим данный рекомендации более подробно.
Распорядок дня. Необходимо делать все в одно же время, это относиться к приему пиши, прогулкам и, конечно же, сну. Дети с правильным распорядком дня имеют более крепкий иммунитет, а это значит, что процент заражения розеолой уменьшается.
Необходимо часто проветривать помещение, в котором находиться ребёнок.
Закаливание организма
Это также очень важно для здоровья малыша в целом. Данная процедуру укрепляет организм и повышает иммунитет, и в этом случае, процент заболевания также сводиться к минимуму.
Ребёнок долен есть только из своей посуды
У него должна быть отдельная посуда от взрослых, и из нее не должен больше никто есть, а ребенок не должен ест из чужой посуды.
Питание. Питание – это очень важный аспект. Оно должно быть правильным и малютка должна получать все необходимые витамины и минералы.
Таким образом, для того чтобы выявить недуг, необходимо как можно скорее обратиться к врачу. Ведь только врач сможет отличить розеолу от обыкновенной простуды. Стоит отметить, что процесс лечения болезни достаточно длительный. И для того чтобы он прошел как можно быстрее и с наименьшими последствиями для младенца, необходимо следовать рекомендациям, которые даны выше. Также стоит следовать советам врача. В этом случае, процесс лечения пройдет максимально комфортно и в более короткий срок.
А для того чтобы снизить вероятность инфекции, также необходимо следовать рекомендациям, которые указаны выше. Ведь все они способны формировать крепкий иммунитет. А как известно, дети с хорошим иммунитетом значительно реже болеют, а это значит, что процент вероятности подхватить розеолу также снижается. Поэтому, необходимо ввести правильный образ жизни и уже с детства приучать детей к этому
Также особое внимание, стоит уделить питанию, поскольку от него также многое зависит. Ребенок должен получать необходимые витамины и минералы
И в заключение, хочется сказать, что при возникновении каких-либо подозрительных симптомов, стоит немедленно обратиться к врачу. Ведь дети, более подвержены серьезным заболеваниям, чем взрослые. Поэтому, необходимо как можно скорее начать процесс лечения, а это может сделать только врач.
Когда обращаться к врачу?
Многие родители думают, что их ребенок просто заболел простудным заболеванием и поэтому, они не спешат обращаться к врачу. Однако, это может иметь очень серьезные последствия, и простуда очень легко может оказаться детской розеолой. Поэтому, обратиться к врачу необходимо, причем чем быстрее, тем лучше. Рассмотрим симптомы, при которых точно необходимо вызвать врача на дом.
- Если температура крохи выше 39 градусов, то это срочный повод обратиться к врачу. Поскольку данная температура очень опасна для малыша, и несомненно требует вмешательства со стороны врача.
- Если лихорадка у ребенка продолжается больше суток.
Поэтому, при этих симптомах необходимо срочно обратиться к врачу, чтобы выявить заболевание и начать необходимое лечение. Если не знаете к какому врачу надо: педиатр, инфекционист.
Что такое стригущий лишай?
Стригущий лишай – это инфекционное кожное заболевание, которое вызывают паразитические грибки Microsporum canis и Trichophyton tonsurans, он входит в группу лишаев, которые поражают преимущественно кожу, волосы и ногти. Это инфекционная дерматологическая патология, вызываемая грибками-дерматофитами. Её также называют дерматомикозом, паршой, микро- и дерматофитозом.
Врачи выделяют несколько видов стригущего лишая, в зависимости от локализации, характера течения и возбудителя.
Основными типами заболевания являются:
- хронический или стригущий лишай гладкой кожи;
- поверхностный;
- стригущий лишай ногтевой пластины;
- инфильтративно-нагноительный.
Поскольку стригущий лишай вызывается двумя видами грибков, в медицине он диагностируется как микроспория и трихофития. Данные грибы обладают стойкой патогенностью, ярко выраженной вирулентностью и нередко вызывают острые по течению и разнообразные по клиническим проявлениям заболевания.
Заболевание, вызываемое грибами рода Microsporum canis – это микроспория. В зависимости от локализации, бывает микроспория гладкой кожи и микроспория волосистой части головы.
Трихофития обусловлена активностью дерматофита Trichophyton tonsurans, который при антропонозном пути заражения вызывает воспаление волосистой части головы и гладкой кожи, а при зоотропонозном – воспаление в глубоких слоях дермы, сопровождающееся нагноением.
Не всегда наличие спор грибка провоцирует поражение кожи и её придатков. Переходу гриба из неактивного состояния в патогенное способствуют обменные и эндокринные нарушения, иммунные заболевания, гиповитаминоз или вегетососудистая дистония. Данное усиление патогенности дерматофитов провоцирует обострение воспалительных процессов, распространение гриба с током крови и лимфы.
Заболевание слабо выражено при развитии скрытой инфекции и при локализации на ранее пораженных участках, а высокая вирулентность грибка формируется во время рецидива, постепенно уменьшаясь в процессе течения инфекции.
Симптомы стригущего лишая: По завершению инкубационного периода, на коже появляются зудящие кольцевидные пятна красно-розового цвета, на поверхности которых появляются пузырьки, после которых остается корка и шелушение. Волосы в месте поражения ломаются и выпадают.
В норме иммунная система способна справиться с возбудителем патологии и предотвратить его активность, но существует ряд факторов, повышающих риск возникновения стригущего лишая, а именно:
- микротравмы кожи;
- недостаток витаминов и микроэлементов;
- длительный контакт с источником заражения;
- высокие влажность и температура воздуха;
- обострение хронических заболеваний и др.
В ситуации, когда дома находится взрослый или ребенок с лишаем необходимо соблюдать меры профилактики, уменьшающие вероятность её распространения, а именно:
- пользоваться отдельными полотенцами и постельным бельем;
- тщательно мыть руки с мылом, особенно, если прикасались к вещам больного;
- использовать перчатки, касаясь очагов заболевания;
- проходить осмотр и сдавать анализы на выявление патогенов и др.
Основным методом диагностики стригущего лишая является применение лампы Вуда, под светом которой пораженные участки приобретают характерное зеленоватое свечение. Для подтверждения диагноза эффективны микроскопическое исследование и посев чешуек кожи и волос.
Своевременная диагностика и правильно подобранная схема терапии позволяют результативно устранить стригущий лишай у детей и взрослых, предупреждая его распространение. Патология склонна к рецидиву, так как наличие спор жизнеспособных грибов может вызвать повторное поражение
Крайне важно довести до конца курс лечения и выполнять все рекомендации врача
При беременности
Может ли заболеть беременная женщина детской розеолой и насколько это заболевание опасно для нее? Беременные особому риску заболевания не подвергаются, но возможность заболеть все же имеется при условии, что у женщины отсутствуют в крови антитела к герпевирусу 6 типа. Носительство антител у исследованных беременных колеблется от 20 до 100%, то есть имеются женщины, у которых антитела отсутствуют.
После контакта с больным на протяжении двух недель женщина не чувствует изменений со стороны здоровья. Затем могут появиться продромальные признаки в виде слабости, разбитости, головной боли, затем манифестирует повышенная температура. Опасность болезни заключается в высокой температуре, а трудности в том, что не все жаропонижающие препараты можно пить при беременности. Розеола у беременных протекает благоприятно и не требует прерывания беременности. Ребенок рождается с антителами к вирусу, полученными от матери.
Лечение
Детская розеола
У врачей нет специфического лечения розеолы. Они рекомендуют отдых и пить больше жидкости, а также болеутоляющие средства, такие как ацетаминофен, или противовоспалительные средства, такие как ибупрофен.
Корь
Как и в случае с розеолой, специфического лечения кори не существует. Можно использовать обезболивающие и противовоспалительные средства, чтобы контролировать лихорадку и пить много жидкости, чтобы предотвратить обезвоживание.
Всемирная организация здравоохранения (ВОЗ) рекомендует суточные дозы витамина А в течение 2 дней для тех, кто страдает недостаточностью питания или ослабленным иммунитетом.
Корь — это предотвратимая болезнь, поскольку существует безопасная и эффективная вакцина.
Скрытый сифилис
Между вторичной и третичной клиническими стадиями сифилиса следует много лет латентности. Латентные годы делятся на ранние и поздние. Во время латентности заболевание протекает бессимптомно, без каких-либо признаков при клиническом осмотре. Таким образом, продолжение инфекции сифилиса может быть обнаружено только при положительных трепонемных тестах на антитела. Инфекционность варьируется, как описано ниже.
Ранний латентный сифилис (первые два года жизни)
- Больной очень заразный.
- Инфекция сифилиса может передаваться половым партнерам.
- Инфекция сифилиса может перейти от беременной женщины к плоду.
Поздний латентный сифилис (через два года)
- Остаются заразными только некоторые пациенты .
- Инфекция сифилиса все еще может пройти от беременной женщины к ее плоду.
Причины
Розеола — инфекционная болезнь младенцев или детей младшего возраста. Причина ее — заражение вирусами герпеса шестого и седьмого типов. Как и большинство вирусных инфекций, вирус розеолы предается воздушно-капельным путем. Источником инфекции являются взрослые, имеющие субклиническую активацию вирусов. Передается вирус при контакте с больным или носителем вируса: при поцелуях матери и близких со слюной, при чихании, при контакте с соской/рожком других детей. Не исключен вертикальный путь заражения от беременной к плоду. У взрослых возможен половой путь передачи.
Инкубационный период — 10-14 дней. После этого у 30% детей от 5 месяцев до 3 лет развивается псевдокраснуха с клиническими проявлениями. Больной считается заразным с момента повышения температуры и еще сутки с момента ее нормализации. Детская розеола является заразной даже если сыпь и высокая лихорадка отсутствуют. В большинстве случаев первичное инфицирование протекает незаметно (без проявлений) и четырем годам 90% малышей имеют антитела к вирусу — это означает, что ребенок был инфицирован.
Новорожденные имеют в крови антитела к герпевирусам 6 и 7 типов, которые переданы им от матерей, но эти антитела к 5-6 месяцам разрушаются. С двух лет малыши уже имеют собственные антитела, поскольку к этому возрасту или переболели, или перенесли инфекцию субклинически. Соответственно, наиболее часто заболевание встречается с 6 до 15 месяцев. ННV-6 и ННV-7 вызывают и другие заболевания у детей.