Острый бронхит — симптомы и лечение
Содержание:
- Острый бронхит
- Обструктивный бронхит — лечение у взрослых и детей
- Другие заболевания из группы Болезни органов дыхания:
- Как подтвердить бронхит у ребенка?
- К каким докторам следует обращаться если у Вас Рецидивирующий бронхит у детей:
- КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
- В клиниках «Президент-Мед» вы можете
- К каким докторам следует обращаться если у Вас Обструктивный бронхит у детей:
- Симптомы Хронического бронхита у детей:
- Лечение острого обструктивного бронхита
- Эпидемиология бронхита
- Диагностика рецидивирующего бронхита у детей:
- Причины бронхита
Острый бронхит
Острый бронхит представляет собой, как правило, нетяжелое заболевание, в основе к-рого лежит воспаление слизистой оболочки дыхательных путей чаще всего как проявление острой респираторно-синцитиально-вирусной инфекции. К вирусной инфекции нередко присоединяется бактериальная (пневмококк, гемофильная палочка инфлюэнцы и др.). Провоцирующими моментами часто^ являются неблагоприятные факторы окружающей среды и их последствия — переохлаждение, колебания температуры, влажности и т. п.
Медико-социальное значение острого бронхита состоит гл. обр. в его массовости и связанных с ней большими общими трудопотерями. Так, по данным Б. Е.Вотчала (1973), острый бронхит составляет 1,5% от общего числа заболеваний и 34,5% от числа болезней органов дыхания. По данным Крофтона и Дугласа (J. Crofton, A. Douglas, 1974), в Великобритании ок. 50% потерь рабочего времени связано с острой инфекцией верхних дыхательных путей (острый трахеит, острый бронхит) в большинстве случаев вирусной природы.
Заболевание чаще всего бывает непродолжительным. Лихорадочный период составляет обычно не более 3—5 дней, но кашель, иногда мучительный для больного, может продолжаться 1—2 недели. Хотя затяжное течение острого бронхита не является редкостью, перехода процесса в хроническую форму, по-видимому, не происходит. Однако ряд исследователей, в частности Б. Е. Вотчал, такую возможность не отрицали при возникновении
у больных острой бронхиальной обструкции мелких бронхов. У детей первых лет жизни и у лиц старческого возраста при остром бронхите иногда поражаются самые мелкие дыхательные пути — развивается бронхиолит. Заболевание в этих случаях протекает с тяжелыми и опасными для жизни проявлениями дыхательной недостаточности.
Распознавание острого бронхита несложно и основывается на хорошо известных классических симптомах. Тем не менее при тяжелом и затяжном (более 10—12 дней) остром бронхите, сопровождающемся высокой температурой, нередко без достаточных оснований ставят диагноз острой пневмонии. Обычно такая гипердиагностика бывает связана с тем, что диагноз острой пневмонии устанавливают лишь на основании ошибочно трактуемых общеклинических данных (анамнез, результаты физикального обследования) без проведения совершенно необходимого в таких случаях рентгенологического исследования или же на основании выявления на рентгенограммах (флюорограммах) усиленного легочного рисунка, в прошлом считавшегося патогномоничным для так наз. острой интерстициальной пневмонии, существование к-рой в последние годы оспаривается. На самом же деле усиленный легочный рисунок также часто гипер-диагностируется рентгенологами или же связан с реактивным отеком перибронхиальной ткани, обусловленным вирусной инфекцией, а отнюдь не пневмонией, рентгенологическим подтверждением которой могут быть только инфильтративные затенения легочной паренхимы.
Возможности этиотропного воздействия на возбудителей острого бронхита, представляющего собой, как уже говорилось, обычно вирусное заболевание, пока весьма ограничены. Вследствие этого лечение его имеет гл. обр. симптоматический характер и, по-видимому, мало влияет на сроки выздоровления. Противовирусные препараты могут оказать эффект лишь в самом начале заболевания. Применение при остром бронхите антибиотиков, обычно назначаемых при ошибочном диагнозе острой пневмонии или для ее предупреждения, небезразлично для больного, и его следует, по возможности, избегать. Дело в том, что опасения, касающиеся возможного осложнения острого бронхита пневмонией, по всей вероятности, преувеличены, тогда как антибиотики, воздействуя на гиперреактивную слизистую оболочку бронхов, могут способствовать аллергизации или включению других механизмов нарушения бронхиальной проходимости, а иногда и появлению развернутой картины бронхиальной астмы.
Профилактика острого бронхита сводится к общим эпидемиологическим мерам по предупреждению вирусной инфекции дыхательных путей, к устранению вредных производственных и бытовых факторов, в частности нарушений температурного режима, особенно в осенний и весенний периоды, а также к закаливанию, снижающему восприимчивость организма к острым вирусным заболеваниям бронхиального дерева.
Обструктивный бронхит — лечение у взрослых и детей
Лечение острого и хронического обструктивного бронхита у детей и взрослых включает:
- покой;
- увлажнение воздуха в квартире;
- обильное теплое питье;
- лекарственные/щелочные ингаляции.
Больному назначаются противовирусные лекарственные препараты — Рибавирин, Интерферон и др. Если обструкция сильно выражена, используются:
- муколитические средства (Лазолван, Ацетилцистеин);
- отхаркивающие препараты (АЦЦ, Амброксол);
- спазмолитики (Но-шпа, Папаверин);
- бронхолитические ингаляторы (Беродуал, Сальбутамол, Астмопент).
Улучшить отхождение мокроты помогают:
- Перкуторный массаж грудной клетки. Кожу растирают, уделяя максимум внимания мышцам грудной клетки и межреберью. После пациент ложится на живот, голову опускает вниз. Врач выстукивает грудную клетку со стороны спины.
- Массаж мышц спины.
- Вибрационный массаж грудной клетки. Вибрационное воздействие на ткани, оказываемое с помощью специальных вибромассажеров, обеспечивает снижение воспалительного процесса.
- Дыхательная гимнастика.
Антибиотики при лечении обструктивного бронхита у детей и взрослых назначаются:
- в случае присоединения вторичной микробной инфекции;
- если болезнь вызвана бактериями;
- при отсутствии положительной динамики от используемых лечебных методов.
Наилучшего эффекта при обструкции позволяют добиться антибактериальные препараты:
- из группы макролидов, например,— Азитромицин, Эритромицин;
- из группы защищенных пенициллинов — Амоксициллин + Клавулановая кислота.
К бронхорасширяющим лекарствам, улучшающим качество жизни пациентов и нормализующим дыхание, относятся:
- ксантины (Теофиллин);
- b2-агонисты (Беротек);
- холинолитики (Атровент).
При повышенном содержании в крови и тканях углекислого газа (гиперкопния) применяется кислородотерапия. Лечение воздушной средой позволяет повысить давление кислорода, за счет чего происходит активация дезинтоксикационных, окислительных и регенеративных процессов, нормализуется сердцебиение и частота дыхания, повышается работоспособность.
Лечение обструктивного бронхита народными средствами
Лечение обструктивного бронхита у детей и взрослых в домашних условиях может проводиться с помощью нижеперечисленных рецептов.
- Компресс с медом и сливочным маслом. Нужно смешать компоненты в равных пропорциях. Нанести смесь на область грудной клетки и спину. Сверху накрыть целлофановой пленкой и полотенцем. Держать всю ночь. Повторять каждый день до выздоровления.
- Отвар девясила. Одну ложку травы залить литром кипящей воды. Настоять, процедить. Пить 3 раза в день.
- Редька черная с медом. Необходимо проделать в редьке углубление, положить туда 1 ст.л. натурального меда. Оставить на 1 сутки. Принимать полученную жидкость по 1 ч.л. 3-4 раза в день после еды.
- Лук на меду (отхаркивающее средство). Нужно варить две очищенные от шелухи луковицы в эмалированной посуде на протяжении 2 часов. Затем измельчить их в блендере. В луковую кашицу добавить 4 ст.л. меда, 4 ст.л. сахара, 2 ст.л. уксуса. Перемешать. Смесь принимать по 1 ч.л. каждый час на протяжении одной недели.
- Калина с медом (от лающего кашля). Для приготовления лекарства следует в эмалированную посуду положить 200 г калины и 200 г меда. Залить 100 г воды. Варить до закипания на маленьком огне. Когда закипит, уменьшить огонь и ждать, пока вся вода не выкипит. Переложить горячую кашицу в стеклянную банку. Каждый час съедать по 1 ст.л. лекарства.
- Гречишный настой. 40 г цветков гречихи поместить в термос. Залить 1 литром кипящей воды. Настаивать 1 час. Процедить. Выпить полученный объем в течение суток.
- Свежевыжатый морковный сок. Приготовить сок моркови, смешать его в равных пропорциях с натуральным медом. Принимать каждый час по ложке в первые сутки лечения и каждые 2 часа — во вторые и третьи сутки.
- Отвар шалфея. 3 ст.л. сбора положить в эмалированную кастрюлю. Залить литром молока, довести до кипения. После закипания варить на медленном огне на протяжении 15 минут. Снять с огня, накрыть крышкой. Настаивать один час. Процедить. Добавить в отвар 3 ст.л. меда. Пить по 1/2 стакана 5 раз в день.
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |
Как подтвердить бронхит у ребенка?

Если на основании вышеперечисленных симптомов родители подозревают у малыша бронхит, то стоит незамедлительно обращаться к врачу. Правильнее всего вызвать врача на дом. Если же у ребенка есть одышка, ему тяжело дышать, изменился цвет кожи (очень бледный или синюшный), то необходимо вызвать бригаду скорой медицинской помощи. Возможно, потребуется госпитализация ребенка и неотложная помощь, направленная на восстановление нормального дыхания. Так нередко бывает при обструктивном бронхите, когда просвет бронхов значительно уменьшается из-за вязкой слизи.
Обычно бронхит путают с трахеитом, при котором воспалением поражается трахея, или с пневмонией (воспалением легких). А бывает и вовсе сочетанное поражение разных отделов дыхательных путей. Поэтому врачебный осмотр обязателен.
К каким докторам следует обращаться если у Вас Рецидивирующий бронхит у детей:
Пульмонолог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о рецидивирующего бронхита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Острый бронхит чаще носит характер «нисходящей» инфекции. Он обычно развивается (нередко в сочетании с трахеитом) либо сразу после острого респираторного заболевания или одновременно с ним, либо после воздействия химических или физических факторов, нарушающих механизмы естественной защиты дыхательных путей и приводящих к начальному неинфекционному воспалению. Инкубационный период инфекции продолжается 3-5 дней. В это время у больного преобладают симптомы острого респираторного заболевания (общее недомогание, насморк, головная боль, фебрильная или субфебрильная лихорадка и, как правило, умеренная гиперемия зева) либо симптомы раздражения дыхательных путей (в первую очередь сухой кашель). Диагноз «острый бронхит» выставляют при наличии остро возникшего кашля, продолжающегося не более 3 нед (вне зависимости от наличия мокроты), при отсутствии признаков пневмонии и хронических заболеваний лёгких, которые могут быть причиной кашля.
ЖАЛОБЫ
Заболевание начинается с появления мучительного сухого кашля. Через 2-3 дня кашель может стать влажным с отделением слизистой мокроты. При присоединении бактериальной инфекции мокрота становится слизисто-гнойной, реже гнойной. Иногда при тяжёлых длительных приступах кашля в мокроте появляются прожилки крови. Кашель сопровождается саднящей болью за грудиной и болью соответственно расположению диафрагмы. Нередко кашель нарушает сон больного. При присоединении бронхиолита развиваются экспираторная одышка, цианоз и прочие признаки дыхательной недостаточности. Слабость, повышение температуры тела до фебрильных значений обычно связаны с острым респираторным заболеванием, либо с развитием бронхиолита.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
Голосовое дрожание и перкуторный звук обычно не меняются. Аускультативно выявляют жёсткое дыхание, хрипы: на ранних стадиях заболевания — сухие, различной тональности, а с появлением мокроты — влажные, меняющие свой характер после откашливания.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
В общем анализе крови выявляют умеренный нейтрофильный лейкоцитоз и небольшое увеличение СОЭ. Возможно появление СРБ, повышение концентрации сиаловых кислот, α2-глобулиновой фракции белков плазмы. Бактериоскопия мокроты, окрашенной по Граму, позволяет оценить тип патогенной микрофлоры и обоснованно назначить антибактериальный препарат. Всем кашляющим и выделяющим мокроту более 2 нед необходима бактериоскопия мазка мокроты, окрашенного по Цилю-Нильсену, для исключения туберкулёза. Бактериологическое исследование мокроты даёт возможность более точно идентифицировать возбудителя и оценить его чувствительность к антибиотикам.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
• Исследование функции внешнего дыхания (ФВД) позволяет своевременно выявить нарушения бронхиальной проходимости, которые могут быть диагностированы при проведении спирометрии, записи кривой «поток-объём» либо при широко доступной пикфлоуметрии (см. главу 19 «Бронхиальная астма»). Обструктивный синдром особенно характерен для бронхиолита.
• Рентгенологическое исследование органов грудной клетки показано при сохранении симптомов острого бронхита более 10 дней (в пределах этого срока при благоприятном течении заболевания должна быть положительная динамика) либо в случае когда пациент с кашлем последние 2 года не проходил планового флюорографического обследования. При остром бронхите локальные изменения лёгочной ткани (очаги, инфильтраты, фокусы, кольцевидные тени) отсутствуют, иногда наблюдают усиление лёгочного рисунка.
В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- получить всевозможные справки – справки в ГИБДД и для допуска к занятиям спортом, для приобретения оружия, в санаторий,
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
К каким докторам следует обращаться если у Вас Обструктивный бронхит у детей:
Педиатр
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Обструктивного бронхита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптомы Хронического бронхита у детей:
Начало хронического бронхита у ребенка постепенное. Сначала появляется кашель в утреннее время, который сопровождается отделением слизистой мокроты. Позже кашель случается также ночью и днем. В холодную погоду становится сильнее. С годами кашель становится постоянным, периодическим, на протяжении 24 часов.
Количество мокроты становится всё больше. Она приобретает слизисто-гнойной или гнойной характер. Появляется такой симптом как одышка. При гнойном бронхите периодически выделяется гнойная мокрота, но бронхиальная обструкция не выражена.
Обструктивный хронический бронхит характерный стойкими обструктивными нарушениями. Гнойно-обструктивный бронхит у детей сопровождается выделением гнойной мокроты и обструктивными нарушениями вентиляции. Обострения случаются, когда погода сырая и холодная. Обострения характеризуются усилением кашля и одышки, недомоганием, увеличенным количеством мокроты, быстрой утомляемостью малыша или подростка. Температура в большинстве случаев в норме или незначительно повышена. Могут быть такие симптомы как сухие хрипы над всей поверхностью легких и жесткое дыхание.
Лечение острого обструктивного бронхита
Рекомендуется амбулаторное лечение. Его принципы таковы:
- редукция признаков поражения дыхательных путей за кратчайшее время;
- купирование симптомов интоксикации;
- недопущение развития осложнений.
Лечение, как правило, симптоматическое. Здесь возможно применение широкого спектра противокашлевых, бронхолитических, муколитических средств, которые могут применяться по отдельности или в составе комбинированных препаратов. Не рекомендуется применение сосудосуживающих, антибиотических препаратов. Антибиотические средства назначают лишь пациентам пожилого возраста с сопутствующей тяжелой соматической патологией, а также лицам, получающим иммунодепрессивную терапию, если причиной бронхита являются бактерии. Предпочтение отдается лекарственным средствам, активным в отношении грамположительных и атипичных микроорганизмов. Назначают макролиды, фторхинолоны, цефалоспорины II и III поколения. Предпочтение отдают пероральным лекарственным средствам. Парентеральное введение противомикробных лекарственных средств показано при синдроме нарушениях всасывания и тяжелом общем состоянии пациентов. При наличии бронхоспазма нежелательно назначение «Ацетилцистеина», а также противокашлевых лекарственных средств центрального действия, в частности, так называемых наркотических противокашлевых лекарственных средств («Кодеин», «Декстрометорфан»).
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.

- Сальбутамол (бронхолитический препарат — β2-адреномиметик). Режим дозирования: в дозированных ингаляциях по 1-2 дозы 3 р/сут. в течение 5-7 дней.
- Эуфиллин (бронхолитический препарат). Режим дозирования: внутрь взрослые принимают по 0,15 г 1-3 раза в день после еды. Длительность курса лечения — несколько дней.
-
Бромгексин (муколитический и отхаркивающий препарат).
Режим дозирования:- Внутрь (сироп, таблетки и драже — для детей старше 6 лет, капли, раствор для приема внутрь), взрослым и детям старше 14 лет — 8-16 мг 3-4 раза в сутки. При необходимости доза может быть увеличена взрослым до 16 мг 4 раза в сутки.
- В виде ингаляций (раствор для ингаляций) взрослым — по 8 мг. Ингаляции проводят 2 раза в сутки. Раствор разбавляют дистиллированной водой 1:1 и нагревают до температуры тела для предупреждения кашля.
- Бромгексин 8-капли: внутрь, взрослым и подросткам старше 14 лет — по 23-47 кап 3 раза в день.
- Парентерально (в/м, п/к, в/в медленно, в течение 2-3 мин.) — по 2-4 мг 2-3 раза в сутки. Раствор для в/в введения следует разбавить раствором Рингера или стерильной водой для инъекций.
Терапевтическое действие может проявиться на 4-6 день лечения.
-
Амброксол (отхаркивающее средство). Режим дозирования:
- Таблетки взрослым и детям в возрасте старше 12 лет назначают внутрь по 1 таблетке ежедневно утром после еды (запивают достаточным количеством жидкости).
- Раствор для приема внутрь и для ингаляций дозируют с помощью прилагаемо-го дозирующего стаканчика. Взрослым внутрь назначают в первые 2–3 дня по 4 мл 3 раза в сутки, затем по 4 мл 2 раза или по 2 мл 3 раза в сутки. При проведении ингаляций раствор вдыхают с помощью ингалятора. Взрослым и де-тям в возрасте старше 5 лет назначают по 1–2 ингаляции в сутки по 2–3 мл.
- Сироп назначают взрослым в первые 2–3 дня по 10 мл 3 раза в сутки; затем по 10 мл 2 раза или по 5 мл 3 раза в сутки.
- Фенспирид (Эреспал) — препарат с противовоспалительной и антибронхоконстрикторной активностью. Режим дозирования: взрослым препарат назначают внутрь по 80 мг (1 таб.) 2-3 раза/сут. Максимальная суточная доза составляет 240 мг. Продолжительность лечения определяется врачом.
Эпидемиология бронхита
Бронхиты продолжают занимать одно из первых мест в структуре бронхолёгочных заболеваний в педиатрии. Известно, что дети, часто болеющие острыми инфекционными респираторными заболеваниями, составляют группу риска по развитию острых бронхитов, формированию рецидивирующих бронхитов, включая обструктивные формы, и хронической лёгочной патологии. Самой распространённой формой осложнений ОРВИ является бронхит. особенно у детей раннего возраста (возрастной пик заболеваемости отмечается у детей 1 года — 3 лет). Заболеваемость острым бронхитом составляет 75-250 случаев на 1000 детей в год.
Заболеваемость бронхитами имеет сезонный характер: чаще болеют в холодное время года. Обструктивные формы бронхита чаще отмечаются весной и осенью, т.е. в периоды пика PC и парагриппозной инфекции. Микоплазменные бронхиты — в конце лета и осенью, аденовирусные — каждые 3-5 лет.
Диагностика рецидивирующего бронхита у детей:
При цитологическом исследовании бронхиального содержимого в период обострения преобладают нейтрофильные лейкоциты, клетки бронхиального эпителия и уменьшается количество макрофагов. При длительности болезни свыше 10 лет в период клинической ремиссии появляются дистрофически измененные клетки бронхиального эпителия и снижается количество макрофагов.
Микробиологическое и вирусологическое исследования подтверждают значение инфекции в обострении рецидивирующего бронхита. Из мокроты и бронхиального секрета чаще высеваются ассоциации микробов: стрепт. пневмонии, гемофильная палочка, стафилококк, стрептококк.
Рентгенологические изменения отмечаются только в период обострения, при этом регистрируются расширение корней легких и нечеткость контуров прилежащих бронхов. У половины подростков при длительности заболевания 10 лет и больше имелась стойкая деформация корней, определяющаяся развитием склероза в прикорневых отделах.
При бронхоскопическом исследовании у детей, как правило, обнаруживаются воспалительные изменения в трахее и крупных бронхах. У подавляющего большинства (84 %) воспалительные изменения в бронхиальном дереве имеют негнойный характер и представлены эндоскопически катаральным эндобронхитом.
Сравнительно редко и преимущественно в период обострения заболевания наблюдается катарально-гноиный или гнойный эндобронхит. Воспалительная реакция слизистой оболочки трахеобронхиального дерева носит обычно диффузный характер, но степень эндобронхита может быть более выраженной в одном из легких. В период ремиссии бронхоскопические признаки бронхита чаще выражены слабо, но сохраняются у большинства больных, указывая на тенденцию заболевания к латентному течению.
Бронхографическая картина при обострении характеризуется множественными периферическими «обрывами» заполнения бронхов, уменьшением числа периферических ветвей, фрагмен-тированным заполнением периферических бронхов. Указанные изменения свидетельствуют о наличии воспаления (гиперсекреции) вследствие поражения бронха и Fie отражают глубины поражения его стенки. Перечисленные бронхографические признаки обратимы, и в период ремиссии бронхограмма может быть нормальной.
Исследования вентиляционной функции у больных рецидивирующим бронхитом подтверждают отсутствие изменений в период ремиссии и обструктивные нарушения в период обострения у половины больных.
Перспективно изучение функциональных особенностей бронхов с использованием ингаляционных проб с бронхоконстрик-торами и бронходилататорами.
По данным ряда авторов и нашим наблюдениям, у 80-85 % больных рецидивирующим бронхитом наблюдается патология ЛОР-органов, По-видимому, поражения верхних дыхательных путей являются проявлением единого патологического процесса в респираторной системе. Школьники, страдающие рецидивирующим бронхитом, болеют острой пневмонией гораздо чаще, чем здоровые дети.
Причины бронхита
Бронхи – парный орган, который представляет собой разветвленное дерево, «ветки» которого уходят в легкие. Основная его функция заключается в транспортировке кислорода от трахеи до альвеол легких во время вдоха и выведение из них углекислого газа на выдохе.
Вторая функция – очищение воздуха и защита организма от инфекций и инородных частиц (пыль, сажа и т.д), которые попадают в дыхательные пути вместе с воздухом. Этому способствует строение эпителия, который покрывает внутренние стенки бронхиального дерева. Такой эпителий называется мерцательным, так как в его структуру входят реснички, которые движутся синхронно в одном направлении. Реснички постоянно колеблются, выталкивая чужеродных агентов наружу вместе с потоком слизи, которая в норме обязательно присутствует в бронхиальных трубках. Кроме транспортной функции слизь также обладает противомикробными и противовирусным действием. Содержание иммуноглобулина А, который уничтожает бактерии и вирусы, в слизи в десять раз выше, чем в крови! Насколько хорошо слизь будет выполнять свои защитные свойства зависит также от ее реологических свойств (текучести).
После прохождения воздуха через трахеи и бронхи он поступает к альвеолам легких практически стерильным.
Но не всегда защитная функция организма срабатывает. Иногда чужеродные агенты оказываются сильнее, и внедряются в бронхиальную слизистую оболочку, разрушая ее клетки и вызывая в ней ответную реакцию – воспалительный процесс, который называется бронхитом.
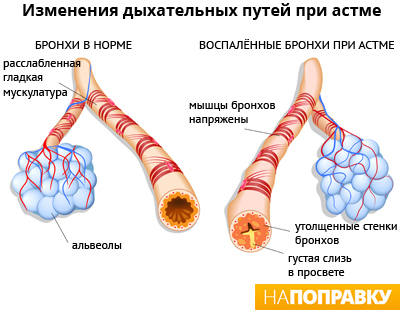
Бронхиальные ткани отекают, его стенки утолщаются, и соответственно, диаметр бронхиальной трубки уменьшается. Организм пытается вытолкнуть инфекцию, усилив выделение слизи, и, подключив такой защитный механизм как кашель. Но при воспалении слизь становится более вязкой, что затрудняет ее отхождение.
Уменьшение диаметра бронхов и скопление в них вязкой слизи вызывает снижение их проходимости, а значит затруднение дыхания у человека – это называется обструкцией.
В подавляющем большинстве случаев возбудителями заболевания являются вирусы и бактерии – различные штаммы гриппа, парагриппа, адено- и рино-вирусы, стафилоккоки, стрептоккоки, и другие болезнетворные микроорганизмы.
Также возможно возникновение заболевания из-за аллергической реакции организма. Или по причине попадания в дыхательные пути токсических веществ, разрушающих слизистую оболочку бронхов.
Бронхит у взрослых чаще развивается при табакокурении, алкоголизме, работе на вредном производстве, хронических заболеваниях, в пожилом возрасте.