Симптомы при заболеваниях поджелудочной железы
Содержание:
- Сначала — 3 реальные истории наших пациентов
- Диета для беременных
- Основные виды заболеваний надпочечников
- Патогенез опухоли поджелудочной железы
- Осложнения после приема лекарств
- Что такое панкреатит?
- Осложненное течение болезни
- Ведущие врачи
- Токсический (лекарственный) панкреатит
- Диета – залог быстрого выздоровления
- 3.Симптомы стеатоза поджелудочной железы и диагностика
- Для чего нужна диета при панкреатите
- Симптомы хронического панкреатита
- Желудочно-кишечный тракт – входные ворота для вируса.
- Что общего у кожи с печенью?
- Боль в животе – это не только гинекология
- Какая она — жизнь после панкреатэктомии?
Сначала — 3 реальные истории наших пациентов
История 1: похудение, дорогие кремы и желчный пузырь
Пациентка П., 36 лет. На новом рабочем месте – высокие требования к внешности. Пациентка села на строгую диету, занялась спортом и похудела за месяц на 8 кг. Однако, усилились высыпания на коже — появились участки покраснения, шелушения, акне. Лечение у косметолога не помогло и даже дорогие средства для кожи не давали результата.
По совету очередного дерматолога пациентка пришла на обследование к гастроэнтерологу-гепатологу. На приеме пациентка вспомнила, что во время занятий спортом иногда ощущала покалывание в правом боку, но внимания не обращала. Врач назначил УЗИ, где были выявлены изменения в желчном пузыре: из-за нерегулярного питания он был спазмирован, стала накапливаться густая желчь, и это тормозило перистальтику кишечника. Врач назначил лечение, и порекомендовал питание 4-5 раз в день небольшими порциями. Постепенно состояние кожи улучшилось, боли перестали беспокоить.
Вывод: грамотные косметологи знают, как состояние кожи связно с работой внутренних органов. Поэтому часто советуют при проблемной коже проконсультироваться у гастроэнтеролога. Прислушайтесь, красивая кожа начинается со здоровья внутри.
История 2: высыпания на коже и гепатит
Пациент К, 34 года. Никогда не страдал от аллергии. Неожиданно появились высыпания по типу крапивницы, которые стали регулярно рецидивировать. Пациент неоднократно консультировался у аллерголога и гематолога. Противоаллергические средства совсем не помогали. Дошло до того, что высыпания стали появляться вообще без видимых причин. Состояние ухудшалось, присоединилась слабость, сонливость, утомляемость.
Заметив это, пациент пришел на обследование к гастроэнтерологу. Врач куратор назначил анализы, УЗИ с эластографией. Диагноз: хронический гепатит С, генотип 1а, фиброз 2 стадии. При дообследовании обнаружили лямблии – именно они и вызывали высыпания на коже. Пациент прошел соответствующий курс лечения и противовирусную терапию, высыпания исчезли.
Вывод: если у вас высыпания, не спешите закупать дорогие лекарства и садиться на строгую диету. Часто причина в другом. Проверьте печень и желчный пузырь.
История 3: кожный зуд и цирроз печени
Пациентка О., 54 года, обратилась в «ПолиКлинику ЭКСПЕРТ» по рекомендации дерматолога с жалобами на кожный зуд. Длительное лечение у дерматолога оказалось неэффективным, и была назначена консультация гастроэнтеролога-гепатолога.
Врач выяснил, что за несколько лет до появления кожного зуда в биохимическом анализе крови были выявлены изменения, из-за проблем с выработкой и выведением желчи из печени. Много лет пациентка работала с химическими удобрениями. Кроме того, гинеколог назначил ей для нормализации менструального цикла гормональные контрацептивы, которые она принимала длительное время.
Пациентку полностью обследовали по одной из комплексных диагностических программ, в том числе провели биопсию печени. Исключили токсический и лекарственный гепатит. Все это помогло установить окончательный диагноз: первичный билиарный цирроз печени. Пациентке назначены препараты желчных кислот и лечение кожного зуда. Сейчас пациентка чувствует себя удовлетворительно, кожный зуд исчез, биохимические показатели печени в норме.
Вывод: если ваша печень подвергалась перегрузкам — вы контактировали с токсичными веществами, длительно принимаете лекарства — периодически обследуйтесь. Так можно вывить потенциально опасное заболевание на ранней стадии.
Диета для беременных
Беременные женщины нередко сталкиваются с проблемами, связанными с работой ЖКТ. Панкреатит может развиться из-за злоупотребления витаминными комплексами или из-за излишнего давления на поджелудочную железу со стороны матки.
Принципы диеты для беременных не отличаются от общей диеты при панкреатите
Однако при беременности крайне важно обеспечивать полноценный рацион, необходимый для развития плода. В составе пищи в достаточном количестве обязательно должны присутствовать:
- белки (нежирные мясо и рыба, молочные продукты, яйца, бобовые),
- сложные углеводы (крупы, макароны, фрукты и овощи),
- жиры (растительные масла),
- витамины и минералы.
Основные виды заболеваний надпочечников
Гиперальдостеронизм
Гиперальдостеронизм – это патология, при которой корковое вещество надпочечников вырабатывает чрезмерное количество гормона альдостерона. Выделяют первичный гиперальдостеронизм, вызванный новообразованиями самих надпочечников, и вторичный, являющийся осложнением других заболеваний (таких как цирроз печени, хронический нефрит, сердечная недостаточность).
Симптомы гиперальдостеронизма:
- общая слабость;
- повышенная утомляемость;
- головные боли;
- жажда;
- полиурия (повышенное выделение мочи);
- гипокальциемия (снижение уровня кальция в крови);
- онемение и судороги.
Недостаточность коры надпочечников
Недостаточность коры надпочечников – состояние, характеризующееся пониженной секрецией гормонов коры надпочечников. Обычно развивается на фоне других заболеваний, часто сопровождается воспалением надпочечников.
Основные проявления:
- резкий упадок сил;
- ухудшение аппетита;
- потеря массы тела;
- гипотония (снижение артериального давления);
- функциональные нарушения кишечника;
- тошнота, рвота;
- гиперпигментация кожных покровов (избыточное отложение пигмента, вызывающее более интенсивную окраску некоторых участков кожи);
- никтурия (выделение большей части суточного объема мочи в ночное время);
- повышенное содержание сахара в крови.
Феохромоцитома
Феохромоцитома – это опухоль, развивающаяся, преимущественно из мозгового вещества надпочечников. Является гормонально-активной, то есть приводит к увеличению секреции гормонов катехоламинов.
Основным проявлением феохромоцитомы является высокое артериальное давление. На фоне повышения давления могут наблюдаться пульсирующая головная боль, бледность кожных покровов, усиленное потоотделение, тошнота, рвота, судороги. О заболевании также могут свидетельствовать приступы труднообъяснимого страха и некоторые другие симптомы.
Патогенез опухоли поджелудочной железы
Чаще всего опухолью поджелудочной железы оказывается внутрипротоковая аденокарцинома. Процесс её образования многоступенчатый и предполагает прохождение определённых этапов морфологических изменений, которые описываются термином панкреатическая интраэпителиальная неоплазия (PanIN) .
Выделяют следующие виды неоплазии протоков:
- PanIN 1А — нет признаков атипических изменений (изменений внешнего вида клетки, её формы, размера).
- PanIN 1В — нормальный по строению эпителий, в котором встречаются сосочковые образования.
- PanIN 2 — в эпителии помимо сосочков имеются признаки клеточной атипии.
- PanIN 3 — рак in situ (начальная стадия роста злокачественной опухоли).
Следует отметить, что протоковую дисплазию (неправильное развитие) очень сложно обнаружить, и она крайне редко диагностируется при жизни.
Еще до начала морфологических изменений в клетках происходят генетические мутации. Наиболее ранними событиями являются мутации в генах K-ras и активация генов EGFR и HER-2/neu, которые приводят к стимуляции различных внутриклеточных эффекторов. В конце концов это приводит к неконтролируемой пролиферации (размножению клеток) и развитию внутрипротоковой аденокарциномы.
Осложнения после приема лекарств
Лекарства от панкреатита, как и любые медикаменты, могут приводить к осложнениям. Антибиотики — к расстройству пищеварения, нестероидные противовоспалительные препараты — к осложнениям со стороны желудочно-кишечного тракта и сердечно-сосудистой системы. Ферментные препараты могут вызывать аллергию и приводить к недостатку железа. Антисекреторные, хоть и считаются препаратами с минимум побочных эффектов, могут вызывать синдром отмены: появление изжоги, а иногда и болей в грудине после прекращения их приема. Даже витамины, если принимать их неумеренно и без предварительной сдачи анализов, могут стать не просто бесполезной, но и опасной добавкой.
Что такое панкреатит?
Панкреатит — это воспаление поджелудочной железы, оно может протекать очень тяжело и даже угрожать жизни.
Поджелудочная железа выделяет ферменты, которые необходимы для переваривания и всасывания пищи кишечником. Она также вырабатывает важные гормоны (инсулин, соматостатин и глюкагон) и защищает двенадцатиперстную кишку от кислоты, которая поступает из желудка.
Почему возникает панкреатит?
Сбой в работе железы провоцируют:
- алкоголизм,
- желчнокаменная болезнь,
- избыток в питании жирной пищи,
- некоторые лекарства и др.
Часто причина — в суженных или закупоренных протоках железы. В результате ферменты, выделяемые поджелудочной, накапливаются в ней и начинают разрушать ее саму. Железа воспаляется (рис. 1).
Затем вместо того, чтобы отправиться в двенадцатиперстную кишку, эти ферменты поступают в кровь, отравляя организм. Подробнее о развитии болезни читайте в статье «Панкреатит»
Панкреатит может протекать в двух формах: острой и хронической. При острой происходит неожиданное воспаление поджелудочной железы. Оно может повлечь отмирание органа или его частей и замещение его соединительной тканью и жиром. В лучшем случае острый панкреатит проходит сам: нет необходимости в госпитализации. В худшем — переходит в хроническую форму. При ней структура органа видоизменяется: забиваются протоки, ткань железы покрывается рубцами.
Известны случаи рецидивирующего панкреатита. Его особенностями являются острые боли, но уже на фоне изменившейся структуры поджелудочной.
Осложненное течение болезни
Длительное отсутствие лечебных мер добавляет к основным симптомам признаки осложнения:
- резкое падение зрения и нарушения структуры глазного яблока;
- повышение артериального давления;
- нарушения липидного обмена с атеросклерозом сосудов;
- головные боли;
- сильная отечность тканей;
- запах ацетона в моче;
- неврологические боли в области сердца;
- снижение чувствительности рук и ног.
На заметку! В запущенных случаях ацидоза (закисления организма) у пациентов развивается лактоцидотическая кома, которая может привести к тяжелым последствиям, вплоть до смертельного исхода. Срочная госпитализация для восстановления кислотно-щелочного баланса – единственно возможное решение. В условиях стационара проводят гемодиализ, искусственную гипервентиляцию и принудительное ощелачивание организма малыми дозами бикарбоната натрия.
Ведущие врачи
-
Сенько Владимир Владимирович
Руководитель Центра хирургии и Онкологии
Дунайский пр., 47
-
Михайлов Алексей Геннадьевич
Хирург, онколог, маммолог, эндокринный хирург
пр. Ударников, 19, ул. Маршала Захарова, 20
-
Масленников Дмитрий Юрьевич
Хирург, проктолог, маммолог
ул. Маршала Захарова, 20
-
Хохлов Сергей Викторович
Хирург, онколог, колопроктолог
пр. Ударников, 19, Выборгское шоссе, 17-1
-
Карапетян Завен Суренович
Колопроктолог, хирург
ул. Маршала Захарова, 20
-
Крикунов Дмитрий Юрьевич
Хирург
Дунайский пр., 47
-
Осокин Антон Владимирович
Врач-хирург/онколог (маммолог), врач-колопроктолог
Дунайский пр., 47
-
Хангиреев Александр Бахытович
Хирург, онколог, колопроктолог
пр. Ударников, 19
-
Шишкин Андрей Андреевич
Хирург, флеболог, проктолог. Кандидат медицинских наук
Дунайский пр., 47
-
Колосовский Ярослав Викторович
Хирург, маммолог, онколог
пр. Ударников, 19, ул. Маршала Захарова, 20
Посмотреть всех
-
Винцковский Станислав Геннадьевич
Дунайский пр., 47
-
Огородников Виталий Викторович
Выборгское шоссе, 17-1
-
Горбачев Виктор Николаевич
Дунайский пр., 47
-
Петрушина Марина Борисовна
пр. Ударников, 19
-
Арамян Давид Суренович
Дунайский пр., 47
-
Устинов Павел Николаевич
Дунайский пр., 47
-
Ардашов Павел Сергеевич
пр. Ударников, 19
-
Волков Антон Максимович
пр. Ударников, 19
-
Гриневич Владимир Станиславович
Выборгское шоссе, 17-1
-
Измайлов Руслан Расимович
ул. Маршала Захарова, 20
-
Петрова Виталина Васильевна
Выборгское шоссе, 17-1
-
Салимов Вахоб Валиевич
Дунайский пр., 47
-
Синягина (Назарова) Мария Андреевна
ул. Маршала Захарова, 20
-
Слабкова Елена Николаевна
Выборгское шоссе, 17-1
Токсический (лекарственный) панкреатит
Панкреатит, вызванный лекарственными препаратами, встречается менее чем в 5% случаев. Прогноз для этого панкреатита в целом хороший, а смертность низкая. Патогенетический механизм лекарственного панкреатита включает:
- иммунологические реакции (6-меркаптопурин, аминосалицилаты, сульфаниламиды);
- прямые токсические эффекты (диуретики, сульфаниламиды);
- накопление токсических метаболитов (вальпроевая кислота, диданозин, пентамидин, тетрациклин), ишемия (диуретики, эстрогены);
- повышенная вязкость панкреатического сока (диуретики и стероиды).
Продемонстрировать взаимодействие между панкреатитом и лекарством обычно сложно. Панкреатит может развиться в течение нескольких недель после начала лечения. Возможны сыпь и эозинофилия. Между тем, у пациентов, принимающих вальпроевую кислоту, пентамидин или диданозин панкреатит развивается только через много месяцев из-за хронического накопления метаболита препарата.
При возобновлении лечения пациенты должны находиться под тщательным наблюдением. Если симптомы повторяются, прием препарата следует прекратить.
Диета – залог быстрого выздоровления
Успех терапии во многом зависит от соблюдения диеты. Врач корректирует рацион, снижая количество углеводов, жиров и повышая процентное соотношение белка. Количество приемов пищи – 5-6 в день. Рекомендован курс витаминов.
На стадии обострения первые двое суток необходимо отказаться от любой пищи. Допускается обильное питье минералки, отвара шиповника или, за неимением предыдущих, – обычной воды.
После того, как период обострения миновал, следует:
- употреблять только натуральную домашнюю еду, ведь химикаты в магазинных полуфабрикатах могут раздражать слизистую органов ЖКТ;
- не кушать копчености, жирную, пряную и острую пищу;
- пить назначенные гастроэнтерологом растворимые витаминные комплексы;
- готовить на пару, лучше всего перебить кушанье в блендере или перетереть его через сито;
- отказаться от горячей еды (допустима только теплая кулинария).
Когда симптомы фазы обострения пройдут, перейдите на супы, нежирные виды мяса, рыбу, каши, обезжиренный творог и овощи. Пейте натуральные соки, а из сладкого кушайте варение, мед и пудинги.
3.Симптомы стеатоза поджелудочной железы и диагностика
Признаки начавшегося стеатопанкреатического процесса могут быть весьма смазанными и выражаться нерегулярными расстройствами пищеварительного процесса. В какой-то момент без видимых причин у человека возникают ранее не наблюдавшиеся явления:
- изжога;
- тошнота;
- метеоризм;
- аллергические реакции;
- диарея;
- боль в левом подреберье после приёма пищи.
Исследования уже на этом этапе позволяют выявить признаки тканевых изменений и функциональную недостаточность панкреаса: наличие жировых прослоек, метаболистический синдром, гиперамилаземию, снижение денситометрических показателей.
Диагностика при подозрении на стеатопанкреатит начинается со сбора анамнеза. Больной должен подробно изложить свои жалобы, желательно с указанием частоты, регулярности и тяжести тех или иных клинических проявлений недуга. Желательно описать характер болей, консистенцию стула, приносит ли облегчение рвота при наличии тошноты, как связана симптоматика с периодами приёма пищи и голодания.
Лабораторные исследования позволяют уточнить предполагаемый диагноз. Они могут включать:
- исследование кала на наличие ферментов;
- анализ мочи и сыворотки крови;
- изучение состава панкреатического сока.
Инструментальные методы диагностики (УЗИ поджелудочной железы, лапароскопия и биопсия) выявляют структурные изменения тканей, объём и локализацию накопленного жира.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии
Симптомы хронического панкреатита
Повторные приступы болей в животе являются наиболее характерным симптомом хронического панкреатита. Боль обычно возникает по центру живота или в его левой половине и может распространяться (отдавать) в спину. Большая часть пациентов описывают свою боль как тупую и в то же время очень сильную. Боль длиться несколько часов, а иногда и дней. Боль возникает после приема пищи, чаще — без причины.
Описанные приступы могут сопровождаться тошнотой и рвотой. По мере дальнейшего развития хронического панкреатита приступы становятся более тяжелыми и частыми. В некоторых случаях боль сохраняется и между приступами, лишь меняя характер на легкий или умеренный. Чаще такое случается у людей с панкреатитом, которые не могут отказаться от алкоголя несмотря на свой диагноз. Напротив, люди, которые отказываются от алкоголя и курения, могут наблюдать снижение выраженности и частоты эпизодов боли. Прогрессирующий хронический панкреатит
Со временем при хроническом панкреатите поджелудочная железа теряет способность вырабатывать пищеварительные соки, которые необходимы для расщепления пищи в кишечнике. Как правило, это происходит спустя годы от первых проявлений заболевания. В отсутствии пищеварительного сока плохо перевариваются жиры и определенные белки, что приводит к появлению зловонного стула с жирным блеском, который плохо смывается при сливе воды в туалете. Наблюдаются и другие симптомы:
- снижение веса;
- потеря аппетита;
- желтуха (пожелтение кожи и склер);
- жажда, частое мочеиспускание, слабость,- симптомы присоединившегося диабета.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Что общего у кожи с печенью?
Одна из многочисленных задач печени — вывести из организма продукты обмена. Если по каким-либо причинам клетки печени перестают выполнять эту работу — выделение усиливается через кожу. Проявляется это высыпаниями, изменениями цвета кожи, и т.п.
Проверьте печень, если вы видите:
- ранние возрастные изменения — жировой гепатоз, гепатиты различного происхождения
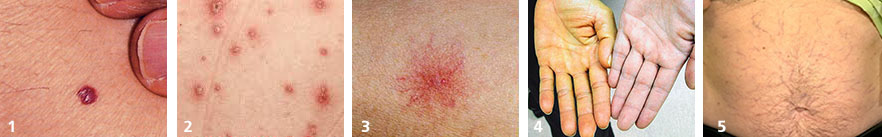
- кровяная роса (синдром Тужилина) – признак целого ряда заболеваний печени, желчного пузыря и поджелудочной железы (фото №1)
- везикулы и папулы — часто появляются при аутоиммунном процессе в печени и вирусном гепатите (фото №2)
- акне – жировое перерождение печени и воспаление клеток— неалкогольный стеатогепатит
- сосудистая звездочка (т.н. спайдеры) — частые признаки гепатита, цирроза, жирового гепатоза, акогольной болезни печени (фото №3)
- желтуха — признак выхода желчных пигментов в кровь из-за механического препятствия оттоку желчи или повреждения печеночных клеток (фото №4)
- печеночные ладони — появляется из-за накопления эстрогена при циррозе
- экскориации — расчесы из-за зуда кожи при гепатите и циррозе
- крапивница — хоть и не связана напрямую с печенью, но может косвенно указывать на повышенную аллергизацию, спровоцированную заболеванием в этом органе
- синяки без видимой травмы — признак нарушения свертываемости крови, заболеваний поджелудочной железы
- белые пятна на ногтях, трещины в углах рта — признак авитаминоза, анемии, заболеваний кишечника
- растяжки (стрии) — часто появляются при накоплении жидкости и увеличении объема брюшной полости при циррозе
- увеличение живота и «голова медузы» — асцит и расширение подкожных вен брюшной полости – признаки цирроза печени и портальной гипертензии, также встречается при онкологических заболеваниях внутренних органов (фото №5).
Боль в животе – это не только гинекология
Боли в животе частая жалоба. Боль сопровождает заболевания органов, находящихся в брюшной полости, в забрюшинном пространстве, в тазу:
- органов пищеварения -желудок, печень, желчный пузырь и желчевыводящие протоки, поджелудочная железа, 12-перстная кишка, тонкий и толстый кишечник;
- мочевыделительных органов — почек, мочевого пузыря;
- половых органов — яичники, матка, придатки (см.выше).
Болевой синдром характерен также при:
- поражении сосудов (чаще артерий), кровоснабжающих органы брюшной полости;
- заболеваниях позвоночника и нервной системы. Читать больше о причинах болей в животе, связанных с патологией позвоночника;
- воспалительных заболеваниях органов, прилежащих к брюшной полости (например, при воспалении легких);
- при заболеваниях сердца (абдоминальная форма инфаркта миокарда);
Какая она — жизнь после панкреатэктомии?
После операции больной находится на жидкой диете. Твердая пища вводится в рацион постепенно, в течение длительного времени. Назначается пожизненная диета с низким содержанием углеводов. Для того чтобы избежать сильных скачков уровня сахара в крови, врач может порекомендовать более частые приемы пищи в течение дня небольшими порциями.
Лечение инсулином и ферментными препаратами придется проводить всю оставшуюся жизнь.
Ферменты принимают во время каждого приема пищи. Инсулин вводят при помощи специальной шприц-ручки. В качестве альтернативы врач может порекомендовать инсулиновую помпу. Она представляет собой небольшое устройство размером примерно с мобильный телефон, соединенное катетером с иглой, которая находится под кожей. Пациент носит инсулиновую помпу 24 часа в сутки, она регулярно вводит в организм инсулин.