Тазовое предлежание плода
Содержание:
- Клиническая картина
- Также в разделе
- Абсолютные показания или в каком случае кесарево сечение обязательно
- Особенности строения плодного яйца
- Родоразрешение при тазовом предлежании
- Абсолютные показания к выполнению операции кесарева сечения
- Наружный поворот плода на головку
- Когда назначается и проводится кесарево сечение?
- Причины формирования двурогой матки
- Как это устроено?
Клиническая картина
Течение и симптомы В. б. многообразны и зависят от формы, стадии развития и характера нарушения, однако можно выделить три основных варианта.
Ненарушенная В. б. сопровождается такими же субъективными и объективными изменениями в организме женщины, как и нормальная (маточная) беременность соответствующего срока: задержка менструации, тошнота, утренняя рвота, изменения аппетита, нагрубание молочных желез, синюшная окраска слизистых оболочек влагалища и шейки матки, увеличение и размягчение матки. При эктопической беременности могут происходить децидуальные превращения слизистой оболочки матки, гипертрофия и гиперплазия мышечных волокон. Поэтому в первые 8 нед. беременности матка увеличивается в размерах; в дальнейшем величина матки перестает соответствовать сроку беременности.
Трубная беременность, прерывающаяся по типу наружного разрыва плодовместилища (разрыв трубы), имеет характерную клиническую картину. После задержки менструаций, среди полного здоровья наступают сильные схваткообразные боли внизу живота или в одной из паховых областей. В связи с массивным внутрибрюшным кровотечением возникает френикус-симптом (иррадиации болей в область плеча и лопатки). Приступ болей часто сопровождается кратковременной потерей сознания. Затем быстро нарастает картина абдоминального шока с явлениями острого малокровия при отсутствии наружного кровотечения: бледность кожных покровов и видимых слизистых оболочек, холодный пот, запавшие черты лица, расширенные зрачки, в глазах выражение страха, лицо бледное, с синеватым оттенком в носо-губных складках. Пульс частый, слабого наполнения, артериальное давление понижено. Температура чаще нормальная, реже субфебрильная. Быстро нарастают симптомы раздражения брюшины: вздутие живота, болезненность при его пальпации, положительный симптом Щеткина — Блюмберга при отсутствии напряжения брюшной стенки. В брюшной полости можно обнаружить наличие свободной жидкости (кровь). Иногда из влагалища появляются незначительные кровянистые выделения, но их может и не быть, т. к. отпадающая оболочка в острых случаях еще не успевает отслоиться.
При внутреннем разрыве плодовместилища (трубном выкидыше) клиническая картина менее показательна. Больная жалуется на схваткообразные, постепенно усиливающиеся боли внизу живота. При незначительной кровопотере возникает головокружение, общая слабость, реже — кратковременное обморочное состояние. Явления анемии мало выражены, пульс, артериальное давление остаются в пределах нормы.
Температура иногда бывает субфебрильной. На 2—3-й день после возникновения болей появляются мажущие кровянистые выделения из половых путей. Эти явления могут стихать и вновь появляться. При значительном кровотечении кровь скапливается в свободной брюшной полости, появляется френикус-симптом, признаки анемии и шока; образуется позадиматочная гематома. Плодное яйцо обычно погибает.
Прерывание межуточной, или интерстициальной, беременности происходит по типу наружного разрыва плодовместилища. Этот разрыв, как правило, сопровождается перитонеальным шоком и сильнейшим внутрибрюшным кровотечением, обусловленным большой величиной разрыва, потерей сократительной функции маточной стенки вследствие врастания в нее ворсин хориона и наличием обильного кровоснабжения этого отдела (восходящая ветвь маточной артерии).
Брюшная беременность в первые месяцы может не вызывать жалоб со стороны больной, но в дальнейшем появляются постоянные мучительные боли в животе (реактивное раздражение брюшины, спаечный процесс), болезненное шевеление плода, частая тошнота и рвота, запоры. При определяемом плодном яйце часто ставится диагноз маточной беременности с начинающимся поздним выкидышем или преждевременными родами. Влагалищное исследование показывает отсутствие раскрытия шейки матки.
Клиническая картина прервавшейся яичниковой беременности такая же, как и при разрыве трубы.
При беременности в рудиментарном роге рядом с маткой обнаруживается опухолевидное образование, связанное с ней ножкой.
Прерывание беременности в зачаточном роге происходит по типу наружного разрыва плодовместилища с клинической картиной, напоминающей разрыв матки.
Также в разделе
| Осложнения беременности при экстрагенитальных заболеваниях: ЖКТ Беременность сопровождается физиологическими изменениями в любой системе организма. Кроме того, она влияет на течение заболеваний матери, которые существовали… | |
| Рак эндометрия: симптомы, лечение, прогноз Рак эндометрия является наиболее частым типом гинекологического рака и четвертым по частоте раком у женщин в большинстве стран мира (после рака молочной железы,… | |
| Адаптация к беременности Анатомические, физиологические, биохимические адаптационные изменения в организме женщины при беременности является выраженными и касаются всех органов и… | |
| Внематочная беременность: понятие, диагностика, лечение Под внематочной или эктопической, беременностью понимают имплантацию плодного яйца вне полости матки (вне эндометрия). В 97,7- 99% случаев эктопическая… | |
| Кондиломы у женщин Кондиломы у женщин на половых органах являются не такой уж редкой проблемой. Возбудителем этой патологии является ВПЧ (вирус папилломы человека). Сама болезнь… | |
| Опухоль яичника, опухоль маточной трубы Существуют многочисленные типы доброкачественных и злокачественных опухолей яичников, каждая из которых имеет свои собственные особенности. Около 80% всех… | |
| Синдром после тотальной овариэктомии (посткастрационный) Гистерэктомия с удалением придатков матки является одной из более часто выполняемых операций в гинекологии и сопряжена с развитием синдрома после тотальной… | |
|
Эндометриоз Эндометриоз — появление ткани, аналогичной эндометрию и подвергающейся циклическим изменениям за пределами слизистой оболочки тела матки. Выделяют… |
|
| Гарднереллез Гарднереллез — болезнь, которая также известна как бактериальный вагиноз, и возбудителем которой является бактерия под названием Gardnerella vaginalis. У здоровых… | |
| Белые выделения у женщин Выделения из половых органов у женщин — это норма. Это вещество производится слизистым слоем, покрывающим влагалище. Выделения очищают половые органы… |
Абсолютные показания или в каком случае кесарево сечение обязательно
Показанием к кесареву сечению является:
- Анатомически узкий таз. В акушерской практике принято оценивать размеры таза будущей роженицы. Таз может быть оценен как нормальный или суженый, когда плод теоретически не может пройти через тазовый проход во время естественных родов. Сужение таза имеет 4 степени и после оценки этого показателя принимают решение о методе родоразрешения. При 3-4 степени сужения показана плановая операция кесарева сечения, при 1 степени возможно физиологичное родоразрешение, а при 2 степени, в большинстве клинических случаев, решение акушеры принимают непосредственно во время родов.
- Невозможность естественного родоразрешения по причине наличия механических препятствий. Если при ультразвуковом исследовании у женщины диагностировали различные новообразования органов репродуктивной системы, такие как миома, поликистоз и другие, то естественное родоразрешение тоже может стать невозможным. К механическим препятствиям также можно отнести патологические деформации костей таза.
- Угрожающий разрыв матки. Такая угроза, как правило, бывает у рожениц, которым ранее уже была проведена операция кесарева сечения один раз или несколько, а также, если в анамнезе есть оперативные вмешательства на теле матки или стенки матки сильно истощены предыдущими родами, ввиду их многочисленности. Состояние рубца оценивается при ультразвуковом исследовании, которое показано как до родов, так и непосредственно в родах. Если рубец толще, чем 3 мм, имеет место вкрапление соединительной ткани и рубец имеет неправильные контуры, то принимают решение о проведении родоразрешения посредством КС.
В нашей стране, кроме прочего, часто операцию кесарева назначают старородящим женщинам в возрасте 35 лет и старше, а также проводят КС в интересах плода (к примеру, принято считать, что риск заражения ребенка ВИЧ-инфекцией от инфицированной матери при таком родоразрешении значительно снижается).
Противопоказаниями в интересах плода можно считать:
- Предлежание плаценты. В норме плацента крепится к задней стенке матки, но бывают случаи, когда плацента закреплена к нижним сегментам матки, перекрывает родовые пути и делает естественные роды практически неосуществимыми.
- Отслойка плаценты, которая произошла внезапно и преждевременно. Это показание к экстренному проведению хирургического вмешательства, так как такое состояние опасно для матери сильной кровопотерей, а для плода – гипоксией и смертью.
- Поперечное предлежание плода. В норме предлежание бывает тазовое и головное. Если оно поперечное, то роды через естественные пути становятся невозможными и показано кесарево сечение.
- Выпадение пуповины. Часто во время родов, и в особенности, в случаях, когда у женщины диагностировано многоводие, а головка плода в родах не успела еще занять своё место и вставиться в малый таз, пуповина выпадает и зажимается между головой малыша и стенкой таза. Такое состояние опасно тем, что при выпадении пуповины нарушается физиологичная связь мамы и ребенка, и, прежде всего, кровообращение, что угрожает гипоксией и другими проблемами. Таким образом, выпадение пуповины – абсолютное показание к проведению операции.
Как уже было отмечено, кроме абсолютных показаний для КС, есть еще и относительные показания.
Особенности строения плодного яйца
Рис. 1. Схематическое изображение биамниотических плодов: у каждого плода имеются отдельные амниональная и хориональная оболочки; слева — у каждого плода имеется собственная децидуальная оболочка (указана стрелками); справа — децидуальная оболочка общая для обоих плодов (указана стрелкой).
Рис. 2. Схематическое изображение последа при разнояйцовой двойне: перегородка между двумя амниотическими полостями состоит из четырех оболочек — двух амнионов (1) и двух хорионов (2).
При М. б. каждое плодное яйцо после внедрения в децидуальную оболочку (см.) образует свои амниональную и хориональную оболочки (см. Плодные оболочки), из к-рых у каждого плода развивается своя плацента (см.) с самостоятельной сетью сосудов; капсульная децидуальная оболочка может быть общая у всех плодов или отдельная у каждого (рис.1). Однояйцовые близнецы могут быть биамниотическими— у зародышей образуются отдельные амнионы и они остаются обособленными, или моноамниотическими, т. е. образуется общая амниотическая полость для обоих зародышей; хориальная пластинка у однояйцовых близнецов общая (монохориальные близнецы). О том, была ли двойня двуяйцовой или однояйцовой, судят по результатам осмотра последа: для двуяйцовой двойни характерно наличие отдельных или соприкасающихся плацент, перегородка между плодными мешками состоит из 4 листков; для однояйцовой двойни характерна общая плацента, перегородка состоит из 2 листков (рис. 2).
Родоразрешение при тазовом предлежании
При нормальном течении беременности и отсутствии патологии дородовая госпитализация осуществляется
в 38-39 недель беременности.
При осложненном течении беременности, узком тазе, крупном плоде, экстрагенитальной патологии госпитализация
проводится в 37-38 недель, что позволяет провести ряд диагностических, профилактических, а также лечебных мероприятий
и определить план наиболее рационального ведения родов.
Родоразрешение может быть выполнено путем операции кесарево сечение или через естественные родовые пути.
В большинстве акушерских руководств при тазовом предлежании рекомендовано
кесарево сечение. Частота планового кесарева сечения
при тазовом предлежании составляет от 40 до 80%. Читайте больше в статье
«Показания к кесареву сечению».
Влагалищное родоразрешение при доношенной или почти доношенной беременности возможно если:
- предполаемая масса плода 1500 (1800)-3600 (3800) г;
- беременность одноплодная в ягодичном предлежании;
- у роженницы таз нормального размера;
- «зрелая» шейка матки.
- отсутствие отягощенного анамнеза и осложнений беременности.
Читайте больше в статье «Кесарево сечение. За и против».
Однако, по данным ряда авторов, от 10 до 30% женщин, начавших роды через естественные родовые пути,
родоразрешаются путем кесарева сечения в экстренном порядке из-за возникших осложнений и рисков для плода.
У 5% доношенных плодов в тазовом предлежании головка
находится в состоянии чрезмерного разгибания. В этом случае родоразрешение через естественные родовые
пути может привести к травме шейного отдела спинного мозга. По некоторым данным, перинатальная смертность плодов,
родившихся естественным путем с переразгибанием головки, равна 13,5%. У 6,8% новорожденных детей выявлены симптомы
внутричерепных кровоизлияний, у 20,5% — черепно-мозговая и спинномозговая травма.
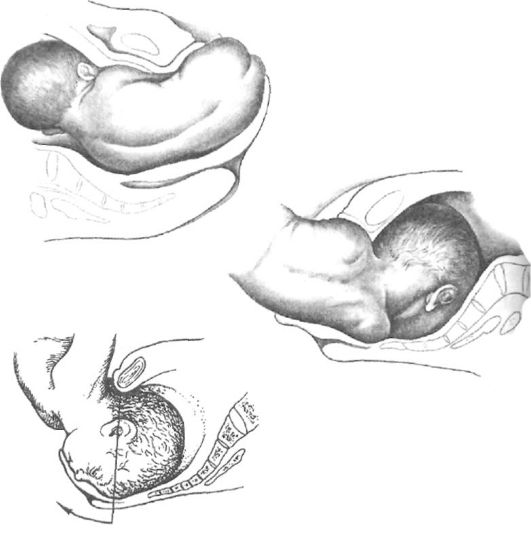
Еще одно возможное осложнение (6%)- запрокидывание ручек плода.
Оно обычно наступает вследствие быстрого опускания туловища плода по родовому каналу (особенно в случаях недоношенности)
и при экстракции неопытным акушером и нарушает нормальный биомеханизм родов, увеличивая частоту асфиксии плода.
Форсированные тракции плода могут привести к перелому плеча или ключицы и травме плечевого сплетения, мышц плеча,
травме черепа, спинного мозга и даже груди и органов брюшной полости.
У недоношенных детей при преждевременных родах головка может задержаться в шейке матки, раскрытие которой достаточно,
чтобы прошла грудная клетка, но не головка, поскольку она менее податлива. Последствиями вагинального родоразрешения
в этом случае могут быть гипоксия, физическая травма, особенно опасные для недоношенного плода.
Таким образом, для родоразрешения очень маленьким, но видимо здоровым плодом в целом также рекомендуется кесарево сечение.
Среди детей с экстремально низкой массой тела смертность при влагалищном родоразрешении по сравнению с таковой при
кесаревом сечении выше в 2-7 раз. Однако тазовые предлежания в случаях экстремально низкой массы тела
плода являются относительным противопоказанием для кесарева сечения.
Абсолютные показания к выполнению операции кесарева сечения
Их не много, но естественное родоразрешение в каждом из таких случаев грозит либо повреждениями/гибелью плода вследствие невозможности родиться правильно и вовремя, либо травматизмом матери. Итак, показания к оперативному извлечению плода:
- Вес плода по данным ультразвукового исследования более трех с половиной — четырех килограмм при наличии узкого таза у беременной женщины;
- Укоренившееся поперечное или косое положение плода;
- Признаки гипоксии ребенка (дистресс-синдром плода) или обвитие пуповиной;
- Слабая родовая деятельность, отсутствие динамики в раскрытии шейки матки.
Дополнительно о том, какие меры следует предпринимать беременной во втором и третьем триместре для выправления ситуации и как часто следует проводить ультразвуковой контроль, расскажет специалист.
Комментарий эксперта
Трубина Татьяна Владимировна, врач-акушер-гинеколог сети медицинских центров ЛЕЧУ
После 34 недели беременности, поперечное или косое положение плода считается неправильным. Беременным женщинам с такой проблемой во втором и третьем триместре необходимо проводить комплекс гимнастических мероприятий по исправлению неправильного положения плода. К ним относятся такие меры как:
Если с началом третьего триместра стойко сохраняется неправильное положение плода, следует подключить ультразвуковой контроль за положением плода: во-первых, чтобы оценить эффективность предпринимаемых мер и вовремя начать носить бандаж (зафиксировать положение), а во-вторых, правильно спланировать тактику ведения родов. Подобный ультразвуковой контроль целесообразно проводить не чаще, чем 1 раз в 10 дней.
Наружный поворот плода на головку
Дальнейшая тактика ведения беременности заключается в выполнении попытки наружного поворота плода на головку при доношенной беременности и дальнейшей индукции родов или выжидательном ведении беременности и попытке поворота плода с началом родов, если его неправильное положение сохранится, В большинстве случаев при выжидательной тактике ведения беременности плоды, которые имели неправильное положение, располагаются продольно к началу родов. Только меньше 20 % плодов, которые располагались поперечно до 37 нед. беременности, остаются в таком положении к началу родов. В сроке 38 нед. определяют необходимость госпитализации в акушерский стационар III уровня по таким показаниям: наличие отягощенного акушерско-гинекологического анамнеза, осложненное течение данной беременности, экстрагенитальная патология, возможность проведения внешнего поворота плода. В акушерском стационаре с целью уточнения диагноза проводят УЗИ, оценивают состояние плода (БПП, по необходимости проводят допплерометрию), определяют возможность проведения внешнего поворота плода на головку, готовность женского организма к родам.
План ведения родов разрабатывает консилиум врачей при участии анестезиолога и неонатолога и согласовывает его с беременной. В случае доношенной беременности в стационаре III уровня к началу родов возможно проведение наружного поворота плода на головку при наличии информированного согласия беременной. Наружный поворот плода на головку в случае доношенной беременности приводит к увеличению числа физиологических родов в головном предлежании.
Проведение наружного поворота на головку при доношенной беременности дает возможность чаще осуществиться спонтанному повороту плода. Таким образом, ожидание срока родов уменьшает число ненужных попыток наружного поворота. При доношенной беременности в случае возникновения осложнений поворота можно выполнить экстренное абдоминальное родоразрешение зрелым плодом. После успешного наружного поворота на головку реже встречаются обратные спонтанные повороты. Недостатками внешнего поворота плода при доношенной беременности является то, что его проведению может помешать преждевременный разрыв плодного пузыря или роды, которые начались до запланированной попытки осуществления этой процедуры. Использование токолитиков при наружном повороте снижает уровень неудач, облегчает проведение процедуры и предупреждает развитие брадикардии у плода. Эти преимущества применения токолитиков следует сопоставлять с их возможным побочным эффектом относительно сердечно-сосудистой системы матери. Следует отметить, что риск осложнений при проведении наружного поворота уменьшается, так как процедура происходит непосредственно в родовом отделении с беспрерывным мониторингом состояния плода.
[], [], [], [], [], []
предполагаемая масса тела плода
[], []
Противопоказания к проведению наружного поворота
Осложненное течение беременности на момент принятия решения о наружном повороте (кровотечение, дистресс плода, преэклампсия), отягощенный акушерско-гинекологический анамнез (привычное невынашивание, перинатальные потери, бесплодие в анамнезе), много- или маловодие, многоплодная беременность, анатомически узкий таз, наличие рубцовых изменений влагалища или шейки матки, предлежание плаценты, тяжелая экстрагенитальная патология, рубец на матке, спаечная болезнь, аномалии развития плода, аномалии развития матки, опухоли матки и ее придатков.
[], [], [], []
Техника
Врач сидит с правой стороны (лицом к лицу беременной), одну руку располагает на головке плода, вторую — на его тазовом конце. Осторожными движениями головку плода постепенно смещает ко входу в малый таз, а тазовый конец — ко дну матки.
[], [], [], [], [], []
Осложнения при проведении наружного поворота
Ппреждевременная отслойка нормально расположенной плаценты, дистресс плода, разрыв матки
В случае осторожного и квалифицированного выполнения внешнего поворота плода на головку частота осложнений не превышает 1 %
[], []
Когда назначается и проводится кесарево сечение?
Хирургическое родоразрешение может быть плановым и экстренным. Плановое кесарево дает лучшие результаты в плане отдаленных последствий для матери. Связано это с хорошей подготовкой, возможностью предупредить вероятные осложнения. Результаты при планово проведенных операциях значительно лучше, чем при экстренных.
Предоперационная подготовка заключается в создании комфортных психических условий, предупреждение невротических реакций, профилактике послеоперационных трудностей. Накануне операции женщина выполняет гигиенические процедуры, очищает кишечник. С вечера ограничивается прием пищи, перед операцией вводят лекарства, способствующие снижению страха, боли.
При экстренном вмешательстве делают местную гигиеническую обработку, промывают желудок, предупреждают риск дыхательных расстройств.
Проводится кесарево сечение под наркозом, в основном ингаляционном или с перидуральной анестезией.
- Плановое кесарево. Назначается заранее по показаниям, дата выбирается врачом в соответствии с результатами обследований, определения ПДР, анамнеза жизни и беременности. Как правило, госпитализация в роддом проходит за 1-2 дня до операции, в это время сдаются необходимые анализы, проводится подготовка к анестезиологии, подписываются необходимые документы, в том числе информированное согласие пациентки. В зависимости от причин КС может быть проведено на 38-39 неделе или после появления схваток. Продолжительность операции 45-60 минут, ребенок появляется на свет в первой ее половине.
- Внеплановое или КС по экстренным показаниям. На долю таких вмешательств приходится большая часть хирургического родовспоможения. Самая частая причина их — внезапно развившееся ухудшение состояния плода.
Причины формирования двурогой матки
Формированию двурогой матки у плода женского пола может способствовать действие различных повреждающих факторов в первые месяцы вынашивания беременности, когда закладываются и развиваются органы ребенка. К таким тератогенным факторам относятся различного рода интоксикации (алкоголем, никотином, наркотиками, лекарствами, химическими агентами), авитаминозы, психические травмы в период беременности, эндокринные заболевания (сахарный диабет, тиреотоксикоз) или пороки сердца у матери.
Повреждающим воздействием на эмбрион обладают инфекционные агенты – возбудители кори, краснухи, гриппа, токсоплазмоза, сифилиса и др. заболеваний. Неблагоприятно на процессе органогенеза сказывается хроническая гипоксия плода, протекание беременности с токсикозом. Двурогая матка может сочетаться с некоторыми другими аномалиями, чаще всего — с пороками мочевыделительной системы.
Как это устроено?
Переднебоковая брюшная стенка человека шестислойная: кожа, поверхностная фасция живота, жир, абдоминальные мышцы, поперечная фасция и пристеночная брюшина (рис. 1).
Мышечный слой состоит из четырех парных мышц. Это ориентированные вертикально прямые мышцы живота, внешние и внутренние косые мышцы и горизонтально ориентированные поперечные мышцы, расположенные кнутри от внутренних косых (рис. 2). Апоневрозы косых и поперечных мышц образуют сухожильный футляр прямой мышцы живота — ее влагалище (рис. 1). Прямая мышца, широкая и тонкая в верхней части, в нижней становится толстой и узкой. В нескольких местах она прикрепляется к передней части мышечного влагалища, и эти поперечные сшивки делят прямую мышцу на сегменты. А в середине живота апоневрозы сходятся, образуя белую линию (рис. 2).
Белая линия тянется от мечевидного отростка до лонного сочленения. Она представляет собой трехмерную сеть коллагеновых волокон, ориентированных так же, как мышечные волокна поперечной и косой мышц: поперек и наискосок. Во внутренней зоне белой линии коллагеновые волокна расположены нерегулярно (рис. 3).
Белая линия вместе с влагалищем прямой мышцы обеспечивает механическую стабильность передней брюшной стенки. Однако она все-таки растягивается, причем, из-за ориентации коллагеновых волокон, растягивается преимущественно вширь. И когда она становится слишком широкой, развивается диастаз передних мышц живота (ДПМ).
Вопрос в том, что считать нормой. Раньше полагали, что расстояние между передними мышцами в положении лежа с согнутыми ногами не должно превышать ширину двух пальцев. Затем появились более точные данные, и сейчас исследователи чаще всего пользуются одним из двух критериев нормы.
Определение
ученых основано на ультразвуковых измерениях ширины белой линии у 150 нерожавших женщин.
Нормальная ширина белой линии, максимальное значение Швейцарский вариант
| Уровень | Ширина, мм |
| Мечевидный отросток | 15 |
| 3 см выше пупка | 22 |
| 2 см выше пупка | 16 |
специалисты проводили измерения у покойников, при этом они обнаружили, что ширина белой линии увеличивается с возрастом.
Нормальная ширина белой линии, максимальное значение (мм) Французский вариант
| Уровень | Моложе 45 лет | Старше 45 лет |
| Выше пупка, середина расстояния между пупком и мечевидным отростком | 10 | 15 |
| На уровне пупочного кольца | 27 | 27 |
| Выше пупка, середина расстояния между пупком и лонным сочленением | 9 | 14 |
У беременных женщин белая линия растягивается и может достигать 79 мм ниже пупка и 86 мм на 2 см выше пупка. В их положении такие величины нормальны.
Самый распространенный метод диагностики ДПМ — пальпация. Пациент ложится на кушетку, согнув ноги в коленях, и напрягает брюшной пресс, а врач измеряет расстояние между выступающими валиками брюшных мышц (рис. 4). Но этот метод не очень точен, особенно при избыточной массе тела. В последнее время медики предпочитают ультразвуковую диагностику. Эта процедура безопасна даже для беременных и значительно дешевле магниторезонансной и компьютерной томографии.
Есть разные классификации ДПМ. Самая подробная выделяет
расширение только над пупком (на этот вариант приходится более половины случаев); только под пупком; расширение на уровне пупка; по всей ширине белой линии, но шире над пупком (почти треть случаев); по всей ширине белой линии, но шире под пупком (рис. 5). Таким образом, чаще всего белая линия расширена преимущественно над пупком. Возможно, дело в том, что ниже пупка в составе белой линии больше поперечных волокон, она плотнее и хуже растягивается.