Врожденные пороки сердца у малышей: особенности коррекции
Содержание:
- Преимущества лечения в клинике АО «Медицина»
- Лечение
- Диагностика приобретенных и врожденных пороков сердца
- Приобретенные пороки сердца
- Недостаточность митрального клапана (НМК)
- Порок сердца: симптомы
- Диагностика
- Анатомия сердца
- Тетрада Фалло и беременность
- Осложнения врожденных пороков сердца
- 9.2. ТЕТРАДА ФАЛЛО
- Причины ВПС
Преимущества лечения в клинике АО «Медицина»
В лечении любой болезни на первый план всегда выходит профессионализм врача. Клиника АО «Медицина» по праву гордиться своими специалистами. На их счету сотни успешных операций, а значит – спасенных жизней!
Здесь практикуют ведущие кардиологи и кардиохирурги России. При необходимости пациентов консультируют академики, профессора, кандидаты и доктора медицинских наук, ведь клиника является базой для медицинского университета. Поддерживается постоянная связь с международными врачебными сообществами, внедряются новые методики лечения.
Не менее важно техническое оснащение. Оснащение современным сверхточным оборудованием, помноженное на многолетний опыт врачей, позволяет добиться успеха даже в самых тяжелых случаях
Огромное значение имеет и своевременное обращение за медицинской помощью, а в случае с пороком сердца счет времени может быть на дни. Не медлите, запишитесь на прием – мы сумеем помочь!
Лечение
Вылечить порок сердца с помощью консервативных методов невозможно, однако многие ППС можно компенсировать приемом медикаментов:
- антибактериальная терапия;
- иммунная терапия;
- ингибиторы АПФ – для стабилизации повышенного давления;
- бета-адреноблокаторы – снижают ЧСС, стабилизируют АД, повышают устойчивость миокарда к кислородному голоданию и т.п.;
- мочегонные препараты – для устранения отеков;
- антиаритмические препараты;
- антикоагулянтные средства.
Когда медикаментозное лечение не в состоянии компенсировать имеющиеся патологии, назначают хирургическую операцию по протезированию или реконструкции клапанов. Для этого используют механические или биологические протезирующие структуры.
На заметку! В отношении ВПС есть одно исключение – открытый артериальный проток можно полностью ликвидировать медикаментозным путем, но только если начать лечение в первые сутки после рождения ребенка. Все остальное лечат только с помощью хирургических вмешательств.
Диагностика приобретенных и врожденных пороков сердца
Основой диагностики как врожденных, так и приобретенных пороков сердца является эхокардиография (ЭХО сердца), которая представляет собой визуальный осмотр, позволяющий проводить неинвазивное исследование структур сердца – клапанов, камер, предсердий и кровеносных сосудов. Наиболее распространенным типом является трансторакальная эхокардиография. Противопоказанием для этого теста является ожирение (ИМТ более 35), хроническая обструктивная болезнь легких (ХОБЛ).
Другим тестом, используемым в диагностике приобретенных и врожденных пороков сердца, является рентгенологическое исследование грудной клетки (рентген), благодаря которому можно точно определить местоположение, размеры и форму сердца
Важно отметить, что самое популярное кардиологическое обследование – электрокардиография (ЭКГ) не может быть основным обследованием на наличие подозрений на порок сердца
Приобретенные пороки сердца
Понятие
Приобретенный порок сердца — это органические изменения клапанов или дефекты перегородок сердца, возникающие из-за заболеваний и травм. Такие нарушения приводят к серьезной недостаточности кровообращения и нередко являются причиной смерти. Приобретенный порок сердца может сформироваться у человека в любом возрасте.
Причины
Наиболее частые причины возникновения ППС:
- ревматизм (до 90% клинических случаев);
- бактериальный эндокардит;
- системные заболевания (СКВ, системная склеродермия, ревматоидный артрит);
- атеросклероз;
- артериальная гипертензия;
- ишемическая болезнь сердца (ИБС);
- постинфарктный кардиосклероз;
- сифилис;
- затяжной сепсис;
- опухоли;
- травмы.
Среди наиболее частых нарушений встречаются клапанные пороки: поражение митрального и аортального клапанов. Поэтому на практике изучение приобретенных пороков сердца как самостоятельной клинической проблемы ограничивается клапанными пороками сердца.
Классификации
По этиологии (происхождению) приобретенный порок сердца может быть ревматическим, атеросклеротическим, сифилитическим, исходом бактериального эндокардита и т.д.
По локализации клапанного поражения —
- изолированным (порок одного клапана) или комбинированным (два и более клапана);
- порок митрального, аортального, трикуспидального клапанов, клапана легочной артерии.
По морфологической и функциональной характеристике клапанного поражения
- недостаточность клапана (insufficientia valvulae);
- стеноз клапанного отверстия (stenosis ostii);
- сочетанный порок при сочетании обеих форм поражения на одном клапане.
По степени выраженности порока — порок без существенного влияния на внутрисердечную гемодинамику, умеренной и резкой степени выраженности.
По состоянию общей гемодинамики
- компенсированные пороки — проявляющиеся легкой или умеренной недостаточностью кровообращения;
- декомпенсированные пороки — характеризующиеся развитием выраженной (тяжелой) недостаточности кровообращения;
- субкомпенсированные пороки — когда преходящая декомпенсация возникает лишь при необычных для больного нагрузках (спорт, беременность и пр.).
Недостаточность митрального клапана (НМК)
Неспособность левого предсердно-желудочкового клапана препятствовать обратному току крови из левого желудочка в левое предсердие во время систолы (сокращения) желудочков сердца. Регистрируется у 50% больных с различными пороками сердца, но в чистом виде встречается редко. У детей наблюдается гораздо чаще, чем у взрослых. Часто совмещается с митральным стенозом или пороками клапанов аорты. В течении НМК условно выделяют 3 периода: компенсации, легочной венозной гипертензии и правожелудочковой недостаточности.
Поскольку компенсация приходится на самый мощный отдел сердца – левый желудочек, то этот период довольно длительный. Бессимптомное течение можно наблюдать на протяжении нескольких лет. При появлении клинических симптомов наиболее типичны жалобы на одышку (98%), быструю утомляемость (87%). На более поздних стадиях отмечаются:
- акроцианоз – цианоз губ, кончика носа, пальцев;
- ортопноэ – одышка в лежачем положении, пациент вынужденно предпочитает сидячее либо полулежащее положение;
- отеки на ногах;
- набухание шейных вен;
- редко – увеличение живота в объеме (асцит).
Порок сердца: симптомы
Общие симптомы тяжелого приобретенного порока сердца определяются достаточно легко:
— бледность, акроцианоз кожных покровов;
— одышка при нагрузках;
— слабость;
— усиленное сердцебиение;
— набухание вен на шее;
— увеличение печени (гепатомегалия);
Однако на начальных стадиях заболевания жалобы могут отсутствовать, так же как признаки гипертрофии сердца и нарушений системной гемодинамики. Постепенно появляются жалобы на одышку при физических нагрузках, на ЭКГ могут выявить признаки гипертрофии миокарда тех камер сердца, гиперфункция которых компенсирует клапанный порок. На этой стадии необходимо обязательно обратиться к врачу для проведения своевременной и точной диагностики.
Недостаточность митрального клапана может проявляться себя одышкой, сердцебиением, утомляемостью при даже умеренной физической нагрузке, развитием дилатации гиперфункционирующих камер сердца, начальными признаками венозного застоя. Если меры не будут приняты, то недостаточность кровообращения приведет к необратимым дистрофическим изменениям в органах.
Митральный стеноз будет давать иную клиническую картину:
— учащенное сердцебиение, перебои в работе сердца;
— часто мерцательная аритмия;
— быстро развивается сердечная астма; в сложных случаях — отёк легкого.
Своевременное лечение необходимо, так как этот порок имеет необратимые последствия.
Недостаточность аортального клапана — патология, развивающаяся вследствие недостаточного смыкания полулунных заслонок. Среди характерных его общих симптомов:
— головные боли, головокружение, ортостатические обмороки;
— одышка; слабость во всем теле;
— чувство усиления пульсации в височных, подключичных и сонных артериях;
— симптом Мюссе – пациент ритмично покачивает головой, обычно в сидячем положении;
— капиллярный пульс.
Стеноз устья аорты дает боли в области сердца, иногда носящие стенокардический характер, головные боли; обморочные состояния или головокружения; кожа становится бледной, пульс очень редкий и слабый; систолическое артериальное давление снижается.
Трикуспидальная недостаточность возникает как следствие септического и ревматического эндокардита, травмы. Ее симптомы — отеки, вплоть до асцита, тяжесть в правом подреберье, кожа имеет синюшный оттенок, сильно набухают вены печени, шеи; пульс становится малым и частым, артериальное давление снижается.
Обратиться за помощью к врачу необходимо при проявлении любого симптома! Если нет возможности обратиться за помощью в поликлинику, обратитесь в многопрофильный медицинский центр, где диагностику можно будет пройти быстро и в одном месте.
Клинические проявления (симптомы) врожденного порока сердца зависят от типа и тяжести изменения структуры сердца. Они могут проявиться на ранних этапах жизни, а могут оставаться незамеченными на протяжении многих лет. Несомненно, тяжелые пороки сердца диагностируются в раннем детстве.
Симптомы порока сердца у детей часто заключаются в одышке, цианозе, обмороках, сердечных шумах. Показать ребенка кардиологу необходимо, если у него плохой аппетит, отставание в росте и развитии, часты респираторные заболевания, недоразвиты конечности и мышечный каркас.
Диагностика
Диагностические мероприятия при обнаружении порока сердца и определении его типа требуют комплексного подхода. Для начала врач собирает анамнез: выясняет жалобы пациента, время и обстоятельства их проявления, интенсивность, наследственные факторы. На этом этапе ценной будет и информация от близких людей, нередко они замечают подробности, которым больной не придает значения.
Далее врач проводит физикальную диагностику:
- визуальный осмотр;
- пальпацию (ощупывание);
- перкуссию (простукивание);
- аускультацию (выслушивание).
Визуально оценивают окрас кожного покрова, строение тела пациента, особенности развития, предпочитаемую позу. При пальпации определяются характеристики пульса, сердечных сокращений, систолическое дрожание, температура кожных покровов на разных участках тела. Аускультативно определяются тоны сердца, их акценты, диастолические и систолические шумы. Перкуторно выявляется расширение границ сердца, других органов. Обязательно измеряется артериальное давление.
В обязательном порядке назначается лабораторная диагностика:
- биохимический и общий анализ крови (СОЭ, лейкоциты, гемоглобин);
- серологическое исследование (белки, белковые фракции, фибриноген и пр.);
- коагулограмма.
После физикальной и лабораторной диагностики назначают инструментальные методы обследования.
Анатомия сердца
Сердцемалого круга кровообращениябольшого круга кровообращения: Первое и основное условиеВторое обязательное условиеИз чего состоит сердце
- Перикард – наружная двухслойная сумка из соединительной ткани. Между наружным и внутренним слоем есть небольшое количество жидкости, которая помогает уменьшить трение.
- Миокард – средний мышечный слой, который отвечает за сокращение сердца. Он состоит из особых мышечных клеток, которые работают круглосуточно и успевают отдохнуть за доли секунды между ударами. В разных участках толщина сердечной мышцы не одинаковая.
- Эндокард – внутренний слой, который выстилает камеры сердца и образует перегородки. Клапаны – это складки эндокарда по краям отверстий. Этот слой состоит из прочной и эластичной соединительной ткани.
Анатомия клапанов
В сердце есть 4 клапана
- Митральный клапан – между левым предсердием и левым желудочком. Состоит из двух створок, папиллярных или сосочковых мышц и сухожильных нитей – хорд, которые соединяют мышцы и створки. Когда кровь наполняет желудочек, то она давит на створки. Под давлением крови клапан закрывается. Сухожильные хорды не дают створкам открыться в сторону предсердия.
- Трёхстворчатый, или трикуспидальный клапан – между правым предсердием и правым желудочком. Состоит из трех створок, сосочковых мышц и сухожильных хорд. Принцип его действия тот же.
- Аортальный клапан – между аортой и левым желудочком. Состоит из трех лепестков, которые имеют полулунную форму и напоминают карманы. Когда кровь выталкивается в аорту, карманы наполняются, закрываются и не дают ей вернуться в желудочек.
- Клапан лёгочной артерии – между правым желудочком и легочной артерией. Имеет три створки и работает по тому же принципу, что и аортальный клапан.
Строение аорты
- Восходящая часть аорты. В начале аорты есть небольшое расширение, которое называется луковица аорты. Оно находится прямо над аортальным клапаном. Над каждым из его полулунных лепестков есть пазуха – синус. В этой части аорты берут свое начало правая и левая венечные артерии, которые отвечают за питание сердца.
- Дуга аорты. Из дуги аорты выходят важные артерии: плечеголовной ствол, левая общая сонная и левая подключичная артерия.
- Нисходящая часть аорты. Делится на 2 отдела: грудную аорту и брюшную аорту. От них отходят многочисленные артерии.
Артериальный или боталлов протокОвальное отверстиеМежжелудочковая перегородка
Митральный клапан
Анатомия митрального клапана
- Атриовентрикулярное кольцо из соединительной ткани. Оно находится между предсердием и желудочком и является продолжением соединительной ткани аорты и основой клапана. В центре кольца есть отверстие, длина его окружности составляет 6-7 см.
- Створки клапана. Створки напоминают две двери, закрывающие отверстие в кольце. Передняя створка больше углубляется и напоминает язык, а задняя крепится по окружности и считается главной. У 35% людей она расщепляется, и появляются дополнительные створки.
- Сухожильные хорды. Это плотные волокна из соединительной ткани, напоминающие нитки. Всего к створкам клапанов может крепиться 30-70 хорд длиной 1-2 см. Они фиксируются не только к свободному краю створок, но и по всей их поверхности. Другой конец хорд крепится к одной из двух папиллярных мышц. Задача этих маленьких сухожилий – удержать клапан во время сокращения желудочка и не дать створке открыться и выпустить кровь в предсердие.
- Папиллярные или сосочковые мышцы. Это продолжение мышцы сердца. Они похожи на 2 маленьких выроста в форме сосочков на стенках желудочка. Именно к этим сосочкам и крепятся хорды. Длина этих мышц у взрослых 2-3 см. Они сокращаются вместе с миокардом и натягивают сухожильные нити. А те крепко удерживают створки клапана и не позволяют ему открыться.
Тетрада Фалло и беременность
ОПИСАНИЕ
Тетрада Фалло – это врожденный порок сердца представленный дефектом межжелудочковой перегородки, аортой «наездником» (декстрапозиция), стенозом легочной артерии и гипертрофией миокарда правого желудочка. Тетрада Фалло относится к наиболее распространенным порокам сердца синего типа, встречается в 10 -12% от всех врожденных пороков сердца. Частота порока сердца у потомства составляет примерно 5%.
ПРИЧИНЫ
Основной причиной развития заболевания служит нарушение генома. Генетики относят его к понятию синдром diGeorge (Диджорджи или Ди Георге).
Причина развития синдрома кроется в субмикроскопической делеции (отщеплении) района q11.2 хромосомы 22. Сокращенно этот вариант патологии генетики пишут так: «del 22 q11.2». Но интересно то, что подобное нарушение генотипа проявляется не только патологией развития сердца в виде тетрады Фалло. Делеция этого участка имеет также обозначения DGCR (DiGeorge syndrome critical region) и VCF(velocardiofacial syndrome).
На уровне организма при этом встречаются проявления со стороны различных органов и систем. Обычно синдром сочетает гипокальциемию (за счет недоразвития паращитовидных желез), Т-клеточный иммунодефицит (из-за недоразвития тимуса), пороки выходных отверстий сердца (к которым относят и тетраду Фалло), а также лицевые мальформации. В связи с тем, что тетрада Фалло является лишь одним из вариантов пороков, связанных с «del 22», вполне резонно предположить, что данный генетический дефект встречается не реже, чем тетрада Фалло. И действительно, синдром diGeorge встречается примерно у одного из 3000 новорождённых.
СИМПТОМЫ
Цианоз – основной симптом тетрады Фалло. Степень цианоза и время его появления зависит от выраженности стеноза лёгочной артерии. В основном, цианоз развивается к 3 месяцам, к 1 году.
Цианоз нарастает с ростом активности ребенка. Постоянным признаком порока является одышка, которая резко возрастает при малейшей физической нагрузке. В тяжелых случаях при тетраде Фалло, развиваются приступы удушья. Возникают они, как правило, в возрасте от 6 до 24 месяцев. Ребенок становится беспокойным, выражение лица испуганное, зрачки расширены, одышка и цианоз нарастают, конечности холодные; затем следует потеря сознания, судороги и возможно развитие комы и летальный исход.
Приступы длятся обычно несколько минут. Постепенно развивается задержка физического развития, пациенты часто имеют пальцы рук и ног в виде «барабанных палочек». Практически с рождения выслушивается грубый систолический шум вдоль левого края грудины.
Осложнения при беременности
До беременности рекомендуется хирургическое лечение порока сердца. Пациенты с полной коррекцией порока и отсутствием сердечной недостаточности беременность переносят хорошо, хотя в некоторых случаях могут иметь место нетяжелые нарушения ритма сердца. При некоррегированном пороке имеется высокий риск материнской смертности, невынашивания беременности и внутриутробной задержки роста плода. При некоррегированном пороке беременность противопоказана.
Факторы риска неблагоприятного исхода беременности:
- высокий гематокрит, превышающий 65%;
- застойная сердечная недостаточность;
- увеличение размеров сердца;
- насыщение крови кислородом менее 80%.
ЛЕЧЕНИЕ
Выделяют радикальные и паллиативные способы коррекции порока.Радикальная ликвидация порока проводится в условиях кардиоплегии и искусственного кровообращения. Операция заключается в закрытии межжелудочкового дефекта и ликвидации стеноза.
Паллиативные операции содержатся в наложении окольных межартериальных анастомозов. Задача операции — предоставить детям шанс пережить тяжелый период, для того, чтобы потом провести радикальную операцию.
Осложнения врожденных пороков сердца
К осложнениям, которые могут возникать у ребенка с ВПС, относятся:
- Хроническая сердечная недостаточность. Это тяжелое осложнение, при котором сердце не способно адекватно перекачивать кровь по всему телу; она развивается у детей с грубыми пороками сердца. Признаками застойной сердечной недостаточности являются: учащенное дыхание и плохой набор веса.
- Замедление роста и развития. Дети со среднетяжелыми и тяжелыми пороками сердца часто отстают в физическом развитии. Они могут не только отставать в росте и силе от своих сверстников, но и запаздывать в нервно-психическом развитии.
- Проблемы с сердечным ритмом. Нарушения сердечного ритма (аритмии) могут быть вызваны как самим врожденным пороком сердца, так и рубцами, которые формируются после операции по исправлению этого порока сердца.
- Цианоз. Если порок сердца приводит к смешиванию крови, богатой кислородом с кровью, бедной кислородом, то у ребенка развивается серовато-голубой цвет кожи, то есть состояние, которое называется цианоз.
- Инсульт. Изредка у некоторых детей с врожденными пороками сердца развивается инсульт, из-за сгустков крови, образующихся в патологических отверстиях сердца, и попадающих по кровотоку в головной мозг. Инсульт является также потенциальным осложнением некоторых корректирующих операций на врожденных пороках сердца.
- Эмоциональные проблемы. У некоторых детей с врожденными пороками сердца развивается ощущение неуверенности в себе и многочисленные эмоциональные проблемы, поскольку они имеют физические ограничения и нередко испытывают трудности в обучении. Если вы заметили длительное угнетенное настроение у вашего ребенка — обсудите это с вашим врачом.
- Необходимость пожизненного наблюдения у врачей. Лечение для детей с ВПС может не закончиться после радикальной операции, и продолжаться всю оставшуюся жизнь.
Таким людям требуется особенное отношение к здоровью и лечению любых заболеваний. Например, у них имеется значительный риск инфекций тканей сердца (эндокардита), сердечной недостаточности или проблем с клапанами сердца. Большинству детей с врожденными пороками сердца будет необходимо регулярное наблюдение у кардиолога на протяжении всей их жизни.
Дополнительная информация: Профилактика инфекционного эндокардита. Информация для пациентов.
Подготовка к визиту врача
Если Ваш ребенок имеет угрожающий жизни врожденный порок сердца, вероятнее всего, это будет выявлено сразу после рождения, или даже до рождения, во время проведения стандартных скрининговых процедур при беременности.
Если Вы стали подозревать наличие порока сердца у ребенка в более позднем возрасте (в младенчестве, или детстве), поговорите с врачом вашего ребенка.
Врач захочет узнать у Вас, чем Вы болели во время беременности, использовали ли какие-либо лекарственные препараты, принимали ли алкоголь во время беременности, а также задаст вопросы относительно остальных факторов риска.
В ожидании визита к врачу, запишите все симптомы, которые Вам кажутся подозрительными, даже если вы считаете их не связанными с предполагаемым пороком сердца. Запишите, когда вы впервые заметили каждый из этих симптомов.
Составьте список всех лекарств, витаминов и биологически активных добавок, которые Вы принимали во время беременности.
Например, Вы можете спросить:
- Какие анализы и тесты необходимы моему ребенку? Требуется ли перед ними какая-либо специальная подготовка?
- Требуется ли моему ребенку лечение, и какое?
- Какие долгосрочные осложнения можно ожидать у моего ребенка?
- Как мы будем отслеживать эти возможные осложнения?
- Если у меня еще будут дети, каков риск развития у них ВПС?
- Есть ли у Вас какие-либо печатные материалы по данной проблеме, которые я бы мог(ла) изучить дома? Какие сайты Вы посоветуете мне посетить, чтобы лучше разобраться в этой проблеме?
Ваш врач, вероятно, задаст вам ряд вопросов. Подготовьтесь заранее к ним, чтобы не терять на вспоминание драгоценное время приема. Например, доктор может спросить:
- Когда Вы впервые заметили эти симптомы у вашего ребенка?
- Когда возникают эти симптомы?
- Эти симптомы наблюдаются постоянно, или время от времени? Что их провоцирует?
- Среди Ваших ближайших родственников есть люди с врожденными пороками сердца?
- Что, по-Вашему, облегчает симптомы у вашего ребенка?
- Отставал ли ранее Ваш ребенок в физическом и нервно-психическом развитии?
9.2. ТЕТРАДА ФАЛЛО
Тетрада Фалло — врождённый порок сердца, характеризующийся наличием четырёх компонентов: 1) большого высокорасположенного ДМЖП; 2) стеноза лёгочной артерии; 3) декстропозиции аорты; 4) компенсаторной гипертрофии правого желудочка.
Распространённость
Тетрада Фалло составляет 12-14% всех врождённых пороков сердца.
ГЕМОДИНАМИКА
При тетраде Фалло аорта располагается над большим ДМЖП и над обоими желудочками, в связи с чем систолическое давление в правом и левом желудочках одинаковое (рис. 9-2). Главный гемодинамический фактор — отношение между сопротивлением кровотоку в аорте и в стенозированной лёгочной артерии.
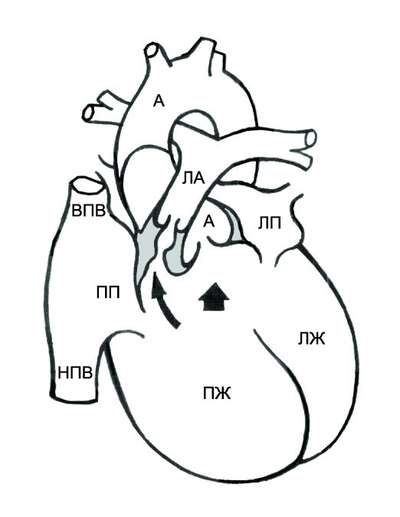 Рис. 9-2. Анатомия и гемодинамика при тетраде Фалло. А — аорта; ЛА — лёгочная артерия; ЛП — левое предсердие; ЛЖ — левый желудочек; ПП — правое предсердие; ПЖ — правый желудочек; НПВ — нижняя полая вена; ВПВ — верхняя полая вена. Короткая стрелка указывает на дефект межжелудочковой перегородки, длинная — на подклапанный стеноз лёгочной артерии.
Рис. 9-2. Анатомия и гемодинамика при тетраде Фалло. А — аорта; ЛА — лёгочная артерия; ЛП — левое предсердие; ЛЖ — левый желудочек; ПП — правое предсердие; ПЖ — правый желудочек; НПВ — нижняя полая вена; ВПВ — верхняя полая вена. Короткая стрелка указывает на дефект межжелудочковой перегородки, длинная — на подклапанный стеноз лёгочной артерии.
• При небольшом сопротивлении в лёгочных сосудах лёгочный кровоток может быть вдвое больше кровотока в большом круге кровообращения, и насыщение артериальной крови кислородом может быть нормальным (ацианотичная тетрада Фалло).
• При значительном сопротивлении лёгочному кровотоку возникает сброс крови справа налево, в результате чего возникают цианоз и полицитемия.
Стеноз лёгочной артерии может быть инфундибулярным или комбинированным, реже клапанным (подробнее об этом см. в главе 8 «Приобретённые пороки сердца»).
При физической нагрузке происходит увеличение притока крови к сердцу, но кровоток через малый круг кровообращения не возрастает из-за стенозированной лёгочной артерии, и избыточное количество крови сбрасывается в аорту через ДМЖП, поэтому цианоз усиливается. Возникает гипертрофия, что приводит к усилению цианоза. Гипертрофия правого желудочка развивается вследствие постоянного преодоления препятствия в виде стеноза лёгочной артерии. В результате гипоксии развивается компенсаторная полицитемия — увеличивается количество эритроцитов и гемоглобина. Развиваются анастомозы между бронхиальными артериями и ветвями лёгочной артерии. У 25% больных обнаруживают правостороннее расположение дуги аорты и нисходящей аорты.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Жалобы
Основной жалобой взрослых больных тетрадой Фалло является одышка. Кроме того, могут беспокоить боли в сердце без связи с физической нагрузкой, сердцебиение. Больные склонны к лёгочным инфекциям (бронхиты и пневмонии).
Осмотр
Отмечают цианоз, степень выраженности которого может быть различной. Иногда цианоз настолько выражен, что синеют не только кожные покровы и губы, но также слизистая оболочка полости рта, конъюнктива. Характерно отставание в физическом развитии, изменение пальцев («барабанные палочки»), ногтей («часовые стёкла»).
Пальпация
Обнаруживают систолическое дрожание во II межреберье слева от грудины над участком стеноза лёгочной артерии.
Аускультация сердца
Выслушивают грубый систолический шум стеноза лёгочной артерии во II-III межреберьях слева от грудины. II тон над лёгочной артерией ослаблен.
Лабораторные исследования
Общий анализ крови: высокий эритроцитоз, повышение содержания гемоглобина, СОЭ резко снижена (до 0-2 мм/ч).
Электрокардиография
Электрическая ось сердца обычно смещена вправо (угол α от +90° до +210°), отмечают признаки гипертрофии правого желудочка.
Эхокардиография
ЭхоКГ позволяет обнаружить анатомические составляющие тетрады Фалло.
Рентгенологическое исследование
Отмечают повышенную прозрачность лёгочных полей из-за уменьшения кровенаполнения лёгких. Контуры сердца имеют специфическую форму «деревянного башмака сабо»: уменьшенная дуга лёгочной артерии, подчёркнутая «талия сердца», закруглённая и приподнятая над диафрагмой верхушка сердца. Дуга аорты может быть справа.
ОСЛОЖНЕНИЯ
Наиболее часто возникают инсульты, ТЭЛА, выраженная сердечная недостаточность, инфекционный эндокардит, абсцессы мозга, разнообразные аритмии.
ЛЕЧЕНИЕ
Единственный метод лечения — хирургический (радикальная операция — пластика дефекта, устранение стеноза лёгочной артерии и смещение аорты). Иногда хирургическое лечение состоит из двух этапов (первым этапом ликвидируют стеноз лёгочной артерии, а вторым проводят пластику ДМЖП).
Причины ВПС
В качестве основных ведущих причины в формировании пороков, чаще всего, выступают структурные и количественные хромосомные аномалии, и мутации, т.е. первичные генетические факторы.
Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
-
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
-
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
-
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
-
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
-
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
-
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
-
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
-
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
-
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
-
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме — от предсердно-желудочкового фиброзного кольца, при аномалии — от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.












