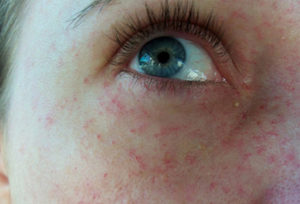
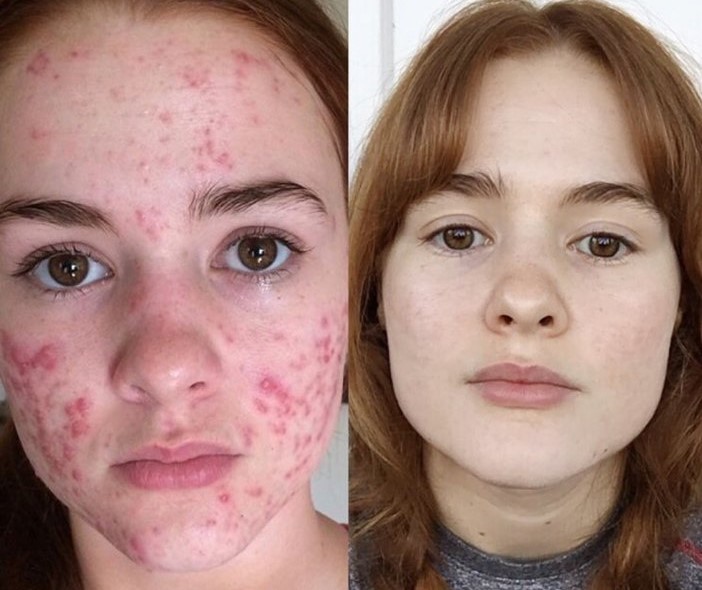
Прыщи вокруг рта
Содержание:
- Диагностика комедонов
- Что делать при возникновении акне?
- Методы лечения фурункула
- Лечение
- Мазь от простуды в носу
- Диагностика абсцесса бартолиновой железы
- Высыпания на коже при гинекологических проблемах
- Что делать при обнаружении сыпи на половых органах
- Что такое уколы ботокса?
- Классификация и стадии развития комедонов
- При каких заболеваниях может возникать сыпь в паху
- Нервные тики у детей
- Определение болезни. Причины заболевания
- Невралгия тройничного нерва
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука . Чем выше показатель, тем тяжелее течение:
0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз— их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют .
Что делать при возникновении акне?
Чтобы избавиться от акне, нужно в первую очередь определить истинные причины патологии. Перед выполнением косметологических процедур эксперты советуют посетить дерматолога, эндокринолога, гастроэнтеролога и, естественно, гинеколога. Лечение угревой сыпи, спровоцированной гинекологическими или эндокринными заболеваниями, включает устранение первичных причин высыпаний.
Чтобы помочь организму быстрее справиться с акне, косметологи рекомендуют пересмотреть режим питания. Изменение гастрономических привычек (отказ от сладостей, мучного, острого, соленого и пр.), может положительно отразиться на состоянии лица.
Методы лечения фурункула
Ни в коем случае не следует пытаться выдавить фурункул самостоятельно, массировать его и давить на область вокруг фурункула. Инфекция может попасть в кровь и вызвать заражение крови (сепсис). Стоит помнить, что внутри гнойника находятся активные патогенные бактерии. Поэтому фурункул не надо трогать, а если всё же случилось потрогать, необходимо сразу же вымыть руки с мылом.
При одиночном фурункуле небольшого размера возможно лечение в домашних условиях. Обязательно надо обратиться к врачу, если:
- в течении 3-х дней у фурункула не возникает головка и болезненность только нарастает;
- фурункул слишком большой или болезненный;
- фурункул расположен на шее, в ухе, в носу, на лице, в области позвоночника или анального отверстия. Эти зоны наиболее опасны с точки зрения развития осложнений;
- повысилась температура;
- появились расходящиеся от фурункула красные полосы (это симптом воспаления лимфатических сосудов – лимфангита);
- при множественных фурункулах (фурункулёзе). В случае фурункулёза обязательно надо обратиться к врачу, даже при небольших фурункулах;
- фурункул возник на фоне сахарного диабета.
Консультация специалиста
Лечением фурункулов занимается хирург. При возникновении крупных фурункулов проводится хирургическое вскрытие, санация и дренирование раны. Лечение фурункулёза, как правило, комплексное, включающее применение как местных средств, так и общей терапии, необходимой, прежде всего, для повышения иммунитета организма.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Лечение
Обязательна госпитализация больных и соблюдение постельного режима в течение первых 2—3 недели заболевания. Из рациона исключают сенсибилизирующие пищевые продукты (цитрусовые, шоколад, свежие ягоды). Следует избегать применения лекарственных препаратов, если прогноз их эффекта сомнителен. Антибиотики назначают только при доказанной бактериальной инфекции. Димедрол, супрастин, тавегил и другие антигистаминные препараты не эффективны, как и широко применявшиеся ранее препараты кальция, аскорбиновая кислота, рутин. Используют нестероидные противовоспалительные препараты (индометацин, вольтарен). Глюкокортикоидные гормоны, но данным И. Е. Тареевой (1983), оказывают в ряде случаев благоприятное действие при кожном и суставном синдромах, но не влияют на патологический процесс в почках; вместе с тем они повышают свертываемость крови, ингибируют фибринолиз, усугубляют внутрисосудистое свертывание крови
Поэтому их назначают с осторожностью и только в комплексе с гепарином. Применение гепарина наиболее эффективно в связи с многосторонним действием препарата на патогенетические факторы Шенлейна—Геноха болезни
Он устраняет гиперкоагуляцию и купирует диссеминированное свертывание крови, ингибирует комплемент и препятствует его дальнейшей активации, стимулирует фибринолиз. Терапию гепарином начинают после определения гепаринорезистентности плазмы in vitro и проводят под контролем показателей свертываемости крови. Обычно гепарин назначают из расчета 300—400 ЕД на 1 кг массы тела в сутки в виде инъекций Под кожу живота (каждые 6—8 часов), при необходимости изменяя дозу так, чтобы обеспечить снижение показателей аутокоагуляционного теста и активированного парциального тромбопластинового времени в 2 раза. При развитии гепарино-резистентности дозу препарата увеличивают (иногда суточную дозу доводят до 800 ЕД на 1 кг массы тела). Если гепаринорезистентность связана с дефицитом антитромбина III, то больным ежедневно вводят в вену струйно 300—400 мл свежезамороженной донорской плазмы. Для улучшения микроциркуляции и усиления фибринолиза рекомендуют внутривенное капельное введение никотиновой кислоты в максимально переносимых дозировках. В качестве дезагреганта может быть использован трентал.
Больным с абдоминальным синдромом назначают полный голод до тех пор, пока не купируются боли. Разрешается только пить воду. При профузном кровотечении из желудочно-кишечного тракта струйно переливают большие дозы свежезамороженной плазмы (до 1000 мл и более). Введение аминокапроновой кислоты противопоказано, так как это может привести к усугублению синдрома диссеминированного внутрисосудистого свертывания. Назначать гепарин и дезагреганты нецелесообразно. При отсутствии эффекта производят резекцию пораженного отдела кишечника.
К наиболее эффективным методам лечения Шенлейна—Геноха болезни относится плазмаферез (см.). Эффект наступает быстро — после первой или второй процедуры. Купируются даже самые тяжелые криоглобулинемические формы васкулитов, протекающие с тяжелым синдромом внутрисосудистого свертывания крови. Обычно проводят 5—6 процедур через 3—4 дня. За сеанс удаляют от 1500 до 2000 мл плазмы больного. Дефицит жидкости и белков восполняют солевыми растворами, реополиглюкином, 10% раствором альбумина, свежезамороженной плазмой. Как при острых, так и при хронических формах Шенлейна—Геноха болезни весьма эффективным оказался так называемый селективный плазмаферез. Суть метода заключается в экстракорпоральном осаждении при t° 4° макромолекулярных агрегатов, в состав которых входят фибронектин, фибриноген, VIII фактор свертывания крови, криоглобулины, иммунные комплексы, обломки клеточных мембран. Перечисленные и другие компоненты плазмы преципитируют в присутствии гепарина. «Очищенная» таким образом плазма может быть заморожена и в дальнейшем перелита больному при следующем гшазмаферезе. При t° —20° пластиковый контейнер с плазмой может храниться в течение недели. При отсутствии эффекта от перечисленных выше методов лечения или при частых и тяжелых рецидивах Шенлейна—Геноха болезни назначают цитостатические препараты, обладающие иммунодепрессивным действием: азатиоприн по 150 мг в сутки в течение 3—4 месяца, циклофосфан по 200 мг через день (суммарная курсовая доза 8—10 г). Лечение цитостатиками нужно проводить под контролем уровня лейкоцитов в крови. Следует избегать использования этих препаратов у детей, учитывая мутагенный эффект цитостатиков.
Мазь от простуды в носу
Проявление вируса простого герпеса часто наблюдается в районе носогубного треугольника – под носом, на крыльях носа и на внутренней поверхности ноздрей. Главные его признаки: сильный зуд и жжение в носу, покраснение и мелкие волдыри в носу и вокруг него.
В этом случае назначают лекарства для стимуляции иммунной системы, а местно – как и при простуде на губах – применяют противовирусные мази: «Ацикловир», «Зовиракс», «Герпевир» (или их аналоги), «Алпизарин», «Госсипол».
Мазь от простуды в носу «Тромандадин» рекомендуется на ранних стадиях заболевания, то есть до образования пузырьков. Мазь наносят на поврежденные участки (слегка втирая) 3-5 раз в сутки, но можно и чаще – в зависимости от состояния кожи и слизистых оболочек носа. Однако, если через два дня с начала применения мази улучшений не наблюдается, лечение тромантадином следует прекратить.
Побочные действия этой мази от простуды в носу проявляются в виде местной кожной аллергии (аллергического дерматита), а также усиления зуда, появления отека, покраснения и болевых ощущений.
Если простуда в носу не связана с герпесом, а вас беспокоят жжение и сухость в носу, а также затрудненное дыхание через нос и чрезмерное образование сухих корок на слизистой носа, то это может быть атрофический ринит — хроническое воспаление слизистой оболочки носа. Но точный диагноз может поставить только ЛОР-врач. Причины этой болезни кроются в таких внешних факторах, как сухой климат, повышенная загазованность или запыленность воздуха.
В этом случае хорошо помогают различные препараты для наружного применения — капли и мази для носа. Но самостоятельно правильно определить, чем лечить это заболевание, весьма сложно, так что лучше обратиться врачу.
Пересыхание и воспаление слизистой носа – частый симптом катарального хронического ринита, вызванного инфекцией. Для избавлении от этих симптомов применяют такие противомикробные мази, как сульфаниламидная и салициловая, а также антисептические мази «Бактробан» и «Бороментол».
[]
Диагностика абсцесса бартолиновой железы
Диагностика включает:
Сбор жалоб и анамнеза — следует обратить внимание на время возникновения первых жалоб и связь заболевания с акушерским анамнезом.
Гинекологический осмотр.
Инструментальные исследования — УЗИ органов малого таза и мягких тканей промежности.
Расширенная вульво/вагиноскопия при подозрении на злокачественный процесс — метод исследования вульвы и влагалища в гинекологическом кресле с помощью микроскопа. При исследовании производят окраску тканей уксусной кислотой и содержащим йод раствором Люголя. Если участок покрывается белой плёнкой и не окрашивается, то его обследуют детальнее и глубже. Для этого выполняют биопсию — исследование ткани после её иссечения.
- Лабораторные анализы — мазок из влагалища, уретры и шейки матки для выявления воспаления и инфекций, общие анализы крови и мочи, биохимическое исследование крови.
- Бактериальный посев из влагалища для уточнения возбудителей и выявления их чувствительности к антибиотикам.
- Бактериологическое исследование содержимого абсцесса (гноя).
- Биопсия капсулы абсцесса — проводится при бугристой, неравномерно уплотнённой структуре абсцесса для исключения аденокарциномы в период менопаузы или перименопаузы.
Диагноз обычно очевиден и устанавливается при гинекологическом осмотре и с помощью УЗИ мягких тканей промежности. Абсцесс бартолиновой железы выглядит как образование с гладкими стенками, ровными контурами и жидким содержимым внутри. Кожа над абсцессом ярко-красная. Основным признаком истинного абсцесса является симптом флуктуации. Флуктуациией (лат. fluctuatio — «волнение») называют колебание жидкости в полости. Для выявления флуктуации пальцами одной руки надавливают на исследуемую область, ощущая пальцами другой руки толчок в виде волны.
Симптомы при ложном абсцессе:
- слабость и повышение температуры тела до 38 °С;
- боль в промежности и при половом акте;
- уплотнение в области входа во влагалище;
- патологические выделения из половых путей.
Истинный абсцесс проявляется более яркими симптомами:
- температура тела до 40 °С;
- ограничение подвижности из-за боли в промежности;
- вынужденное положение в кровати с разведёнными ногами;
- выраженная слабость;
- уплотнение у входа во влагалище может увеличиваться до 6 см и более;
- кожа над уплотнением горячая и неподвижная;
- флуктуация при ощупывании.
Выявление истинного абсцесса требует немедленной госпитализации .
Высыпания на коже при гинекологических проблемах
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные “подростковые” угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
Что делать при обнаружении сыпи на половых органах
При любых высыпаниях в половой зоне нужно обратиться к врачу. Многие заболевания этой области имеют сходные симптомы, поэтому определить болезнь, не имея определенного опыта и не проводя анализов, очень сложно. Сыпь нельзя самостоятельно выдавливать, мазать мазями, прижигать зеленкой и йодом. Это может вызывать распространение инфекции.
Для постановки диагноза проводятся различные кожные пробы. Пациента осматривают с помощью специальной лампы Вуда, в лучах которой высыпания окрашиваются в различные цвета в зависимости от типа возбудителя – красный, изумрудный, желтый, оранжевый.
Больному назначаются анализы:
- На половые инфекции, выявляющие заражение венерическими болезнями – гонореей, трихомониазом, хламидиозом, микоплазмозом, уреаплазмозом.
- Моча на посев и чувствительность к антибиотикам. С помощью такого исследования можно не только выявить тип возбудителя, но и подобрать эффективный антибактериальный препарат.
- Кровь на СПИД и гепатиты.
- Кровь на сахар.
Можно сдать комплексный анализ на инфекции — Андрофлор. Он выявляет более 20 возбудителей половых заболеваний.
В зависимости от выявленного возбудителя, болезни лечат с помощью антибиотиков, антисептических препаратов, гормональных мазей. При половых инфекциях проводится инстилляция – промывание мочевого пузыря, – во время которой уничтожаются возбудители, обосновавшиеся в мочеполовом тракте. Кондиломы и папилломы удаляют с помощью лазера.
Что такое уколы ботокса?
Во время сеанса ботулинотерапии косметолог вводит в лицевые мышцы препарат ботулотоксина. Самый популярный из них – ботокс, вводится в мышцы верхней части лица.
Инъекции ботокса хорошо избавляют от мимических морщин. Активный компонент препарата блокирует активность мимических мышц, в результате чего морщины разглаживаются. Чем менее подвижны мимические мышцы, тем менее глубокими становятся мимические морщины.
Средства с ботулотоксином также используют для лечения гипергидроза, повышенной потливости. Ботокс не подходит для этой цели, потому что он концентрируется в зоне введения, не распространяется по ближайшим тканям. Более склонные к диффузии препараты вводят в подмышки, ладони и ступни – в этих зонах особенно сильно проявляется гипергидроз.
Сеанс занимает около 20-и минут и в большинстве случаев проводится без анестезии – болезненные ощущения отсутствуют, а потому анестезия не требуется. Через 2-7 дней заметны первые результаты, однако в это время ткани лица наиболее уязвимы. Любые неосторожные воздействия приводят к отекам и даже нарушению мимики.
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут «прорваться» на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны .
Открытые комедоны — это чёрные точкиразмером 0,5-1,0 мм. Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
При каких заболеваниях может возникать сыпь в паху
При правильном уходе за кожей в интимной зоне и своевременной регулярной сменой нижнего белья, проявление сыпи в паховой области свидетельствует о разнообразных патологических нарушениях.
Без своевременного посещения врача с целью диагностики причины возникновения нарушений кожного покрова и последующего лечения, могут возникнуть серьезные осложнения, которые неблагоприятно скажутся на функционировании организма в целом.
Существует целый ряд заболеваний, которые сопровождаются подобными проявлениями, вот основные из них:
- перианальный дерматит, который вначале локализуется вокруг анального отверстия, а в дальнейшем распространяется по всех области паха;
- инфекционные поражения, причиной которым может стать незащищенный половой акт со случайным партнером;
- красный плоский лишай, проявляющийся у мужчин в виде розоватых блестящих узелков с впадиной в центре;
- псориаз и сифилис вызывают ускоренное отмирание клеток, которое сопровождается гладкими бляхами на кожном покрове в паху и вызывающими острые болевые ощущения;
- чесотка, является заразным заболеванием, возбудителем которого выступает чесоточный клещ, сопровождается мелкими красноватыми высыпаниями с сильным зудом;
- паховая эпидермофития, образовывается вследствие поражения кожи в интимной зоне грибком.
Наличие эрозий или язв, которые долго не заживают и деформируют ткани внешних половых органов с появлением активно увеличивающихся пигментных пятен, является свидетельством онкологического процесса и развитии злокачественных новообразований.
Нервные тики у детей
Подобные расстройства в детском возрасте бывают нескольких видов.
Проходящее тиковое расстройство начинает проявляться в раннем школьном возрасте. Его длительность составляет от 1 месяца до 1 года. Чаще случаются двигательные виды тика. В основном характерны для детей с задержкой развития и с аутизмом.
Хроническое расстройство случается в возрасте до 18 лет. И длится от 1 года и выше. При этом развиваются либо двигательные, либо вокальные тики. Чем в более раннем возрасте проявились патологические симптомы, тем легче и быстрее они проходят.
Синдром Туретта – множественное тиковое расстройство, характеризующееся как моторными, так и двигательными его видами. Тяжелое заболевание, которое с возрастом, однако, смягчается.
Особый вид недуга, для которого также характерны признаки нервного типа – малая хорея. Он развивается на фоне инфекций, вызванных стрептококком: ангина, тонзиллит, ревматизм. Сопровождается патологическими изменениями нервной ткани.
Наряду с гиперкинезами, эмоциональной неустойчивостью, раздражением, неусидчивостью и беспокойством, данному состоянию соответствуют невротические изменения лица. Они выражаются в напряжении и спазмировании лицевых мышц, что часто принимают за гримасничанье. Наблюдается также спазм гортани, проявляющийся в неадекватных криках.
В школе таким детям, не зная истинную причину гиперкинезов лица, да еще и в сочетании с повышенной активностью, делают замечания, выгоняют из класса. Подобное отношение к ребенку вынуждает его пропускать школьные занятия, избегать походов в школу. Лечение малой хореи, наряду с назначением успокоительных средств, включает в себя антибиотики для борьбы с инфекцией и противовоспалительные препараты.
Нервный тик накладывает на психику ребенка более тяжелый отпечаток, чем на взрослого. Он нередко становится причиной тревожности и отстраненности, ухода в себя, даже провоцирует депрессивные расстройства. Вызывает нарушения сна, речевые затруднения, сложности в обучении.
Тиковые расстройства приводят к искаженному самовосприятию, снижению самооценки.
Родителям таких детей советуют не акцентировать внимание ребенка на проблеме. Наоборот, рекомендуют найти способы переключения внимания и повышения самооценки
Особое место уделяется группам поддержки таких людей и общению в принципе.
Определение болезни. Причины заболевания
Абсцесс бартолиновой железы (лат. abscessus — «нарыв») — это острое инфекционно-воспалительное заболевание с образованием гнойной полости и расплавлением тканей железы, расположенной у входа во влагалище.
Бартолиновы железы, как правило, поражаются с одной стороны, двустороннее воспаление встречается редко. При абсцессе образуется капсула, ограничивающая очаг воспаления от здоровых тканей — так проявляется защитная реакция организма . Заболевание проявляется болезненным уплотнением в области большой половой губы, отёком, болью и повышением температуры. Для него характерна временная утрата трудоспособности и отказ от половой жизни.
К абсцессу бартолиновой железы приводит жизнедеятельность условно-патогенных микроорганизмов, которые в небольшом количестве присутствуют и в здоровом организме. Заболевание зачастую вызывают кишечная палочка, стафилококки, стрептококки, реже — гонококки, хламидии, трихомонады .
Распространённость заболевания в популяции составляет около 2 %, наиболее часто его выявляют у женщин в возрасте 20-45 лет . Для патологии характерны рецидивы — в 38 % случаев абсцесс бартолиновой железы возникает повторно.
Функции бартолиновых желёз:
- выделяют секрет, который восстанавливает микробиоценоз половых органов;
- увлажняют вход во влагалище при половом акте;
- обеспечивают естественной смазкой родовые пути во время родов .
Причины абсцесса бартолиновой железы:
- Частая смена половых партнёров и незащищённые половые акты, приводящие к передаче патологических микробных биоплёнок, в состав которых входит гарднерелла вагинальная. Эти плёнки формируются на поверхности слизистой влагалища и создают среду для развития других патогенов: кишечной палочки, кандиды альбиканс, стафилококка и др. Конгломерат микробов вызывает воспаление влагалища, в том числе и абсцесс бартолиновой железы.
- Инфекции, передающиеся половым путём — гонорея, хламидийная инфекция, трихомониаз.
- Разрывы промежности и влагалища во время родов. После ушивания разрывов возможно закрытие протока бартолиновой железы, формирование гематом, а затем — абсцесса.
- Травмы промежности или влагалища (например, при эпиляции) — инфекция проникает в проток бартолиновой железы в результате повреждения целостности кожных покровов и слизистой.
- Половые контакты во время менструации. Кровь является отличной питательной средой для бактерий, во время менструации кислотность во влагалище снижается, что увеличивает количество условно-патогенной флоры, например кишечной палочки.
- Воспаление влагалища и мочеиспускательного канала.
- Несоблюдение правил интимной гигиены, например причиной распространения инфекции может стать эпиляция на неочищенной поверхности.
- Постоянное ношение тесного белья способствует тому, что выводные протоки железы сдавливаются, секрет сосредотачивается в её полости, что приводит к чрезмерному развитию микроорганизмов и воспалению.
К факторам риска развития абсцесса бартолиновой железы относятся:
- Рост патогенной микрофлоры при бактериальном вагинозе и воспалении органов малого таза.
- Разрывы стенок влагалища, промежности, половых губ при осложнённых родах и несостоятельности швов.
- Наличие инородного тела (спирали, пессария, контрацептива) — при длительном ношении возникает раздражение слизистой матки и влагалища, и присоединяется инфекция. В результате появляется отёк, покраснение входа во влагалище и развивается воспаление бартолиновой железы.
- Угнетение иммунитета, вызванное беременностью, заболеваниями (ВИЧ, рак, лучевая болезнь), приёмом лекарственных препаратов (глюкокортикостероидов, цитостатиков).
- Нарушения кровообращения (кровотечения, тромбоз и др.) — вызывают изменение объёма крови и её выход за пределы сосуда. Это приводит к развитию воспаления, формированию изменённых тканей, уменьшению в них кислорода, снижению защитной реакции организма и распространению инфекции с кровотоком.
- Местная недостаточность эстрогенов, приводящая к снижению уровня гликогена. Гликоген является питательной средой для лактобактерий, которые вырабатывают молочную кислоту, обеспечивая кислую среду во влагалище и защиту от распространения микробов и воспаления. В менопаузе, когда эстрогенов практически нет, слизистая оболочка и ткани входа во влагалище истончаются, что способствует их лёгкому травмированию и инфицированию .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Невралгия тройничного нерва
Это ещё одно поражение структуры нервного волокна, которое чаще носит хронический характер и сопровождается периодами обострения и ремиссии.
Оно имеет несколько причин возникновения, которые разделяют на идиопатические – при ущемлении нерва, и симптоматические.
Главным симптомом невралгии становятся пароксизмальные ощущения в виде боли на лице и в ротовой полости.
Болевые ощущения имеют характерные отличия. Они «стреляющие» и напоминают разряд током, возникают в тех частях, которые иннервируются n.trigeminus. Появившись однажды в одном месте, они не меняют локализацию, но распространяются и на другие области, каждый раз следуя четкой однообразной траектории.
Характер боли – приступный, длится до 2 минут. В самый его разгар наблюдается мышечный тик, то есть мелкие подергивания мышц лица. В этот момент больной имеет своеобразный вид: он как будто застывает, при этом не плачет, не кричит, лицо не искажается от боли. Он старается производить минимум движений, так как любое из них усиливает боль. После приступа следует период затишья.
Акт жевания такой человек производит только здоровой стороной, в любой период. Из-за этого в пораженной области развиваются уплотнения или атрофия мышц.
Симптомы болезни довольно специфичны, и ее диагностика не составляет труда.
Терапия невралгии начинается с приема противосудорожных препаратов, которые составляют ее основу. Их доза подвергается строгой регулировке, назначается по определенной схеме. Представители этой фармакологической группы позволяют снизить возбуждение, степень чувствительности к болевым раздражителям. И, следовательно, уменьшить болевые ощущения. Благодаря этому у больных появляется возможность свободно употреблять пищу, разговаривать.
Применяют также физиотерапию. Если данное лечение не дает должного результата, переходят к оперативному вмешательству.