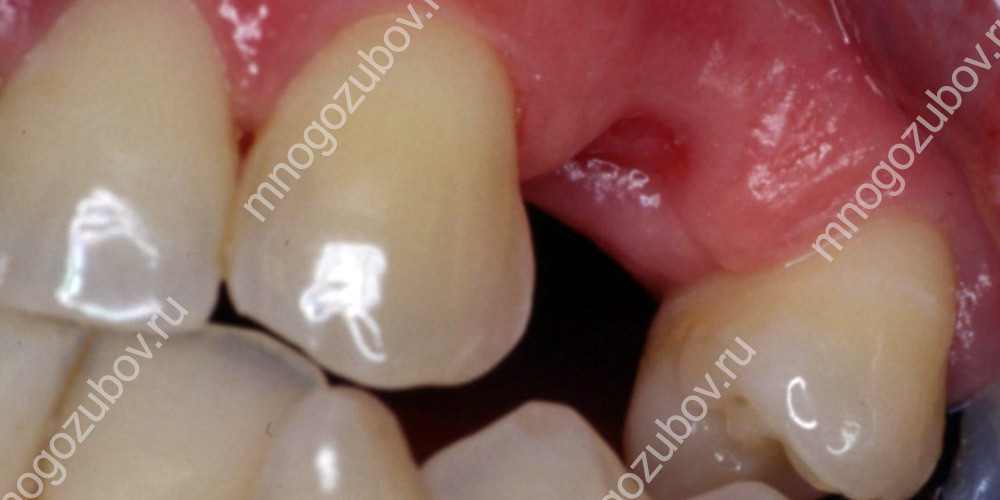
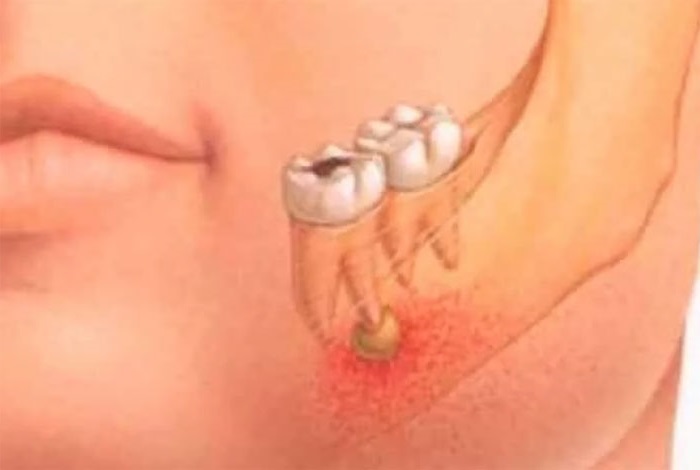
Абсцесс зуба
Содержание:
- Что такое фурункул
- 3.Симптомы и диагностика
- Как проявляется гидраденит?
- Что способствует появлению гнойного абсцесса
- Осложненные формы
- Симптомы Абсцесса в области лица:
- Виды абсцессов полости рта
- Почему возникает болезнь?
- Диагностика абсцесса легкого
- Симптоматика
- Что такое абсцесс легкого
- Лечение фурункула
- 1.Общие сведения
- Рекомендации после операции вскрытия абсцесса бартолиновой железы
- Осложнения гидраденита
- Заглоточный абсцесс – виды
- Техника вскрытия абсцесса бартолиновой железы
Что такое фурункул
Фурункул – это гнойное воспаление волосяного мешочка.
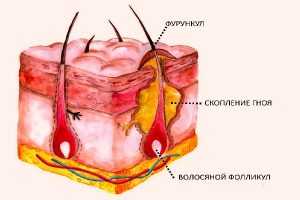
Непосредственная причина развития патологического процесса – стафилококк – условно-патогенный микроорганизм, который в норме присутствует на поверхности кожи, но при определенных условиях проникает в ее слои, вызывая воспаление.
Факторами, способствующими развитию фурункула, являются:
- микротравмы кожи;
- нарушения правил личной гигиены;
- недостаток витаминов в организме;
- сахарный диабет;
- нарушения со стороны эндокринной системы;
- заболевания желудочно-кишечного тракта;
- хронические дерматологические заболевания;
- снижение защитных сил организма.
Фурункул в паху и на половых губах может возникать не только из-за нарушения гигиены и прочих вышеупомянутых факторов, но и вследствие ношения нижнего белья из синтетических тканей или неправильно подобранного размера (в результате постоянного натирания кожи).
Фурункул в подмышечной впадине чаще возникает у представительниц прекрасного пола после частых эпиляций и депиляций в этой области. Развитию воспаления способствует использование антиперспирантов. Воспаление под мышкой у мужчин чаще всего обусловлено повышенным потоотделением и пренебрежением личной гигиеной.
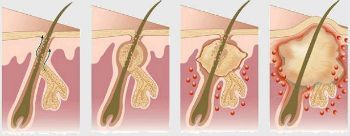
Процесс развития воспаления выглядит следующим образом: сначала на коже появляется конусовидный узелок, вокруг которого наблюдается покраснение и небольшой отек, через 1-2 дня на верхушке узелка образуется стержень – гнойное беловато-серое образование.
В этот момент категорически запрещается самостоятельное вскрытие или удаление фурункула – выделяющийся гной способствует распространению возбудителя на соседние ткани, кроме того, инфекция через открытый очаг проникает вглубь, что может привести к более тяжелым последствиям, вплоть до заражения крови.
Заключительным этапом развития является прорыв фурункула и истечение гноя на поверхность кожи. На месте прорыва образуется язва, которая со временем заживает.
Типичными местами развития фурункула являются: кожа шеи, лица, паховой области. Появление нескольких фурункулов в разных местах называется фурункулез.
3.Симптомы и диагностика
Как правило, заглоточный абсцесс манифестирует симптоматикой острой инфекционной интоксикации: выраженным общим недомоганием на фоне высокой температуры тела (до 40° и выше), тотальной слабостью, головной болью, диссомнией, отсутствием аппетита, иногда суставно-мышечными болями (чаще при вирусной этиологии). Дыхание стридорозное, – шумное, с всхрапываниями и присвистом. К типичным симптомам относятся также болезненность акта глотания (вплоть до невозможности приема пищи), охриплость или гнусавость фонации, регионарный лимфаденит. Многие больные стремятся занять статичную вынужденную позу, запрокинув голову назад и наклонив ее в сторону поражения (если абсцесс существенно смещен вправо или влево от центральной оси тела).
Следует понимать, что нет ни одной точки или области в человеческом организме, где абсцесс мог бы считаться лишенным прогностического риска. В заглоточном пространстве этот риск возрастает многократно: рядом множество лимфатических коллекторов, нервных стволов и сплетений, кровеносных сосудов самого разного калибра; в непосредственной близости находятся головной и спинной мозг, сердце, всевозможные слизистые оболочки и железистые ткани, входы в дыхательные пути и пищеварительный тракт. Поэтому заглоточный абсцесс относится к неотложным состояниям и требует максимальной настороженности, быстрого и решительного, но в то же время четко обоснованного реагирования: промедление чревато сепсисом, менингитом, медиастинитом, обструкцией дыхательных путей в силу отека, тромбозом, бурной бронхопневмонией, остановкой сердечной деятельности и другими жизнеугрожающими осложнениями, которые в случае неоправданного выжидания (с надеждой на консервативные меры или спонтанное разрешение) могут привести к стремительному утяжелению состояния и летальному исходу.
Диагностика начинается с экспресс-анализа жалоб, анамнеза, результатов внешнего осмотра, пальпаторного и аускультативного исследования, фаринго-, рино- и отоскопии. Независимо от темпа дальнейших действий, назначается ряд лабораторных анализов (общеклинические, бактериологические, серологические и т.п.). По мере необходимости производятся УЗИ, рентгенография, МРТ.
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Что способствует появлению гнойного абсцесса
Процесс гниения не возникает просто так. Часто способствуют такому процессу смешанность микрофлоры, где могут преобладать стафилококки и стрептококки. Возбудителем могут выступить также анаэробы, кишечная палочка, различные грибки и многие другие возбудители. В результате их жизнедеятельности возникает нарыв, которому характерно атипичное течение. Воспалительный процесс может отличаться своей глубиной и площадью поражения. Это зависит от локализации гнойного места. В зависимости от того, какой вид инфекционного возбудителя стал причиной гнойного абсцесса, будут зависеть характеристики гнойной массы – цвет и консистенция.
Проявления гнойников типичны:
- повышается температура тела;
- появляется общая слабость, плохое самочувствие;
- часто теряется аппетит;
- увеличивается показатель СОЭ в крови.
Исходя из того, где расположен гнойник, различают разные типы абсцессов, каждому из которых характерны индивидуальные симптомы. Определить тип гнойного абсцесса вам поможет хирург в нашей клинике.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Симптомы Абсцесса в области лица:
Сформировавшийся абсцесс представляет выбухающий, куполообразный, ярко гиперемированный участок. Кожа над ним истончена.
Пальпация резко болезненна, легко выявляется флюктуация. Общее состояние нарушается незначительно. Более тяжело протекают абсцессы, расположенные в глубине тканей — в подвисочном пространстве, а также окологлоточные, паратонзилярные и т. д. Эти абсцессы протекают с выраженными общими явлениями интоксикации, нарушения функций (глотания, дыхания, открывания полости рта и т.д.). Они представляют значительную угрозу здоровью и даже жизни ребенка. В этих случаях отмечают бледность и сухость кожных покровов, повышение температуры тела до 38 °С и выше. Дети предъявляют жалобы на слабость, недомогание. Первыми симптомами заболевания бывают боли в очаге воспаления, затем появляется отек и повышается температура.
В очаге воспаления формируется инфильтрат, в области которого кожа или слизистая оболочка гиперемированы, напряжены. В центре инфильтрата определяется флюктуация. Границы измененных тканей четко очерчены. Нередко кожа или слизистая оболочка в области абсцесса выбухает над поверхностью.
Для правильного прогноза и своевременной последующей терапии необходимо дифференцировать абсцесс от фурункула, абсцедирующего лимфаденита и нагноившейся атеромы или врожденной кисты.
Виды абсцессов полости рта
Врачи различают несколько видов абсцессов полости рта, в зависимости от локализации воспаления:
- Абсцесс десны, возникающий рядом с зубом. Самая распространенная разновидность абсцесса, которая без лечения легко превращается в хронический абсцесс или разлитое воспаление. Для хронического абсцесса десны характерны обострения с плохим запахом изо рта, истечением гноя и общей интоксикацией организма;
- Абсцесс дна полости рта, локализующийся в подъязычной области. Вызывает очень сильную боль во время приема пищи или разговора. Есть вероятность самопроизвольного вскрытия, из-за чего гной может затечь в области шеи и глотки, вызывая вторичное воспаление;
- Абсцесс неба, обычно возникающий из-за периодонтита на зубах верхней челюсти. Очень легко переходит на соседние ткани неба и в перитонзиллярную области, может стать причиной остеомиелита небной пластинки;
- Абсцесс щеки. В зависимости от того, насколько глубоко поражение, может располагаться как со стороны слизистой оболочки, так и на внешней стороне щеки. Этот абсцесс особенно опасен, так как он легко может перейти на расположенные рядом ткани лица;
- Абсцесс языка. Для него характерно распухание языка, проблемы с приемом пищи, речью и даже дыханием. Этот абсцесс наиболее опасен, и при первых же признаках требует срочной госпитализации.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в 12-перстную кишку в «недозревшем» виде. В 12-перстной кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в 12-перстную кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.

Диагностика абсцесса легкого
- Общий анализ крови. Лейкоцитоз может быть выраженным, при этом лейкоцитарная формула сдвинута влево, имеется токсичная зернистость нейтрофилов, повышена скорость оседания эритроцитов (СОЭ). Во 2-й фазе заболевания показатели заметно улучшаются. В том случае, когда процесс переходит в хроническую форму, уровень СОЭ еще более увеличивается, и держится на одном уровне, но остается относительно стабильным, имеет место анемия.
- Анализ мочи. Наблюдаются цилиндрурия, микрогематурия и альбуминурия. Чем тяжелее протекает абсцесс, тем сильнее выражены изменения в моче.
- Биохимические показатели крови. Концентрация сиаловых кислот, серомукоида, α2- и γ-глобулинов увеличивается. Снижение уровня альбуминов свидетельствует о переходе абсцесса в хроническую форму.
- Общий анализ мокроты. Проводят на выявление наличия эластических волокон (признак распада легочной паренхимы), атипичных клеток (признак опухолей), на присутствие микобактерий туберкулеза, гематоидина и жирных кислот.
- Бактериологический посев мокроты. Направлен на выявление возбудителя заболевания и определение его чувствительности к противомикробным препаратам.
- Рентгенография легких. Обладает наибольшей информативностью для постановки диагноза, а также позволяет дифференцировать абсцесс легкого и другие заболевания бронхолегочной системы.
- КТ или МРТ легких. Проводят в сложных для диагностики случаях.
- ЭКГ, спирография, пикфлоуметрия, бронхоскопия. Проводятся для подтверждения или исключения осложнений абсцесса легкого.
- Пункция плевральной полости. Проводится при возникновении в качестве осложнения экссудативного плеврита.
Симптоматика
Форма заболевания напрямую влияет на симптоматику панариция, при этом имеется ряд схожих признаков. Начальная стадия – слабый отек и легкие болезненные ощущения.
Все последующие стадии – усиление и увеличение болевого синдрома, отечности, покраснений, жжения. При этом болевые ощущения характеризуются как распирающие и дергающие, сильные по интенсивности.
Отличительным признаком любой формы патологии является наличие гнойного очага, в процессе формирования которого пациент ощущает симптомы интоксикации – слабость, повышенную утомляемость, высокую температуру, головные боли. При этом глубокие формы болезни имеют более ярко выраженные признаки интоксикации.
Характерные особенности различных видов панариция:
- кожный или панариций ногтя и области ногтевой фаланги – покраснение, отслоение кожи в месте покраснения, образование пузыря с мутной жидкостью, нерезкие усиливающиеся боли, пульсация, стволовой лимфангит или наличие красной полосы от кисти до предплечья в местах расположения лимфаузлов;
- околоногтевой или паронихия появляется как панариций на пальце после неудачного маникюра и обработки ногтя, а также при тяжелом физическом труде – небольшой отек, покраснение, быстрое заполнение всего ногтя и образование гнойника, боли на месте очага;
- подногтевой панариций или осложнение околоногтевого, самостоятельно появляется панариций на большом пальце в результате колотых ран или заноз – сильные боли, быстрое формирование гнойника, сильный отек, общее недомогание и высокая температура;
- подкожный панариций при заражении глубоких колотых ран – покраснение и местная боль через несколько часов становится интенсивной, отек – большим, нагноение сопровождается ознобом и высокой температурой;
- костный панариций при заражении открытого перелома костей или при распространении инфекции от подкожного вида панариция – разрушение кости при сильных болях, колбообразный вид пораженной конечности, гладкая и блестящая кожа, озноб и лихорадка;
- суставной развивается при заражении через открытые переломы или является осложнением от сухожильного, подкожного и костного вида – боль при движении сустава и легкий отек переходят в невозможность движения сустава за счет болей и отечности, в итоге образуется свищ;
- сухожильный панариций на пальце ноги или гнойный тендовагинит – равномерный отек, внешне согнутый палец, интенсивное нарастание боли при движениях, отсутствие аппетита, слабость, высокая температура, бред и спутанное сознание. Наиболее опасный вид патологии за счет скорости распространения гноя в соседние ткани.
У вас появились симптомы панариция?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Что такое абсцесс легкого
В переводе с латыни абсцесс значит — просто нарыв. В медицине так обозначают активный воспалительный процесс в живой ткани, при котором образуется полость, заполненная гноем и окруженная капсулой.
Абсцесс легкого — процесс ограниченный, наш организм сам строит оболочку, которая препятствует распространению гноеродных микроорганизмов в другие не зараженные части органа. При пониженном иммунитете, когда организм практически не способен бороться, в легких часто возникает инфекция без ограничения — гангрена легкого.
Абсцесс легкого и гангрена — это тяжелые инфекционные деструктивные (деструкция — разрушение клеток и тканей) легочные заболевания.
Почему возникает заболевание
Наличие патогенных микроорганизмов в лёгких — одна из главных составляющих возникновения абсцесса.
Самые частые возбудители:
- стафилококки,
- грамотрицательные аэробные бактерии,
- неспорообразующие анаэробные микроорганизмы,
- патогенные виды клостридий,
- грибы.
Заражение происходит в основном бронхогенным, гематогенным или травматическим путём.
Провоцирующие условия развития абсцесса:
- неправильное или неполноценное лечение пневмонии, в результате которого снижается иммунитет, ухудшается вентиляция легких и микроциркуляция крови;
- аспирация — попадание в лёгкие инородного (желудочного) содержимого у больных в бессознательном состоянии, ослабленных, имеющих нарушения механизма глотания, страдающих алкоголизмом;
- заболевания носоглотки, полости рта;
- закупорка бронха эмболом небольшого диаметра;
- травмы грудной клетки;
- сепсис.
Факторы риска:
- алкоголизм;
- наркомания;
- курение;
- работа на вредном производстве;
- прием гормонов и иммунодепрессантов;
- сахарный диабет;
- заболевание щитовидной железы.
Классификация
- Лёгочные абсцессы классифицируются:
- по типу возбудителя,
- по виду заражения,
- по происхождению,
- по расположению в лёгком,
- по количеству очагов,
- по характеру заболевания: острый абсцесс легкого; хронический абсцесс.
Симптомы абсцесса легкого
Три этапа процесса
- формирование гнойной полости, организм пытается самостоятельно бороться с инфекцией, наблюдается:
- высокая температура,
- признаки сильной интоксикации,
- потеря аппетита,
- головные боли,
- боли различной степени в грудной клетке,
- одышка,
- кашель,
- учащенное сердцебиение,
- быстрое ухудшение состояния.
- самостоятельное вскрытие полости:
- состояние резко ухудшается;
- возникает внезапный влажный кашель с большим количеством гнойной мокроты зеленовато-коричневого цвета с очень неприятным запахом, объемом до одного литра.
- температура спадает, появляется аппетит, признаки интоксикации уходят, остается боль в грудине, одышка, общая слабость.
Острый абсцесс может зажить спонтанно, но если процесс длится более двух месяцев речь идет уже о развитии хронического абсцесса легкого. Основные симптомы: выраженное истощение, одышка, кашель с образованием зловонной мокроты, периодическое ухудшение самочувствия. Инфекция из легких может распространяться по кровеносным и лимфатическим сосудам и заражать другие органы, а иммунная система совершенно неспособна ее преодолеть.
Лечение фурункула
На начальных этапах осуществляется преимущественно в домашних условиях, но в любом случае терапию назначает врач. В первую очередь, необходимо выявить и устранить основные причины фурункула, так как воспаление как самостоятельное заболевание возникает нечасто, соответственно необходим комплексный подход к решению проблемы. В противном случае, высока вероятность рецидивирования процесса в осложненных вариантах его течения.

В стадии инфильтрации, когда фурункул представляет собой только набухший узелок, достаточно обработки кожи антисептическими растворами и наложения компрессов со специальными мазями.
Если же имеется гнойное содержимое, стоит обратиться к специалисту. В этом случае проводится хирургическое вскрытие, затем удаление гнойного стержня или дренирование ранки турундой со специальным раствором и наложение повязки. Хорошим эффектом обладает физиолечение, ультрафиолетовое облучение.
В случае развития фурункулеза целесообразны антибиотико- и витаминотерапия, а также лечение сопутствующих заболеваний.
Фурункул на лице, особенно в области носогубного треугольника или на носу, необходимо лечить в стационаре, так как инфекция ввиду анатомических особенностей может перейти на оболочки мозга.
Конкретную схему лечения фурункула врач подбирает индивидуально для каждого пациента с учетом стадии развития воспаления, его локализации, а также особенностей организма.
1.Общие сведения
Абсцесс – нагноившаяся замкнутая полость в ткани или органе, герметизированная грануляционной оболочкой, обычно болезненная и нарушающая функционирование пораженной структуры; нередко ухудшается общее состояние, причем значительно, а в отдельных случаях ситуация становится жизнеугрожающей. В целом, все зависит от локализации, размеров и динамики абсцедирования.
Абсцессы очень многообразны, – учитывая сложность человеческого организма, – но их общей специфической чертой является то, что такая инфильтрация всегда развивается как закономерное следствие инфекционно-воспалительного процесса и всегда обусловлена гнойным расплавлением тканей, т.е. массовым отмиранием и разрушением клеток вследствие активности патогенного микроорганизма. Именно эти «останки» в совокупности с продуктами жизнедеятельности инфекционного возбудителя и образуют гнойную массу, которая, накапливаясь в замкнутом объеме, может оказывать значительное и болезненное давление на окружающие ткани. В роли патогена могут выступать не только «традиционные» гноеродные стрептококки и стафилококки, но и множество других бактериальных, протозойных, грибковых культур.
Абсцесс всегда, как минимум, неприятен, даже если это «просто нарыв» на каком-нибудь относительно безопасном участке кожи (согласно известной поговорке, абсцессы легко переносятся разве что на чужой спине). Но если гнойная инфильтрация носит множественный характер, развивается стремительно и/или поражает жизненно важные органы, это может быть очень опасно: прорыв герметичной оболочки и излияние гнойного содержимого в окружающее пространство чревато фатальной интоксикацией и сепсисом. Поэтому такой диагноз, как абсцесс брюшной полости, требует самых серьезных ответных мер.
Рекомендации после операции вскрытия абсцесса бартолиновой железы
Пациентке мы рекомендуем на время реабилитации воздержаться от интимный контактов, исключить переохлаждение, другие неблагоприятные воздействия. Также, при возможности, соблюдать постельный режим. Восстановительная терапия является неотъемлемой частью процесса лечения:
- Первые 2-3 дня после операции обрабатывать ранку дезинфицирующими растворами (пероксида водорода или фурацилина).
- Регулярно менять марлевые повязки на месте проведения операции. При прекращении выделений в полость ранки поместить марлевый тампон, пропитанный антибактериальной и заживляющей мазью.
- Необходимо проводить гигиенические процедуры (подмывание) не реже 2-х раз в сутки, используя для этого отвар ромашки или слабый раствор марганцовки.
- Нижнее бельё должно быть свободным, обязательно из натуральных тканей (хлопок или лен).
- Во время месячных запрещено использовать тампоны, а гигиенические прокладки менять как можно чаще.
Вначале, после установки катетера, пациентка может испытывать некоторые неудобства, но при прошествии нескольких дней наличие катетера не приносит видимых проблем и неприятных ощущений.
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Заглоточный абсцесс – виды
Клинический врач классифицирует гнойники по месту расположения. Кроме того заглоточный абсцесс может быть сильным, слабым, острый или хроническим
Неважно, какая причина вызвала заболевание, в любом случае будут присутствовать характерные его признак, а именно гнойный очаг. Он может располагаться:
- выше небной занавески (эпифарингеальный заглоточный абсцесс),
- у корня языка (гипофарингеальный),
- между корнем языка и небом (мезофарингеальный),
- занимать большое пространство в различных зонах (смешанный).
Смешанный абсцесс протекает наиболее тяжело. Он требует самого тщательного лечения. Сложность терапии и сильно выраженные симптомы при смешанном абсцессе объясняются обширной площадью поражения.
Причины
У детей в возрасте от 1 года до 8 лет иммунитет только формируется. Лимфоузлы, находящиеся на задней стенке глотки ребенка, инволюционируют только к 5 годам. У взрослых этих образований нет. Но пока лимфоузлы в данной области есть, они являются местом, где могут скапливаться микроорганизмы.
Самыми опасными в инфекционном плане считаются аэробные стрептококки и стафилококки и анаэробные бактероиды и фукобактерии. Частой причиной формирования абсцесса в глотке у детей становится туберкулез. Нарыв может развиться как осложнение ангины, гриппа, кори, скарлатины.
Во всех этих случаях возбудителями болезней являются различные микроорганизмы:
- бактерии,
- грибки,
- вирусы.
Микробы скапливаются в лимфоузлах и начинают размножаться, на что организм отвечает выделением лимфаоцитов – компонентов крови, задачей которых является уничтожение чужеродных микроорганизмов. Лимфоциты пытаются справиться с микроорганизмами, в результате этого процесса образуется гной. Он скапливается в месте проникновения в организм инфекции, формируя абсцесс.
Причиной появления заглоточного абсцесса может быть не только заражение микроорганизмами, проникшими в глотку естественным путем в результате простудного заболевания, но и инфицирование в результате травмы. Данная область тела может поражаться при неудачном глотании твердых предметов или неквалифицированном осмотре зева с помощью острых инструментов и других медицинских манипуляций. Рана не всегда быстро рубцуется, даже если это всего царапинка. Человек со слабым иммунитетом, например вич-инфицированный, может не справиться с этой инфекцией и бактерии в ране приведут к появлению воспаления, а затем и гнойника. Травматическое появление нарыва на глотке характерно прежде всего для взрослых.
Симптомы
Клинические проявления заглоточного абсцесса у детей выражаются болью при глотании, лихорадкой, онемением затылочных мышц, нарушением дыхания, лихорадкой. Может развиться стридор – так называется звук, вызванный прохождение воздуха при дыхании или крике через суженный участок глотки. Стридор наблюдается у детей первого года жизни.
Еще один признак появления абсцесса у ребенка тортиколис или приступ кривошеи, продолжающийся нескольких часов. Такое состояние может возникнуть даже у здорового ребенка и быть вызвано мутациями в генах. Поэтому при появлении симптомов заглоточного абсцесса ребенка приходится обследовать комплексно и очень тщательно.
У взрослых симптомами патологии будет боль в горле, одышка, нарушение глотания, высокая температура (до 40 градусов).
Основные признаки, позволяющие врачу заподозрить заглоточный абсцесс у детей и взрослых:
- непроходимость дыхательных путей,
- неестественный наклон головы,
- слюнотечение,
- высокая температура,
- увеличение лимфоузлов на шее.
Методы диагностики
Обнаружить заболевание можно визуально, обследовав горло с помощью фарингоскопа. В прибор отлично видна припухлость на задней стенке глотки. Если у врача возникнут сомнения, он сделает пункцию.
Методы лечения
Заболевание лечится хирургически. Нарыв вскрывают скальпелем под местной анестезией и проводят антибактериальную терапию с помощью больших доз антибиотиков, которые назначают для приема внутрь. Миндалины удалять не нужно.
Заглоточный абсцесс – патология с благоприятным прогнозом. Опасность возникает только при отсутствии своевременной диагностики и квалифицированного лечения. В таких случаях нарыв может вскрыться самостоятельно. Накопившийся в нем в огромном количестве гной попадет в гортань, сдавит большие сосуды шеи, что способно вызвать септический шок, аспирационную пневмонию или разрыв сонной артерии. Но при современном уровне развития медицины такие случаи – большая редкость.
ПРОСМОТРОВ:
282
Техника вскрытия абсцесса бартолиновой железы
В нашей практике применяют хирургические методы, к которым можно отнести вскрытие (иссечение). Проводиться амбулаторно. Выполняется под местным обезболиванием. После удаления гноя вставляется катетер для формирования нового выводящего канала железы. Затем накладываются швы. Длительность операции 10-15 минут. Нахождение катетера, в зависимости от индивидуальных показаний, составляет около полутора месяцев, после чего его удаляют. В случае, когда пациентка по тем или иным причинам боится проводить операцию под местным наркозом, мы предлагаем ей медикаментозный сон на период проведения операции.
Повторное же возникновение абсцесса, на основании информации наших врачей, возникает крайне редко, как правило, с появлением у женщины повторного инфицирования или выпадением катетера раньше срока. Данная техника радикальна, и как правило действенна.
К сожалению, иногда нам приходиться проводить полное удаление бартолиновой железы. У некоторых пациенток возникают достаточно частые рецидивы данного заболевания. Позднее обращение к гинекологу и связанные с этим осложнения, формирование дополнительных проток или отсутствии таковых. В таких случаях наши гинекологи-хирурги назначают её удаление.
В большинстве случаев мы предлагаем малоинвазивную процедуру лазерного удаление железы с гнойником. Время процедуры 15-20 минут. Выполняется под местным обезболиванием, проводиться амбулаторно. По желанию мы можем предложить выполнение операции под медикаментозным сном. В случае проведения процедуры иногородним и проживающим в области пациенткам, мы можем предоставить наши палаты, круглосуточное наблюдение медсестер.