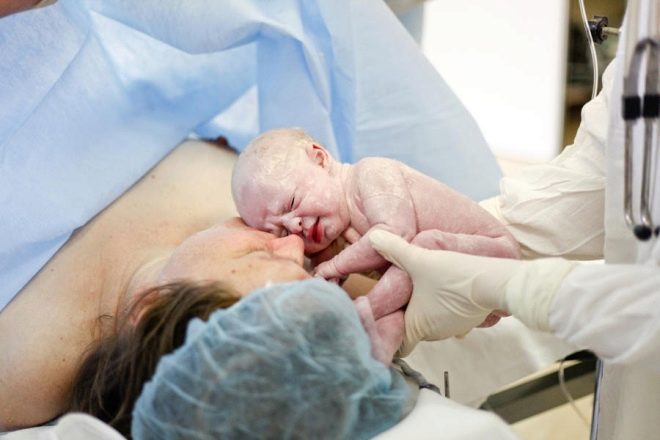
325 тысяч рублей за ошибку. медики заплатят за умершего при родах ребенка
Содержание:
- Возбуждено два уголовных дела
- «У вас есть время подождать и все осмыслить»
- Родовые боли при потугах
- Страны с наибольшими показателями смертей
- Гармония гормонов
- Как помочь?
- Лекарства против боли
- Причины
- Похороны или утилизация?
- Наркоз
- Роды в 1990-х
- Сон в ночное время
- Детская смертность при родах и ее причины
- Что дальше?
- Заболевания «за рамками» беременности
- Одинокая битва Земмельвейса
- «17 часов жену мучили»
- Клятва на могиле дочки
- Динамика показателей детской смертности
- Заключение экспертов
Возбуждено два уголовных дела
Управление МВД по Невскому району Санкт-Петербурга возбудило два уголовных дела
Первое — за причинение смерти по неосторожности вследствие ненадлежащего исполнения лицом своих профессиональных обязанностей. В постановлении о возбуждении дела подозреваемые пока не указываются — проводится расследование
Второе дело возбудили в отношении врача, принимавшей роды. Ей вменяется причинение тяжкого вреда здоровью дочери Анны и Андрея по неосторожности, совершенное вследствие ненадлежащего исполнения своих профессиональных обязанностей во время выполнения операции полостной вакуум-экстракции плода.
Администрация Городского родильного дома № 17 же настаивает, что их сотрудники сделали все, что могли, а контракт на естественные роды, заключенный с администрацией учреждения, никак не мог помешать сделать женщине кесарево сечение. Деньги, которые Андрей Букин заплатил за роды, ему, кстати, позже вернули.
— Роды — это очень опасный процесс. В этой ситуации мы хотим сказать: давайте не будем торопиться. Смерть — всегда негативные эмоции. Но чтобы разобраться, нужно уйти от эмоций, — говорил телеканалу «Санкт-Петербург» главный врач роддома Антон Михайлов.
«У вас есть время подождать и все осмыслить»

Зарубежная практика по поводу мертворождения иная
У мамы есть время: осмыслить происшедшее, поговорить со своими близкими, найти поддержку и подготовиться к печальному, но важному в ее жизни событию. Да хотя бы – взять с собой в роддом одежду для малыша, решить вопрос с фотосъемкой, если она необходима, и учесть еще множество важных, на ее взгляд, мелочей
В интернете можно найти довольно много статей о мертворождении на английском языке. Все это довольно пользовательские материалы, которые подробно и спокойно описывают, что ждет маму в роддоме, как пройдут роды и как потом организовать прощание. В них обсуждается возможность применения эпидуральной анестезии, описаны плюсы и минусы разных способов стимуляции родовой деятельности. Обязательный совет – взять с собой на роды сопровождающего: мужа, маму, подругу или доулу, чтобы не оставаться одной.
В книгах для беременных такие сведения выносятся в особый раздел. «В одном из австралийских изданий, которые мне попадались, есть глава о том, как быть, если ребенок погиб, внутриутробно или во время родов. Автор предупреждает читательниц: «Я понимаю, что вы сейчас готовитесь к тому, чтобы стать счастливыми родителями. Не нужно читать эту главу заранее. Просто знайте, что в книге она есть, и вы сможете получить информацию, если что-то пойдет не так», — рассказывает Вероника Назарова.
Родовые боли при потугах
Как только проходит первый период родов, схватки приобретают немного другой характер. Боль (ее частота и интенсивность) меняется. Если до сих пор в процессе родов участвовала только матка с ее болями из-за растяжений мышечных волокон, то теперь к ее усилиям присоединяются еще и усилия других органов.
В потугах участвуют диафрагма, тазовое дно и брюшной пресс. Их мышцы перенапрягаются, сокращаются, растягиваются, чтобы вытолкнуть плод, и боли при родах усиливаются.
Если женщину правильно готовили к родам, то, конечно же, рассказали, что потуги можно регулировать. А значит, и боль при потугах – тоже. Отличие от боли в матке о, что усилия матки женщина контролировать не может, а усилия других органов при потугах – может. Нужно только слушать рекомендации врача, не впадая в панику. Особенно рекомендации, которые касаются дыхания.
Промежуток между потугами – от одной минуты до четверти часа. А в целом длительность потуг – до 60 секунд. Это у тех женщин, которые рожают впервые. Те, кто рожает во второй и больше раз, испытывают потуги в целом до получаса.
Страны с наибольшими показателями смертей
Подавляющее большинство материнских смертей происходят в развивающихся странах. Приблизительно две трети всех случаев – в странах Африки, распложенных южнее Сахары.
Доля женщин, погибающих во время родов в развивающихся странах, составляет 436 смертей на каждые 100000 удачных родов. Контраст с развитыми странами разителен: там число смертей составляет всего 12.
Согласно статистике 2015 года (именно в это время в последний раз проводились исследования) страной, в которой наибольшее количество женщин погибает во время родов, является Сьерра Леоне. Роды уносят жизни 1360 женщин на каждые 100000 удачных случаев.
Гармония гормонов
«Эновид» мгновенно завоевал популярность, несмотря на довольно высокую по тем временам стоимость. Только в 1960 году доктора прописали новое противозачаточное средство 400 тысячам женщин, а спустя три года, когда цена на «Эновид» снизилась, его на регулярной основе принимали 2,3 миллиона американок. И вот тут всеобщий первоначальный восторг сменился нарастающими опасениями. Многие из первых потребительниц стали жаловаться на многочисленные побочные эффекты: тошноту, головокружение, головные боли, быстрый набор лишнего веса и тромбозы.
Поначалу врачи отметали подобные свидетельства как «ненадежные», но впоследствии начали работу над новым поколением комбинированных оральных контрацептивов. Если в 1960 году одна таблетка «Эновида» содержала 9,85 миллиграмм прогестина норэтинодрела и 150 микрограмм местранола, то в современных препаратах доза синтетических гормонов значительно снизилась — от 0,1 до 3,0 миллиграмм прогестинов и от 20 до 50 микрограмм эстрогенов.
Благодаря многочисленным усилиям научных лабораторий и фармакологических компаний, направленных на устранение побочных последствий противозачаточных препаратов, сейчас по всему миру свыше 100 млн женщин фертильного возраста регулярно принимают комбинированные оральные контрацептивы (КОК). А Всемирная организация здравоохранения включила их в список основных лекарственных средств. С этого момента женщины получили подлинный контроль над рождением детей.
Для связи с редакцией пишите нам в Telegram, Instagram или на почту editor@rebenok.by
Как помочь?
1. Оказывайте поддержку, только если у вас есть для этого силы. Если вы слишком вовлечены в ситуацию, не понимаете или активно не согласны с тем, что женщина слишком бурно, на ваш взгляд, переживает, просто ограничьте ваше общение на какое-то время, чтобы не провоцировать болезненные разговоры.
2. Слушайте ее, помогайте говорить, поддерживайте разговор о ребенке, не стесняйтесь ее и своих чувств, обнимите, разрешите поплакать в вашем присутствии столько, сколько ей это необходимо. Говорите, что вам жаль, что сочувствуете и соболезнуете. Не стесняйтесь говорить, что «даже не представляете себе, что она может испытывать сейчас, но хотите, чтобы она знала о вашей готовности поддержать». Будьте готовы к перепадам настроения, неожиданным или нелогичным, на ваш взгляд, реакциям и поступкам.
3. Проявляйте искреннюю заботу, понимание, разгрузите с домашними делами, помогите оформить больничный, отпуск, выходные на работе или учебе, помогите с другими детьми, навещайте ее (с ее согласия), звоните (ненавязчиво). Попробуйте мягко оградить женщину от общения с теми, кто может причинить боль. Возможно, следует поискать профессиональную психологическую помощь.
4
Если женщине важно называть ребенка по имени, отмечать для себя даты предполагаемого рождения, зачатия или потери, поддерживайте ее в этом
5. Не забывайте о чувствах отца погибшего ребенка, его братьев и сестер. Если кто-то из них хочет обсудить с вами, поделиться чувствами, поддержите их.
6. Если женщина переживает об участи ее некрещеного ребенка, то скажите ей, что свт. Феофан Затворник давал такой ответ: «Дети все — ангелы Божии суть. Некрещеных, как и всех вне веры сущих, надобно предоставлять милосердию Божию. Они не пасынки, и не падчерицы Богу. Потому Он знает, что и как в отношении к ним учредить. Путей Божиих бездна. Такие вопросы следовало бы решить, если бы на нас лежал долг всех призреть и пристроить. Как это невозможно для нас, то и оставим пещись о них Тому, Кто печется обо всех».
Помните, пожалуйста, что горюющей женщине первое время может быть очень больно видеть кого-то из своих родных и близких беременными или с грудничком. Это не означает, что она вас не любит или в чем-то обвиняет, просто боль от потери может быть так велика, а разочарование от несбывшихся надежд так сильно, что видеть чужое счастье может оказаться не по силам.
От редакции: 1 ноября мы организуем молитвенно-психологический семинар “Как пережить горе”, который проведет Марина Филоник. Там можно будет не только узнать теорию о переживании горя, но и помолиться о своем горе. Приходите. Зарегистрироваться можно здесь.

Подписывайтесь на канал Предание.ру в Telegram, чтобы не пропускать интересные новости и статьи!
Присоединяйтесь к нам на канале !
Автор статьи:
Виктория Наумова
Клинический психолог.
Лекарства против боли
Уже в средние века при родах использовали отвар маковых головок или алкоголь. Однако применение этих напитков приносило лишь незначительное облегчение, сопровождаясь при этом серьезными нежелательными явлениями, прежде всего сонливостью и потерей самоконтроля. Поэтому со временем от этих методов отказались.
В первой половине двадцатого столетия фармацевтическая промышленность выпустила лекарства, способствовавшие подавлению физической боли. Большинство из них было опробовано и для снижения боли при родах. Чаще всего их использовали в виде свечей или инъекций. Некоторые действительно уменьшали родовые боли, нередко, однако, оказывая на роженицу или на ребенка неблагоприятное влияние. У рожениц данные лекарства нередко вызывали сонливость, в результате чего они теряли способность активно сотрудничать с врачом и медсестрой (этот эффект нежелателен, в особенности во второй фазе родов — при потугах, когда роженица должна принимать активное участие в рождении ребенка). Часто в связи с этим роды излишне затягивались.
Другое нежелательное свойство подобных лекарств заключалось в том, что они воздействовали на новорожденного, подчас вызывая у него нарушения дыхания. Некоторые лекарства со временем были усовершенствованы и в настоящее время применяются для подавления болей при родах.
Причины
Почему женщины в 21 веке, несмотря на глобальное развитие медицины, а также отдельных сфер – гинекологии и акушерства, погибают во время рождения на свет их ребенка? Ниже приведены основные факторы:
Недостаточная информированность женщин в отношении планирования беременности, вынашивания ребенка и родов.
Во многих странах мира женщины рожают дома. При этом они не становятся на учет по беременности, не обследуют свой организм, не сдают кровь на анализы, не делают УЗИ плода. В случае ухудшения самочувствия, они не прибегают к помощи профессионалов – или потому что это дорого; или по причине отсутствия квалифицированного медперсонала или же по незнанию – многие считают, что не только роды должны проходить болезненно, но и вся беременность также.
Плохие условия жизни.
Если говорить о женщинах стран третьего мира, то в большинстве случаев они живут в отдаленных поселках, где как таковых перинатальных центров не существует, а ближайшая больница находится за сотни километров. В результате – нет возможности обратиться к акушеру-гинекологу. Если же женщина принимает решение ехать в больницу, то дорога может занять несколько суток. Как следствие – роженица погибает в пути.
Квалификация медперсонала – глобальной проблемой является отсутствие необходимой квалификации у медперсонала. Роды принимают интерны, не владеющие навыками оказания скорой реанимационной помощи или же врачи, не повышающие свою квалификацию и действующие по методике 100-летней давности.
Чтобы предотвратить смертность рожениц в определенной стране или регионе, необходимо определить решающий фактор в процессе родов. Если это плохие условия жизни, то необходимо строить больницы; отсутствие квалификации у врача – необходимо обучаться не только на теории, но и на практике и т.д.
Необходимо признать, что не каждый врач способен во время течения родов и уже после них определить угрожающие факторы. В результате – смертность женщин растет.
Похороны или утилизация?
Если в случае потери ребенка у родителей есть какой-то выбор, то при выкидыше его совсем нет – тело вам не отдадут, поскольку на него не распространяются нормы законодательства и не выдается свидетельство о смерти, соответственно, похоронить его нельзя. Это объясняется тем, что по критериям ВОЗ человек сегодня «начинается» с 22 недель, 25 см роста и 500 граммов веса (при интенсивном выхаживании он может выжить вне материнского организма). Все, кто не дотянул до этих критериев, называются выкидышами и не наделены правами человека.
Не все люди готовы мириться с этим, считая, что погибший плод нельзя ограничить в правах на основе медицинских критериев. В мире данная проблема подымается разными способами
Кто-то решает этот вопрос нелегально и захоранивает тельце в семейную могилу, кто-то пытается изменить законодательство, кто-то публикует шокирующие фотографии выкидышей, чтобы привлечь внимание к проблеме
– Пока мы не можем отдать плод родителям, потому что не знаем, что они с ним будут делать, закон не регулирует такие захоронения. Но право выбора у людей, наверное, должно быть, – считает Александр Неровня. – Это вопрос не к медикам, а к законодателям и юристам. Решать его нужно также исходя из традиций нашего общества. Нужно посмотреть, как это было раньше.
“– Раньше существовали кладбища для мертворожденных, в том числе выкидышей”, – говорит Председатель Синодального информационного отдела Белорусской Православной Церкви, протоиерей Сергий Лепин. – Позиция Церкви тут однозначная – всех нужно хоронить по-человечески. Эмбрион – это человек на определенной стадии развития. Нельзя быть человеком в большой или меньшей степени, получеловеком или недочеловеком. Наше мнение основано не только на церковном учении, но и на банальных научных истинах. Такое видение определяет наше отношение к аборту как к убийству человека, на этом же основано наше отношение к телу выкидыша – это труп человека. А раз так, то и захоронен он должен быть по-человечески. Он не отходы, не мусор и должен быть на кладбище, а не «утилизированным» какими-то иными методами. Не уверен, что технически возможно сегодня сделать отдельное кладбище для выкидышей, но предусмотреть отведение какой-то территории для таких маленьких покойников, конечно, нужно. И мне кажется, что родителям нужно не просто предоставить право хоронить, а необходимо сами похороны сделать обязательными, поскольку человеческий статус эмбриона не находится в зависимости от воли родителей, врачей или кого-то еще. Разумеется, для этого нужно пересматривать законодательство на более глубоком уровне, чем просто разрешить или не разрешить прощаться. Тема очень актуальна и непременно заслуживает быть продолженной.

Наркоз
Эфирный наркоз был впервые применен для обезболивания родов в 1847 г эдинбургским профессором Симпсоном. Спустя полгода он усовершенствовал свой метод обезболивания, использовав для вдыхания вместо эфира хлороформ. Интересно, что это знаменательное событие произошло именно в шотландском Эдинбурге — городе, в котором за 250 лет до этого была осуждена церковью и сожжена на костре леди Евфания Мак-Элайнт за попытку устранить боль при родах.
В 1853 г. сама английская королева Виктория рожала под хлороформным наркозом. С тех пор роды под наркозом стали пользоваться большой популярностью.
Однако в течение последующего десятилетия выяснилось, что хлороформный наркоз довольно часто вызывает удушье у детей. Длительный наркоз для устранения боли был использован и при родах будущего президента США Ф. Д. Рузвельта и, как пишет в своих мемуарах Сара Делано Рузвельт, при этом чуть не произошла трагедия: новорожденного с большим трудом удалось вернуть к жизни. После многих подобных неблагоприятных случаев длительный наркоз для обезболивания родов применять перестали.
Роды в 1990-х
90-е — время, когда врачи ищут баланс между естественными родами и медицинским родовспоможением. Крепнет идея, что чем лучше чувствует себя мать, тем лучше будет младенцу.
В середине 90-х около 21% детей появились при помощи кесарева сечения, и число это неуклонно растет.
Журналист The Times пишет: «Рост числа кесарева сечения в середине 90-х объяснялся ростом числа беременных женщин, которым назначали эту процедуру до 39-й недели беременности, даже если она не была медицински обоснована».
Другой популярный тренд 90-х — домашние роды. Хотя количество подобной практики в США в те дни насчитывало всего менее 1% от всех родов, это число тоже начало расти.
Появляется амниоцентез — анализ околоплодных вод, в ходе которого делается прокол в зародышевой оболочке и берётся образец амниотической жидкости. Она содержит в себе клетки плода, которые подходят для проведения анализов на наличие или отсутствие генетических заболеваний.
Появляется практика доул — помощниц при родах, которые оказывают практическую, информационную и психологическую помощь роженице.
Сон в ночное время
Детская смертность при родах и ее причины
3 группы причин, приводящих к гибели ребенка во время родов:
- Мать больна или находится в смертельно опасном для плода состоянии. Это отслойка плаценты, гестоз, слабая родовая деятельность и др.
- Аномалии развития плода или состояния, влекущие его гибель (период с 22 недели беременности до 7 дней от рождения), составляют 35% от числа всех летальных исходов. Это пороки сердца, патологии органов дыхания, гипоксия, инфекции. Роды под руководством неопытных акушеров нередко приводят к смерти плода.
- Низкое предлежание плаценты, которая закрывает шейку матки, или неправильное положение плода – осложнения, требующие оперативного вмешательства. Если не прибегнуть к кесареву сечению, ребенок погибает.
Что дальше?
После провала целей развития тысячелетия сокращение материнской смертности стало целью устойчивого развития. Под этим подписались государства-члены ООН в 2015 году. Новые глобальные цели обязывают страны сократить материнскую смертности до уровня менее 70 смертей на 100 тысяч рождений. Амбициозно, но есть надежда, что установление высокой планки, по крайней мере, поспособствует существенному прогрессу.
Оньяго говорит, что для поддержки наиболее бедных и уязвимых женщин потребуется стратегическое распределение ресурсов. Другая цель для устойчивого развития — это всеобщий доступ к службам планирования семьи. Есть еще отдельная цель — равенство полов, в частности прекращение браков с детьми и всеобщий доступ к репродуктивному здравоохранению.
Перевод Е. Андреевой
Заболевания «за рамками» беременности

Это «обычные» и всем известные болезни, но от этого они не становятся менее опасными и могут являться причиной смерти роженицы. Это болезни, не связанные с репродуктивной функцией женщины, их называют экстрагенитальными. К таким причинам относят заболевания сердечно-сосудистой системы (пороки сердца, гипертоническая болезнь и гипотония, тромбозы и тромбоэмболия), заболевания органов дыхательной системы (астма, пневмония), туберкулез, заболевания почек, острый аппендицит, острый панкреатит, сахарный диабет, эпилепсию. Заболевания крови также могут угрожать здоровью роженицы.
По статистике, экстрагенитальные заболевания женщины в острой форме приводят к смерти во время родов в 15% случаев летальных исходов.
Одинокая битва Земмельвейса

Вообще-то никто не ожидал от молодого повесы того, что он сделал: внезапно передумал учиться юриспруденции и начал изучать медицину в Венском и Пештском университетах. После окончания обучения Игнац получил место ассистента в венской клинике Клейна, где работало два акушерских отделения.
Молодой врач не мог не обратить внимания на тот факт, что в одном отделении роженицы умирали гораздо чаще, чем в другом. В более благополучном работали и обучались женщины акушерки, не посещавшие морга и не проводившие вскрытия трупов. В другом же проходили обучение студенты-юноши, проводившие много времени в прозекторской. Порой они отправлялись осматривать рожениц сразу после работы с телами ранее умерших от горячки женщин, не вымыв рук и не сменив одежды.
Сегодня нам ясно, что таким образом и происходило распространение инфекции, а тогда ни о бактериях, но об антисептике никто и задуматься не мог. Высокую смертность в больницах объясняли чем угодно, от зловредных миазмов до космически-теллурических влияний (только не спрашивайте, что это означает, этого никто не знал даже тогда).
От врача и студента-медика в то время постоянно пахло мертвечиной, и это считалось правильным и даже похвальным, ибо свидетельствовало об усердии в изучении человеческого тела.
Молодому Земмельвейсу первому пришло в голову сложить 2+2 и прийти к ошеломляющей и убийственной догадке: причиной осложнений у женщин были сами врачи. Это они приносили на руках смерть, передавая ее от умерших к еще живым.
До открытия микробов оставалось еще много времени, но Земмельвейсу достаточно было сделать вывод о том, что студенты и врачи приносили на собственных руках из морга некую смертельную субстанцию. Чтобы избавиться от этой субстанции, Игнац стал тщательно мыть руки раствором хлорной извести и заставил делать это всех, кто имел дело с трупами и посещал родильное отделение.
И смертность начала снижаться, причем очень заметно.
Думаете, это стало прорывом в медицине? Земмельвейс тоже надеялся, что так и будет — еще бы, ведь он нашел способ спасать жизни женщин-матерей, сотни и тысячи жизней!
Однако никто не спешил признавать его открытие чем-то стоящим. Над врачом, исступленно моющим руки в хлорке, посмеивались, его рвение вызывало раздражение, а то и гнев. Более того: Клейн, начальник Игнаца, запретил тому публиковать отчеты о кардинальном снижении смертности после введения требований мыть руки хлоркой. Клейн счел распространение этой информации чем-то вроде доноса — ведь признание правоты Земмельвейса означало признание того, что сами врачи были причиной гибели своих пациенток, а кому же нужен такой удар по репутации. И при первой же возможности от Игнаца избавились, отказав ему в продлении контракта.
Пришлось ему возвращаться на родину и работать практически бесплатно в местной клинике для малоимущих. Но даже там, не имея средств и больших возможностей, Земмельвейс сумел снизить смертность среди рожениц.
Он пытался продвигать свои открытия разными способами — личными письмами коллегам, статьями, публикацией книги. Но везде и всюду врач натыкался на неприятие и насмешки. Никто не хотел признавать его правоту и свою вину за тысячи смертей несчастных женщин. Некоторые врачи даже подтасовывали факты, доказывая, что мытье рук перед осмотром рожениц никак не влияет на опасность развития смертельных осложнений.
Игнац не сдавался, он продолжал вести свою отчаянную и одинокую битву с косностью и самодовольством. Но от постоянного напряжения, от осознания собственного бессилия и невозможности спасти продолжающих умирать женщин психика Земмельвейса повредилась.
Его поместили в клинику для душевнобольных, где он вскоре умер. По горькой иронии судьбы — от заражения крови. Во время последней проведенной гинекологической операции врач порезался скальпелем, и в ранку проникла та самая инфекция, с которой он боролся всю свою жизнь. Смерть наступила 13 августа 1865 года. Земмельвейсу было на тот момент всего 47 лет.
«17 часов жену мучили»
На последнем месяце беременности у Анны начались проблемы со здоровьем: отеки, одышка, боли в верхней части живота, повышенное давление, угнетенное состояние. Супруги волновались и просили госпитализировать женщину, но врачи предлагали не обращать на это внимания.
3 мая, когда женщина была на 39 неделе беременности, супруги приехали в роддом на плановую кардиотокографию (КТГ).
— Во время процедуры у нее пошла носом кровь, и нам практически пришлось заставить врачей ее госпитализировать. Ее положили в роддом и, что называется, «пустили в роды», — рассказал TUT.BY Андрей.
По словам Андрея, у его жены диагностировали тяжелую преэклампсию и начали стимуляцию матки.
— У нас был заключен контракт именно на естественные роды. Но так как случилось такое осложнение, роддом был обязан сделать кесарево сечение. (…) Встал вопрос: либо делать кесарево сечение, которое в России делается бесплатно по медицинскому полису, и мне возвращать деньги (за естественные роды. — Прим. TUT.BY), либо пускать ее в роды. Есть шанс, что она выживет, и тогда деньги мне возвращать не придется. (…) Роддом выбрал деньги. Кесарево сечение так и не было сделано, и моя супруга погибла, а ребенку причинили страшные травмы.
 Андрей и Анна на фоне Мирского замка. Фото предоставлено родственниками
Андрей и Анна на фоне Мирского замка. Фото предоставлено родственниками
Андрей присутствовал на родах.
— 17 часов жену мучили. Вместо того чтобы сразу сделать кесарево, они 17 часов ее стимулировали, — вспоминает мужчина.
По словам вдовца, 4 мая, около 4.00, состояние Анны ухудшилось, а в 5.16 развился HELLP-синдром, опасная патология, тяжелая форма которой часто приводит к материнской смертности. В 6.20 Анна потеряла сознание — ребенка врачам пришлось доставать с помощью вакуум-экстракции.
Маму и дочь после родов развезли по реанимациям. Анне удалили матку, постепенно у нее отказывали внутренние органы: печень, почки, легкие. Неделю врачи боролись за ее жизнь, но спасти не смогли: 11 мая женщина умерла в реанимации. По заключению экспертов, смерть наступила в результате полиорганной недостаточности и прогрессирования анемии.
Дочь Анны Анастасия поступила в реанимацию с диагнозом «тяжелая асфиксия при рождении».
— Ребенок жив. Месяц она провела в реанимации. Реаниматологи сделали просто что-то невероятное — и все хорошо, — рассказал Андрей.
Маленькую Настю выписали с диагнозами: асфиксия в родах тяжелой степени, гипоксически-травматическое поражение центральной нервной системы, судорожный синдром.
Через несколько дней после похорон Анны у ее бабушки в Барановичах от волнения случился инсульт.
— Пять месяцев она была в вегетативном состоянии и 2 октября умерла, — рассказал Андрей.
Клятва на могиле дочки
После трагедии Татьяна не могла прийти в себя, постоянно плакала, виня себя за то, что не настояла на кесаревом, прокручивала в голове кошмары, как мучилась ее дочка. В этот момент измотанная горем семьи толкнулась с новыми пытками. После того, как экспертиза показала, что ребенок родился мертвым, больница стала требовать у ЗАГСа аннулирование свидетельств о рождении и смерти Альбины Трушиной, мол, это был не ребенок, а мертвый плод. А это означало и возвращение материнского капитала.
Можно представить, каково было матери, не оправившейся от горя, приходить на разборки по этим исковым заявлениям больницы. В один из дней, придя на могилку к дочке, Татьяна пообещала Але, что распутает темный клубок и накажет виновных.
Динамика показателей детской смертности
Публикуемые показатели Д. с. и ранней Д. с. во многих развивающихся странах в действительности несколько выше ввиду неполноты и неточности официальных статистических сведений.
В СССР отмечается самый высокий темп снижения коэффициента Д. с., значительно опережающий соответствующие темпы его снижения в развитых капиталистических странах. За годы Советской власти Д. с. в СССР снизилась более чем в 9 раз и составила в 1974 г. 27,8 промилле. По отдельным республикам и областям уровень ее заметно колеблется. Напр., при коэффициенте детской смертности в целом по РСФСР в 1970 г., равном 23 промилле в Белгородской обл. он составил 15,8 промилле, в Рязанской — 16,7 промилле, в Краснодарском крае — 16,8 промилле, в Тюменской и некоторых других областях этот показатель выше, чем в целом по республике.
Детская смертность в различные периоды первого года жизни. Наряду со смертностью новорожденных принято выделять раннюю неонатальную смертность (число детей, умерших на 1-й нед. жизни) и позднюю неонатальную смертность (число детей, умерших на 2—4-й нед. жизни). Среди причин ранней смертности новорожденных преобладают врожденные пороки развития, родовые травмы, постнатальные асфиксии, ателектаз, пневмонии новорожденных, борьба с к-рыми представляет большие трудности. Поэтому темпы снижения ранней смертности новорожденных существенно отличаются от таковых при общей Д. с. Так, по данным ВОЗ, в восьми развитых странах мира с 1950 г. по 1970 г. смертность на 4—51-й нед. снизилась на 61%, на 1—3-й нед. на 56%, в то время как в течение первых семи дней всего на 32% .
В демографической и сан. статистике, а также в акушерской и педиатрической практике широко применяется понятие «перинатальная смертность» (от 28-й нед. внутриутробного развития до конца 1-й нед. жизни). Методика расчета показателя перинатальной смертности следующая (6):
/ (6)
В 60—70-е гг. 20 в. показатель перинатальной смертности (см.) колеблется от 15 до 30 промилле, а в некоторых странах — до 45—60 промилле (Португалия, Венесуэла, Индия, Уганда и др.). На величину показателя перинатальной смертности влияет система учета и используемые определения признаков жизни. В нашей стране признаком живорожденности является дыхание.
Несмотря на трудности борьбы с перинатальной смертностью, отмечается снижение ее уровня.
При изучении перинатальной смертности принято разделять ее на три периода; антенатальную смертность (смерть плода по истечении 28 нед. беременности и до начала родов), интранатальную смертность (смерть плода в течение родового акта) и постнатальную смертность (смерть плода в первые 7 дней после рождения). По данным ВОЗ, показатель антенатальной смертности составляет 5—7 промилле, интранатальной — 7,5—8,6 промилле и постнатальной — 2,5—3,2 промилле.
Заключение экспертов
Распутывать этот самый клубок пришлось три года.
Новость по теме
В Алтайском крае врача-педиатра осудили за смерть ребенка
«Сначала это дело было уголовным, потом, когда появился термин «мертвый плод», все перешло в гражданскую плоскость, — говорит Татьяна. — Мне пришлось заказывать независимую медицинскую экспертизу, потому что проверка местного Минздрава никаких нарушений Курьинских медиков не обнаружила».
По словам женщины, она и сама внимательно изучала медицинскую литературу на тему родоразрешения, и уже видела ошибки гинеколога.
В заключении экспертизы называются такие огрехи: не было полноценного КТГ мониторинга во время родов, алгоритм действий медиков во время освобождения плечиков был неверный.