Ангина — симптомы и лечение
Содержание:
- Причины детской ангины
- Особенности стационарного лечения
- Причины стоматита у детей
- Симптомы Острого герпетического (афтозного) стоматита:
- Герпетическая ангина: откуда берется и как лечить
- Обзор
- Симптоматика герпангины
- Online-консультации врачей
- Воспаление лимфоузлов на шее: причины
- Осложнения после ангины: откуда ждать удар?
- Основные рекомендации по организации режима больного
- Афты новорожденных
Причины детской ангины
Основная причина ангины – вирус Коксаки типа А и В. Факторы, которые увеличивают риск заражения герпесом:
- тепло – вирус активируется летом или в конце весны;
- слабый иммунитет;
- переохлаждение;
- склонность к аллергии;
- стрессовые ситуации.
Возрастная группа детей, у кого чаще диагностируют герпесную ангину – 3-10 лет. До 3 лет дети редко болеют этой формой ангины: у них сохраняются материнские антитела, которые успешно противостоят инфицированию.
Еще одна причина заболевания – посещение ребенком дошкольных учреждений или школы. Чем старше ребенок, заразившийся недугом, тем тяжелее у него будет протекать ангина.
Особенности стационарного лечения
Обязательной госпитализации в инфекционный стационар подлежат случаи с возникновением таких тяжелых осложнений, как миокардиты или менингиты, а также в случаях заболеваемости маленьких детей в возрасте до 1 года. Лечение в стационаре проходит по тем же принципам, что и в домашних условиях, однако оно обеспечивается профессиональным медицинским уходом, который помогает избежать осложнений.
Поскольку возбудителями герпетической ангины являются вирусы, применение антибактериальной терапии (антибиотиков) в данном случае совершенно нецелесообразно. Лекарственная терапия, равно как и при домашнем лечении, симптоматическая, направленная на прекращение воспаления, купирование интоксикационного синдрома и облегчение состояния пациента. В больницах используются противовоспалительные нестероидные медикаментозные средства. Также рекомендуются местные процедуры в виде полоскания с хлоргексидином, мирамистином, перекисью водорода.
Иногда специалисты в стационаре видят смысл в назначении иммунностимулирующих средств, таких как Циклоферон, и антигистаминных, подобных Супрастину. В качестве основных жаропонижающих средств применяются препараты на основе Парацетамола и Ибупрофена, используются и анестетики для снятия болевого синдрома, тот же спрей Тантум-Верде, например.
Основным отличием лечения в стационаре при герпангине является то, что пациент постоянно находится под медицинским контролем и в случае малейших изменений в его самочувствии, проявлений признаков осложнений либо ухудшения состояния он всегда может оперативно получить квалифицированную помощь, что не позволит развиваться осложнениями.
Причины стоматита у детей
Специалисты выделяют следующие причины появления стоматита у грудничков:
- Нарушение правил гигиены. Возбудители заболевания, попавшие в детскую ротовую полость из-за грязных игрушек или невымытых рук, практически беспрепятственно проникают в слизистую оболочку и вызывают ее неблагоприятные перемены. Стоматит у детей до года нередко развивается в то время, когда малыш уже умеет ползать и способен дотянуться до множества предметов, которые ему хочется попробовать на вкус
- Неправильная гигиена ротовой полости. Это касается как недостаточной гигиены, способствующей развитию патогенной микрофлоры, так и чрезмерной гигиены, сопровождающейся нанесением травм слизистой оболочке полости рта
- Возраст ребенка. Во многих случаях стоматит возникает у детей 0,5-3 лет. Широкая распространенность стоматита у детей данного возраста связана с физиологической слабостью иммунной системы, так как у детей старше 6 месяцев исчезают приобретенные от мамы антитела, а выработка собственных еще не успевает полностью активизироваться
- Наличие других заболеваний. Инфекционные и соматические недуги приводят к снижению местного иммунитета, что облегчит процесс развития стоматита у грудничков
- Начало посещения детского сада. Для детей от 2 лет и старше поступление в детский садик является провоцирующим фактором появления стоматита. Это связано с тем, что малыш, ранее контактировавший лишь с близкими родственниками, попадает в большую группу других детей, каждый из которых является носителем чужеродной для него микрофлоры
Симптомы Острого герпетического (афтозного) стоматита:
Инкубационный период длится в среднем 4 дня. Заболевание начинается остро, как правило, с повышения температуры (37 — 41 °С) и общего недомогания. Через 1 — 2 дня возникает боль в полости рта, усиливающаяся при еде и разговоре.
Слизистая оболочка краснеет и отекает, затем на ней высыпают мелкие пузырьки, единичные или группами, количество их варьирует от 2 — 3 до нескольких десятков. Стадия везикулы обычно не фиксируется больным и врачом, так как она быстро переходит в эрозию. Поверхностная эрозия имеет округлую, овальную или щелевидную форму, ровные края, гладкое дно, покрытое серовато-белым фибринозным налетом. Эрозии могут переходить в поверхностные язвы, а при присоединении вторичной инфекции — в более глубокие некротические язвы. Локализуются эрозии преимущественно на небе, языке, губах.
Регионарные лимфадениты предшествуют появлению афт-эрозий, сопутствуют заболеванию и сохраняются еще 5 — 10 дней после эпителизации эрозий. Нередко поражаются красная кайма губ и окружающие участки кожи, иногда кожа кистей рук. В процесс могут вовлекаться и другие слизистые оболочки, в первую очередь желудочно-кишечного тракта.
Заболевание имеет благоприятный прогноз, клиническое выздоровление наступает через 1 — 3 нед., афты заживают без рубцов, края десен сохраняют свою форму. По тяжести течения различают легкую, среднетяжелую и тяжелую формы. Тяжесть заболевания оценивается, главным образом, по степени выраженности токсикоза и площади поражения слизистой оболочки рта.
Герпетическая ангина: откуда берется и как лечить
«Герпетическая ангина» – на самом деле не совсем точное определение заболевания. Во-первых, потому что это вовсе не ангина, а во-вторых, оно не имеет отношения к вирусам герпеса. Правильное медицинское название – энтеровирусный везикулярный фарингит (или стоматит), а ещё его называют болезнью Загорского. В народе можно услышать такие названия, как герпангина или герпетическая ангина1.
Определение «герпетическая» возникло потому, что высыпания на слизистой глотки сильно напоминают герпетическую сыпь
Лечение этого заболевания будет сильно отличаться от лечения обычной стрептококковой ангины и герпеса, поэтому очень важно своевременно и правильно поставить диагноз2.
Обзор
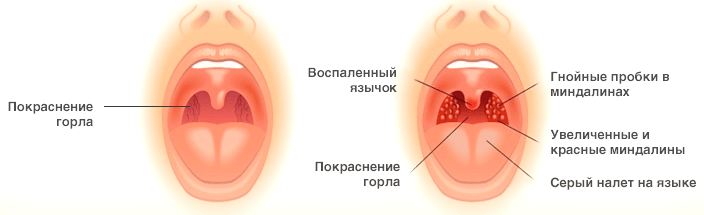
Флегмонозная ангина (острый паратонзиллит) — это гнойное воспаление мягких тканей около небных миндалин (гланд). Паратонзиллярный абсцесс — это ограниченное скопление гноя (гнойник), расположенное за миндалиной,- возможный исход флегмонозной ангины.
Миндалины представляют собой две небольшие железы, расположенные в задней части горла, за языком. Флегмонозная ангина обычно развивается после острого или обострения хронического тонзиллита, когда инфекция распространяется от пораженной миндалины на соседние ткани. Это, как правило, сопровождается резким ухудшением состояния. Флегмонозной ангиной чаще болеют подростки и молодые люди.
Симптомы флегмонозной ангины:
- усиление боли в горле, обычно с одной стороны;
- повышение температуры до 38ºС и выше;
- затруднение при открывании рта;
- боль при глотании;
- затруднение глотания, которое может приводить к слюнотечению;
- изменение голоса и затруднение речи;
- неприятный запах изо рта;
- боль в ухе с пораженной стороны;
- головная боль и общее плохое самочувствие;
- увеличение лимфатических узлов под нижней челюстью и на шее на стороне поражения;
- отечность лица и шеи;
- затруднение дыхания.
Самочувствие обычно улучшается после формирования абсцесса. То есть, когда между миндалиной и стенкой глотки образуется скопление гноя, которое отграничено от соседних тканей капсулой и валом из клеток иммунной защиты. Во рту становится хорошо видно резко увеличенную миндалину, её смещение к центру зева. Без лечения абсцесс может самостоятельно вскрыться в полость рта, что сопровождается отхождением большого количества гноя, резким улучшением состояния и, как правило, выздоровлением. Однако гной может расплавить ткани вглубь лотки, что приводит к развитию редких, но тяжелых осложнений: флегмоне шеи или сепсису.
Симптоматика герпангины
До появления первых симптомов энтеровирусной инфекции проходит около 3-5 дней с момента инфицирования. Вирус попадает в организм через верхние дыхательные пути, а затем проникает в желудочно-кишечный тракт и его лимфоидный аппарат. В лимфоидной ткани ротоглотки, брыжейки, а также их поверхностном эпителии происходит размножение возбудителя, а затем — выход его в кровеносное русло к третьему дню от момента заражения.
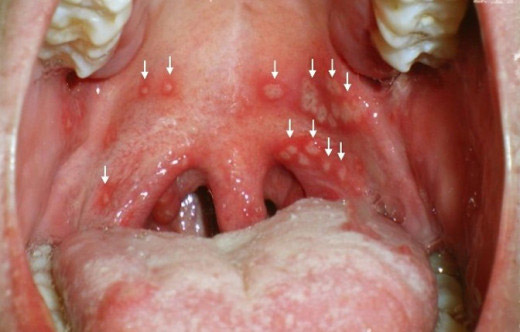
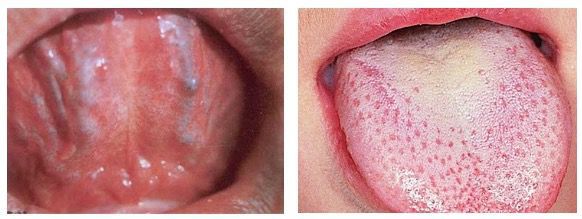
фото: проявления герпангины на слизистых
После попадания вируса в кровь начинается его распространение по всему организму с поражением одного или сразу нескольких органов. Особенно чувствительны к энтеровирусам мышцы и центральная нервная система. Распространение вируса сопровождается лихорадкой и интоксикацией.
Важно, что один и тот же вирус способен вызвать абсолютно разную симптоматику — от полного ее отсутствия до герпангины, миалгии и даже вирусного менингита. Считается, что клиника зависит от состояния иммунитета, возраста, сопутствующего фона у заболевшего, а также от числа вирусных частиц, которые были разнесены кровью по организму
После перенесенной герпангины остается стойкий иммунитет к конкретному типу энтеровируса, однако это не страхует от возможности заражения другими типами, которые могут вызвать как ту же герпангину у взрослых или детей, так и другие проявления инфекции. Герпангину могут еще именовать афтозным или везикулярным фарингитом, указывая на появление мелких язвочек и пузырьков на слизистой оболочке глотки.

Симптомами герпангины считаются:
- Подъем температуры тела до 38-39 градусов и выше;
- Боль в горле, трудности при глотании;
- Тошнота, болезненность в животе, рвота;
- Наличие своеобразных высыпаний в виде пузырьков с прозрачным содержимым, которые расположены на мягком небе и слизистой глотки, склонны эрозироваться и изъязвляться.
Инкубационный период инфекции чаще всего составляет от 2-3 дней до полутора недель, но может растянуться до 35 дней. Начало герпангины острое: сильная лихорадка до 39 и выше градусов, состояние быстро и заметно ухудшается, заболевший становится вялым, нарастает слабость, пропадает аппетит, нарушается сон. Лихорадка держится до 5 дней.
На фоне интоксикации и лихорадки появляется головная боль, беспокоит дискомфорт и болезненность при глотании, боль в животе из-за спазмов мышц кишечника, боль при движении глазами, нередко — запор, рвота, тошнота. Внешне пациент вялый, кожа верхней части тела, лица и шеи становится красной, сосуды глаз расширены и полнокровны. Нередко герпангина протекает с пузырьковидными высыпаниями на коже рук и ног, ягодиц.
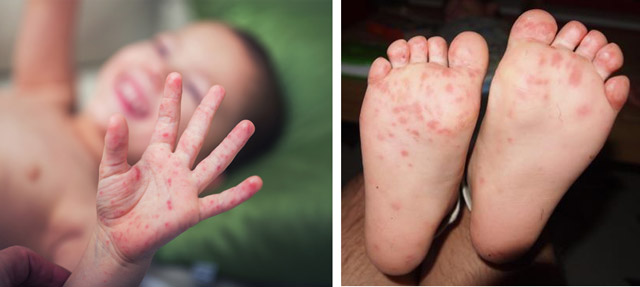
фото: высыпания при герпангине
У детей первого года жизни энтеровирусная инфекция может сопровождаться судорогами, пациенты постарше жалуются на мышечные боли. На слизистой оболочке задней поверхности глотки, небных дужках, язычке, небе появляются очаги гиперемии диаметром 1-2 мм, заметен отек слизистой. Красные бугорки быстро превращаются в маленькие пузырьки, содержащие прозрачную жидкость. Диаметр пузырьков достигает 5-6 мм, количество обычно не более 15.
Спустя пару дней пузырьки в горле лопаются, образуя эрозии слизистой, дно пузырьков изъязвляется и покрывается серовато-белыми корочками. Мелкие эрозии могут сливаться, образуя обширные и болезненные участки повреждения слизистой оболочки. Иногда в ходе болезни образуются новые пузырьки, что проявляется ухудшением самочувствия и новым пиком температурной реакции.
Корочки, покрывающие лопнувшие пузырьки, напоминают своим видом и цветом очажки нагноения, однако, в отличие от гноя, их невозможно отделить. По периферии они окружены зоной гиперемии. В этот период слизистая оболочка глотки очень болезненна, пациентов беспокоит зуд и избыточное отделение слюны.
Больной ребенок беспокоен, капризничает, ему очень больно глотать, возникают сложности с кормлением. Любая, даже теплая пища, доставляет больному сильный дискомфорт, травмируя слизистую оболочку. Помимо боли в горле, беспокоят шейные лимфоузлы, которые увеличиваются в размерах, становятся более плотными, но не болят.
Серьезными осложнениями герпангины считаются:
- Серозный вирусный менингит, менингоэнцефалит;
- Диффузный миокардит;
- Сепсис;
- Иммунодефициты;
- Нарушения слуха.
В первом случае состояние будет ухудшаться, усилится головная боль, тошнота, появится общемозговая симптоматика. Во втором начнет поражаться миокард, что может проявиться нарушением ритма сердца, болями, признаками сердечной недостаточности. Чаще осложнения случаются у детей первых лет жизни и дошколят.
Online-консультации врачей
| Консультация андролога-уролога |
| Консультация педиатра-аллерголога |
| Консультация нарколога |
| Консультация аллерголога |
| Консультация анестезиолога |
| Консультация специалиста банка пуповинной крови |
| Консультация нефролога |
| Консультация онколога |
| Консультация нейрохирурга |
| Консультация пульмонолога |
| Консультация психолога |
| Консультация специалиста по лечению за рубежом |
| Консультация неонатолога |
| Консультация невролога |
| Консультация офтальмолога (окулиста) |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Воспаление лимфоузлов на шее: причины
Как мы уже сказали выше – в разном возрасте превалируют разные причины лимфаденитов. У детей до 5 лет основную роль играют острые респираторные вирусные инфекции (грипп, пневмонии, ангины, отиты, риниты), а также очаги хронической инфекции в области миндалин, внутреннего и среднего уха. Реже развитие лимфаденита в этом возрасте связано с гнойничковыми поражениями кожи лица и головы, а также с воспалением слизистой оболочки полости рта при стоматите или в результате травматического ее повреждения. Развитие лимфаденита также может спровоцировать БЦЖ-вакцина от туберкулеза.
Диагностику и лечение всех вышеперечисленных неодонтогенных лимфаденитов (т.е. не связанных с зубами) – чаще осуществляют педиатры и инфекционисты. А вот что касается возраста от 6 до 12 лет – тут до 70% случаев воспаления лимфоузлов у ребенка связанно уже именно с очагами гнойного воспаления в области корней зубов. Лимфаденит, причиной которого является воспаление зубов – называют термином «одонтогенный». И поэтому первым врачом, к которому вы должны обратиться для того, чтобы найти источник инфекции – должен быть хирург-стоматолог.
Причины одонтогенного лимфаденита у детей и взрослых –
- острый гнойный периодонтит (или обострение хронического периодонтита),
- нагноение кисты у верхушки корня зуба,
- затрудненное прорезывание зубов (в том числе нижнего зуба мудрости),
- альвеолит (воспаление лунки удаленного зуба),
- гнойный периостит (флюс),
- остеомиелит челюстей,
- околочелюстные абсцессы и флегмоны,
- одонтогенный гайморит,
- стоматит слизистой оболочки полости рта.
Отличия одонтогенного и неодонтогенного лимфаденита –
Что касается одонтогенного лимфаденита, то чаще всего предъявляются жалобы на одностороннее воспаление лимфоузлов на шее, что соответствует поднижнечелюстной группе лимфоузлов (подчелюстной лимфаденит). Если начать расспрашивать пациента, то очень часто можно обнаружить, что воспалению лимфоузла предшествовала боль в одном из зубов, или на десне мог перед этим образоваться флюс, или один из зубов совсем недавно лечили у стоматолога. Т.е. обычно всегда прослеживается точная связь между воспалением лимфоузла и причинным зубом (с одной и той же стороны), либо с заболеванием слизистой оболочки полости рта.
При остром неодонтогенном лимфадените пациенты предъявляют жалобы на появление не одного, а обычно сразу нескольких «шариков» в подчелюстной области или верхних отделах шеи. Причем пациенты четко связывают это с перенесенной недавно ангиной, отитом или ОРВИ. Особенностью неодонтогенного лимфаденита является то, что воспаление лимфоузлов идет сразу в нескольких анатомических областях, часто симметричных (кстати, это является одним из отличительных признаков неодонтогенного лимфаденита). Кроме того, неодонтогенный лимфаденит всегда сопровождается общим воспалительным процессом в организме, связанным с основным заболеванием, например, отитом или ангиной.
Какие лимфоузлы чаще воспаляются –
Причем, приблизительно всегда можно определить источник воспаления лимфоузла, если знать пути оттока лимфы от различных областей лица – в лимфатические узлы определенной локализации. Чаще всего у детей и взрослых происходит воспаление подчелюстных лимфатических узлов, расположенных вдоль нижнего края нижней челюсти. В подчелюстные узлы оттекает лимфа от костной ткани, надкостницы и зубов нижней челюсти (от клыка до третьего моляра), а также от миндалин, кожи наружного носа и передних отделов слизистой оболочки полости носа.
Кроме того, в подчелюстные лимфоузлы частично попадает лимфа и от костной ткани, надкостницы и зубов верхней челюсти (от четвертого премоляра до третьего моляра). Важный момент – немного глубже подчелюстных лимфоузлов располагаются заглоточные лимфатические узлы, к которым оттекает лимфа от среднего уха, от задних отделов полости носа, и также частично от миндалин, и от твердого и мягкого нёба.
Еще одна важная группа – подбородочные лимфоузлы, в которые оттекает лимфа от кожи верхней и нижней губ, от корней нижних резцов и клыков, от кости и надкостницы подбородочного отдела нижней челюсти. Соответственно, воспаление этой группы лимфоузлом может быть вызвано, например, очагом гнойного воспаления у одного из нижних передних зубов. А вот к околоушным лимфатическим узлам оттекает лимфа от кожи лба, ушных раковин, наружных слуховых проходов, щек и верхней губы. Соответственно, воспаление околоушных лимфоузлов может быть спровоцировано воспалительным процессом в этих тканях.
Осложнения после ангины: откуда ждать удар?
Прежде всего под удар попадают ближайшие к очагу воспаления ЛОР-органы, особенно уязвимые после перенесенной ангины. Поэтому период выздоровления, проходящий под наблюдением специалиста, исключит развитие ряда опасных заболеваний:
- лимфаденит (воспаление лимфоузлов) может сопровождать любую форму ангины. При нагноении лимфоузлов требуется незамедлительное хирургическое вмешательство;
- хронический тонзиллит возникает после тяжелого течения или частых повторений ангины. Разрастание тканей миндалин лечится медикаментозно, хотя в некоторых случаях требуется операция;
- отек гортани является следствием чрезмерной отечности миндалин и может распространиться дальше, на голосовые связки. Быстро развивающееся удушье представляет серьезную угрозу для жизни пациента;
- медиастинит может возникнуть в результате нагноения задней стенки глотки. Воспалительный процесс захватывает глубокие шейные отделы, вплоть до средостения.
Поэтому так важно доверить лечение ангины квалифицированному врачу, который определит форму заболевания и назначит антибиотики, обязательные при лечении ангины. Курс терапии должен проходить под наблюдением специалиста, способного быстро и правильно среагировать на любые изменения в организме и предотвратить развитие необратимых последствий
Курс терапии должен проходить под наблюдением специалиста, способного быстро и правильно среагировать на любые изменения в организме и предотвратить развитие необратимых последствий.
При беременности ангина представляет особую опасность. Интоксикация организма матери может навредить ребенку, а на ранних сроках (до 12 недель) часто возникает угроза выкидыша.
Основные рекомендации по организации режима больного
При возникновении герпетической ангины у пациентов очень сильно выражена боль в горле, благодаря чему питаться полноценно и как обычно они чаще всего не могут. Врачи не рекомендуют обильно кормить заболевших детей насильно, поскольку такое питание может приводить лишь к расстройствам желудочно-кишечного тракта и усилению болезненности в горле. Еду необходимо давать только по требованию заболевшего, предлагая ему лишь пищу кашицеобразной консистенции, жидкую пищу, поскольку твердые кусочки глотать может не получиться, и они будут еще сильнее раздражать воспаленную слизистую. Температура еды и напитков должна быть приблизительно равной комнатной, поскольку горячее, помимо того, что глотать больно, может спровоцировать генерализацию инфекции по всему организму из-за прилива крови к глотке. Слишком холодную пищу может быть также больно проглатывать.
Лечение герпангины в домашних условиях может проходить лишь в том случае, если пациент строго соблюдает постельный режим. Высокая температура приводит как к снижению качества жизни, так и к потере жидкости, чего является недопустимым в лихорадочный период. Поить больного необходимо обильно. Это касается особенно маленьких детей. Поить можно чем угодно, это не обязательно должен быть какой-то определенный напиток или вода, следует давать пить то, от чего ребенок в любом случае не откажется. Иногда некоторые медики советуют предлагать детям даже подтаявшее мороженое для восполнения водного баланса.
Основные рекомендации при домашнем лечении герпетической ангины сводятся к следующему:
- в помещении, где располагается пациент, обязательно должен быть определенный температурный режим и влажность воздуха (прохладно и влажно);
- из-за высокой температуры тела пациент должен быть одет в гигроскопичную одежду, в которой кожа не будет задыхаться и которая поможет впитывать выделяющийся пот при снижении температуры;
- больного нельзя кутать, чтобы не препятствовать процессу теплоотдачи;
- пациента необходимо обильно поить.
Касательно возможности гулять на улице следует помнить, что при любых инфекционных процессах в дыхательных путях прогулки могут быть возможны лишь на третьи сутки после полной нормализации температуры тела. При этом в случаях с ангинами при физических нагрузках часто возникают осложнения на сердце, поэтому начинать прогулки при герпетической ангине можно лишь после того, как доктор осмотрит пациента.
Афты новорожденных
Афты новорожденных (синоним: афты Беднара, ulcera decubitalia palati) — декубитальные язвы, по виду напоминающие афты, возникают в результате механического повреждения слизистой оболочки неба при неосторожном протирании рта новорожденного или вследствие нарушения целости эпителия соской при искусственном вскармливании (эпителий слизистой оболочки рта новорожденного не ороговевает и легко травмируется).
У новорожденных и грудных детей на слизистой оболочке неба в области перехода твердого неба в мягкое более или менее симметрично от средней линии возникают небольшие по размеру изъязвления округлой формы, располагаясь соответственно hamulus pterygoideus (цветн. рис. 1).
Такие же язвочки, но несколько больших размеров, обычно продолговатой формы, в некоторых случаях возникают и по средней линии неба.
Язвы Беднара могут стать входными воротами септической инфекции.
В запущенных случаях отдельные язвочки сливаются и образуют довольно обширную раневую поверхность в виде бабочки с глубоким кратерообразным углублением в центре. Поверхность такой язвы сравнительно часто покрывается фибринозным налетом, и тогда заболевание напоминает дифтерию зева.
Для уточнения диагноза необходимо лабораторное исследование мазка.
Прогноз
При неглубоких повреждениях язвочки исчезают бесследно после исключения травмирующего фактора; глубокие поражения заживают с образованием рубца.
Лечение
Исключение травмирующего фактора. Местно — при глубоком поражении поверхность язвы очищают растворами ферментов (трипсин, химотрипсин, химопсин и др.) и покрывают кератопластическими средствами (масло облепихи, шиповника, масляный раствор витамина А, каротолин и др.).
Профилактика
Крайне осторожное и лишь в случае необходимости очищение полости рта новорожденного от попавших околоплодных вод и отделяемого родовых путей матери; в дальнейшем — разъяснение матери, что протирание полости рта ребенка излишне. При искусственном вскармливании следует следить за тем, чтобы соска была короткой, поверхность ее гладкой.. Библиография: Вирусные болезни человека,под ред
А. Ф. Билибина, с. 302, М., 1967; Лабораторная диагностика вирусных и рик-кетсиозных заболеваний, под ред. Э. Лен-нета и Н. Шмидт, пер. с англ., с. 622, М., 1974; Пашков Б.М. Поражения слизистой оболочки полости рта при кожных и венерических болезнях, М., 1963, библиогр.; Руднев Г. П. Антропозоонозы, с. 206, М., 1970, библиогр.; Рыбаков А. И. Стоматиты, М., 1964, библиогр.; Вehcet H. Über rezidivierende aphthöse durch ein Virus verursachte Geschwüre am Mund, am Auge und an den Genitalien, Derm. Wschr., Bd 105, S. 1152, 1937; Touraine A. L’aphtose, Bull. Soc. frang. Derm. Syph., t. 48, p. 61, 1941; S с h u e r-m a η n H. Krankheiten der Mundschleimhaut und der Lippen, München — B., 1958.
Библиография: Вирусные болезни человека,под ред. А. Ф. Билибина, с. 302, М., 1967; Лабораторная диагностика вирусных и рик-кетсиозных заболеваний, под ред. Э. Лен-нета и Н. Шмидт, пер. с англ., с. 622, М., 1974; Пашков Б.М. Поражения слизистой оболочки полости рта при кожных и венерических болезнях, М., 1963, библиогр.; Руднев Г. П. Антропозоонозы, с. 206, М., 1970, библиогр.; Рыбаков А. И. Стоматиты, М., 1964, библиогр.; Вehcet H. Über rezidivierende aphthöse durch ein Virus verursachte Geschwüre am Mund, am Auge und an den Genitalien, Derm. Wschr., Bd 105, S. 1152, 1937; Touraine A. L’aphtose, Bull. Soc. frang. Derm. Syph., t. 48, p. 61, 1941; S с h u e r-m a η n H. Krankheiten der Mundschleimhaut und der Lippen, München — B., 1958.
A. новорожденных — Гаврилов K. П. Особенности развития и патологии детей периода новорожденности, с. 90, М., 1951; Тур А. Ф. Физиология и патология новорожденных детей, с. 255, Л., 1967; Шаган Б. Ф. Основы учения о новорожденном ребенке, с. 374, Фрунзе, 1966.