Зрелость плаценты
Содержание:
Второе плановое УЗИ: на 20-24 неделе
Обследование во втором триместре – крайне важное мероприятие. К 22 неделе беременности все внутренние системы и органы ребенка практически сформированы и наблюдается его активная двигательная активность, поэтому можно оценить состояние ребенка и детально рассмотреть его со всех сторон
Кроме того, именно тогда будущие родители могут узнать пол ребенка.
Основные цели второго исследования:
- проведение фетометрии – определение биометрических показателей (длина трубчатых костей, окружность головы, живота, бипариетальный и лобно-затылочный размер). По полученным данным вычисляется вес ребенка;
- выявление возможных патологий развития плода;
- оценка размеров, зрелости, структуры и расположения плаценты;
- проведение допплерометрии – исследования маточно-плацентарного кровообращения и кровотока в аорте и среднемозговой артерии плода;
- оценка пуповины – возможно обнаружение обвития вокруг шеи плода, однако на этом сроке это не опасно, поскольку ребенок активно двигается и ситуация может разрешиться сама собой;
- оценка шейки матки. Нормальный размер – не менее 3 см. С приближением родов она укорачивается и сглаживается. Внутренний зев должен быть полностью закрыт. Нарушение этих параметров указывает на истмико-цервикальную недостаточность, требующую наложения швов на шейку матки или введения акушерского пессария.
Третье плановое УЗИ: на 32-34 неделе
УЗИ в третьем триместре также крайне важно, поскольку врач определяет, каким образом будет проходить родоразрешение. Помимо этого, оно преследует следующие цели:
- определение положения и предлежания плода. Положение, в котором будет находиться ребенок, уже не изменится до родов. От него и от предлежания будет зависеть способ родоразрешения. Так, при продольном положении и нормальном головном предлежании – это естественные роды, при поперечном или косом положении и тазовом предлежании – кесарево сечение;
- оценка размеров, веса плода;
- оценка размеров, зрелости и локализации плаценты;
- оценка количества, качества околоплодных вод.

Видео о плацентарном барьере
Из представленного видео вы можете получить подробную информацию относительно того, что такое детское место, и в чем его важность в процессе вынашивания ребенка. Что делать, если его зрелость не соответствует неделе беременности
В период беременности женщина начинает следить за своим здоровьем еще тщательнее, чем обычно. Но не всегда от этого зависит успешность вынашивания. Были ли у вас проблемы во время ожидания малыша? Соответствовала ли степень зрелости плацентарного барьера сроку беременности? Какие методы применяли врачи в случае нарушений? Поделитесь своим опытом с нашими читательницами и дайте практический совет, который может помочь другим беременным.
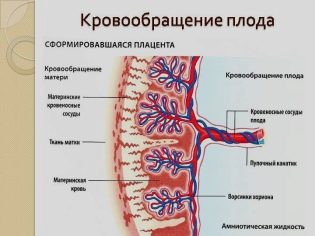
Развитие плаценты
Процесс развития этого органа происходит отнюдь не сразу после зачатия. На четвертой неделе беременности плодное яйцо окружает хорион – это особенная ворсинчатая ткань. Формирование ранней плаценты происходит примерно к девятой неделе. Ее формируют хориальные ворсинки, проникшие в верхний слой матки и соединившиеся с тамошними кровеносными сосудами.
К концу вынашивания плода плацента весит уже примерно полкилограмма, а ее диаметр составляет 15-20 см. Проницаемость мембраны плаценты растет до 32 недели беременности. Ведь с каждой неделей увеличиваются размеры плода, и ему требуется все больше кислорода и полезных веществ.
Соответственно, чтобы обеспечить такое питание, в детском месте увеличивается количество сосудов, а мембрана становится тоньше. После тридцать второй недели развитие плаценты прекращается, и она начинает стареть. Если же это происходит раньше, то диагностируется раннее старение плаценты.
Классификация и стадии развития перенашивания беременности
В зависимости от состояния ребёнка выделяют два типа переношенной беременности:
- Запоздалые роды плодом без признаков перезрелости (пролонгированная беременность). Характерны для женщин с дисфункцией яичников младше 30 лет. Ребёнок рождается крупным, но без признаков переношенности. Шейка матки зрелая. По данным УЗИ и КТГ нет признаков изменения плаценты и нарушений плода. Околоплодные воды прозрачные, нормальной окраски. При гистологии плаценты отсутствуют характерные изменения. Нередко такие роды являются результатом неверно определённого срока беременности.
- Запоздалые роды перезрелым плодом (истинное перенашивание). Характерны для первой беременности у женщин старше 30 лет с инфекциями, передающимися половым путём, хроническими воспалительными заболеваниями гениталий и запоздалыми родами в анамнезе. Шейка матки незрелая или недостаточно зрелая. По данным УЗИ выявляют изменения в плаценте и маловодие, по данным КТГ отмечают признаки гипоксии плода. После рождения плод имеет признаки переношенности: большой или малый вес новорождённого, сморщенная желтоватая или зеленоватая кожа с отсутствием сыровидной смазки на ней, плотные кости черепа, длинные ногти. Гистология плаценты выявляет её структурные изменения .
Чем больше срок истинного перенашивания, тем выше риск осложнений и неблагоприятного исхода данной беременности. Возможны:
- травмы половых органов матери во время родов из-за большого размера плода и плотности костей его черепа;
- травмы ребёнка, гипоксическое поражение его нервной системы и проблемы с дыханием .
Позднее созревание плаценты
Эта патология встречается значительно реже, чем преждевременное созревание плаценты, и мнения врачей относительно ее опасности для плода расходятся. Дело в том, что еще в 60-70-х годах прошлого века среди акушеров бытовало убеждение, что степень зрелости тканей плаценты однозначно показывает степень зрелости тканей плода. Предполагали, что если плацента не достигла третьей степени зрелости, то, очевидно, и легкие ребенка еще не приспособлены к самостоятельному дыханию. Сегодня эта точка зрения считается устаревшей.
Если после 30-й недели беременности УЗИ-специалист не видит в плаценте никаких изменений относительно нулевой степени зрелости, то следует уделить внимание дополнительным обследованиям. Возможно, основное заболевание (обычно – сахарный диабет) требует дополнительного приема медикаментов
Но если позднее созревание плаценты – единственный признак неблагополучия беременности, то не стоит беспокоиться понапрасну. Незрелость плаценты сама по себе не свидетельствует о неготовности малыша к появлению на свет. Как мы уже упоминали, результаты ультразвукового исследования во многом зависят от опыта врача, качества аппаратуры, наконец, от его субъективного восприятия.
Плаценту невозможно «состарить» или «омолодить», но тщательное наблюдение за ее изменениями в ходе беременности и, при необходимости, своевременное медицинское вмешательство обеспечат полноценное кровоснабжение малыша до самого момента родов!
27.02.2019
для беременных, восстановление после родов
Лечение фетоплацентарной недостаточности
К сожалению, методов лечения фетоплацентарной недостаточности не существует, так как те изменения, которые уже произошли в плаценте и сосудах нельзя повернуть вспять.
С целью выявления симптомов декомпенсации ФПН и принятия решения о сроке и методах родоразрешения проводится динамическое наблюдение. Параллельно назначаются средства, улучшающие кровообращение — кроворазжижающие препараты, содержащие аспирин, например «Кардиомагнил» и «Ацекардол».
При угрозе прерывания беременности назначают средства, понижающие тонус матки.
Выбор методов наблюдения и терапии зависит от степени фетоплацентарной недостаточности:
I А степень. Проводят динамическое наблюдение с обязательным контролем с помощью КТГ и УЗДГ раз в 5-7 дней. Рекомендованы прогулки на свежем воздухе, сбалансированное питание, богатое белками и витаминами. Беременной следует спать восемь часов ночью и дополнительно отдыхать два часа днём. Также следует своевременно лечить заболевания неполовой сферы. Например, если причина ФПН в пониженном артериальном давлении, то потребуется гипотензивная терапия и приём препаратов, содержащих аспирин.
При стабильном состоянии досрочное родоразрешение не требуется. При ухудшении показателей состояние ежедневно контролируют с помощью КТГ и УЗИ с допплером, по медицинским показаниям могут быть проведены преждевременные роды. При нормальном состоянии плода возможны роды через естественные родовые пути.
I В степень. Желательна госпитализация в отделение патологии беременности и наблюдение за пациенткой в условиях стационара. Проводят УЗДГ в динамике, КТГ раз в 2-3 дня, для улучшения кровообращения назначаются препараты, содержащие аспирин.
Также рекомендована абдоминальная декомпрессия. Для этого беременная ложится на спину, при этом живот находится в камере для декомпрессии. Атмосферное давление в устройстве понижается до 50-100 мм рт. ст. на 15-30 секунд ежеминутно в течение нескольких минут. Процедура позволяет улучшить приток крови к плаценте.
II степень. КТГ и допплерометрия проводятся 1 раз в 2 дня. При ухудшении показателей потребуется досрочное родоразрешение.
III степень. Является прямым показанием к досрочному родоразрешению . Главной целью всех проводимых манипуляций является сохранение жизни ребёнка.
Популярные вопросы
Первая беременность, была отслойка плаценты на сроке 12 недель. Пролежала неделю в больнице. Оставались только выделения желтого цвета. Вечером после выписки выделения сменились на коричневые, на темную кровь. Это нормально?
При беременности не должно быть кровянистых выделений. Это свидетельствует об угрозе прерывания и требует лечения в специализированном отделении.
Планируем беременность. У меня по последнему узи на 18 день цикла было М-эхо 0,6 см и киста в правом яичнике 3,3*2,4. в левом фолликулы, 16 шт., диаметром от 0,4 до 0,6. 1. могу ли я забеременеть в следующем цикле с кистой и не опасно ли это? 2. Как по дням цикла и в какой дозировке можно принимать витамины для роста фолликула и роста эндометрия (интересует фолиевая кислота, витамин Е, витамин С, группу В, и др.)
Прежде всего надо выяснить характер кисты яичника и причину мультифолликулярности второго яичника. Так же отмечу, что М-эхо для данного дня цикла не соответствует норме. Порекомендую обратиться на приём к акушеру-гинекологу в данном цикле. Провести обследование на ИППП, так как чаще всего именно этот фактор приводит к таким изменениям. Выполнить УЗИ на 5-7 день цикла для контроля состояния кисты яичника. И только потом обсуждать вопрос целесообразности витаминотерапии по фазам менструального цикла.
Плацента при доношенной беременности
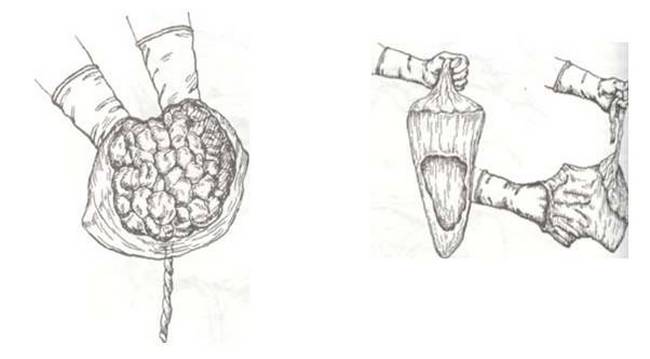
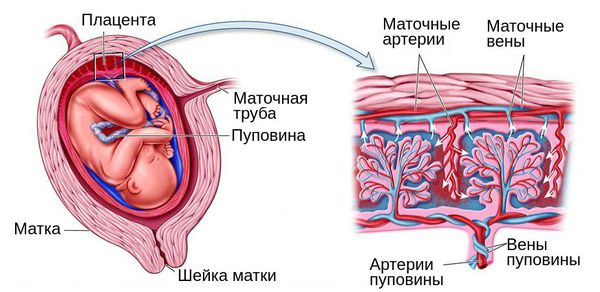
В конце беременности плацента имеет дискообразную форму, диаметром 15-25 см, толщиной около 3 см, массой 500-600 г. Во время третьего периода родов она отрывается от стенки матки и примерно через 30 мин после рождения ребенка выталкивается из полости матки. Если рассмотреть плаценту после рождения, с материнской стороны можно различить 15-20 слегка выступающих участков — котиледонов, укрытых тонким слоем основной отпадноц оболочки. Борозды между котиледонами образованы децидуальными септами. Значительная часть децидуальной оболочки временно остается в матке и выталкивается с последующей маточным кровотечением.
Плодовая поверхность плаценты покрыта хорионической пластинкой. Многочисленные крупные артерии и вены (хорионические сосуды) сходятся к пупочному канатику. Хорион покрыт амнионом. Прикрепление пупочного канатика является преимущественно эксцентричным, может иметь место краевое и оболочечное прикрепления.
Изменения плаценты в конце беременности обусловлены уменьшением обмена между двумя системами кровообращения и включают:
1) увеличение количества фиброзной ткани в ворсинках;
2) утолщение базальных мембран в капиллярах плода;
3) облитерацию малых капилляров ворсинок;
4) откладывание фибриноида на поверхности ворсинок в зоне соединения и на хорионической пластинке. Усиленное образование фибриноида может вызвать инфаркты лакун и котиледонов плаценты (котиледон приобретает белый цвет).
Клинические корреляции
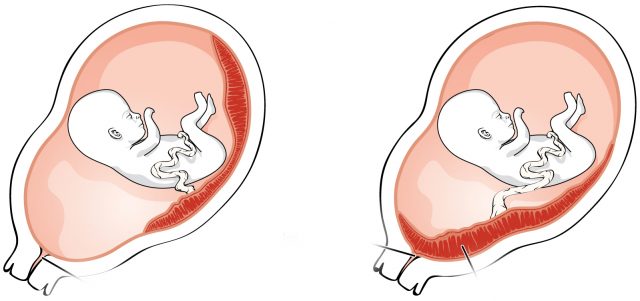
Аномалии плаценты. В норме плацента имплантируется на передней или задней стенке матки. Под предлежанием плаценты понимают ее аномальную имплантацию над внутренним зевом шейки матки:
1) полное предлежание плаценты — плацента полностью перекрывает внутренний зев;
2) частичное предлежание плаценты — плацента частично перекрывает внутренний зев;
3) краевое предлежание плаценты — край плаценты достигает края внутреннего зева;
4) низкое прикрепление плаценты (низкая плацентация) — плацента размещается в нижнем маточном сегменте, но не достигает края внутреннего зева.
Аномалии прикрепления плаценты включают следующие состояния: приросшая плацента — патологическая инвазия плаценты в поверхностный слой миометрия с полным или частичной отсутствием базальной децидуальной оболочки; вросшая плацента — патологическая инвазия плаценты во всю толщу миометрия; проросшая плацента — патологическая инвазия плаценты со сквозным проникновением в миометрий и периметрий, иногда с проникновением в близлежащие структуры.
Приросшая плацента приводит к невозможности отделения плаценты от стенки матки при рождении плода, что может привести к массивному кровотечению, шоку и смерти матери. Другие аномалии плаценты включают более редкие состояния:
1) валоподобная плацента — оболочки удваиваются позади ее края, образуя плотное кольцо вокруг периферии плаценты;
2) плацента в форме покрывала;
3) резервная плацента — дополнительная доля плаценты, которая имплантируется на некотором расстоянии от остальной плаценты;
4) предлежание сосудов пупочного канатика — оболочечное прикрепление пупочного канатика, когда сосуды плода проходят над внутренним зевом.
Патогенез перенашивания беременности
Основное звено патогенеза переношенной беременности — это изменения со стороны плаценты (плацентарная недостаточность). Они вызывают внутриутробный дефицит кислорода у плода. Такое отклонение приводит к выраженным изменениям и нарушению состояния ребёнка. При этом плацентарная дисфункция, дисбаланс эндокринной системы плода, наличие факторов риска перенашивания не позволяют родам начаться в срок, усугубляя уже имеющиеся нарушения.
При беременности плацентарная дисфункция проявляется нарушением кровотока в маточных артериях и/или артериях пуповины . При морфологическом исследовании плаценты диагностируются признаки сниженной циркуляции крови, образование мелких тромбов, склероз ворсин и сосудов и снижение количества капилляров. Также в ней могут быть обнаружены кальцинаты — локальные скопления кальция в очаге нарушенного кровотока.
Для выживания плода при дефиците поступающего к нему кислорода организм запускает процесс централизации кровообращения. При этом в жизненно важных органах малыша, таких как мозг, сердце и печень, кровоток сохраняется, а в мышцах, кишечнике, почках и остальных органах уменьшается.
Из-за снижения кровотока в почках плода выделение мочи значительно уменьшается, развивается маловодие. Также изменяется характер околоплодных вод: они теряют прозрачность, становятся мутными, приобретают желтоватый или зеленоватый оттенок из-за примеси мекония — первых фекалий ребёнка.
За счёт изменения состава околоплодных вод нарушается выработка сурфактанта — вещества, которое не даёт альвеолам слипаться во время выдоха. Это вызывает патологию лёгочной ткани и нарушение дыхания после рождения. Также снижается защитная функция лёгких: в водах увеличивается число бактерий, что повышает риск инфицирования лёгочной ткани .
На фоне плацентарной недостаточности пуповина становится тонкой. Из-за этого повышается риск сдавления пуповины, возникновения гипоксии или асфиксии в ходе родов. Сниженное поступление кислорода в организм малыша приводит к накоплению продуктов обмена веществ — развивается закисление внутренней среды плода (метаболический ацидоз), на фоне которого возникает кислородная недостаточность в тканях.
Тканевая гипоксия повышает проницаемость сосудистых стенок у плода, что приводит к задержке жидкости в тканях. В случае скопления жидкости в головном мозге может развиться отёк мозга. Такое состояние является неблагоприятным фактором во время родов: оно повышает чувствительность мозга к воздействию кислородной недостаточности и увеличивает риск развития осложнений при возможной родовой травме.
Следствием внутриутробной гипоксии также является нарушение сокращения миокарда у плода. Оно влияет на обмен веществ, что в итоге затрудняет адаптацию новорождённого к новым внеутробным условиям жизни.
Список литературы
-
Акушерство: национальное руководство / Под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М.: ГЭОТАР-Медиа, 2014. — 1200 с.
-
Клинический протокол диагностики и лечения «Переношенная беременность». — 2013.
-
Коган Я. Э. Переношенная беременность // Здоровье семьи. — 2019.
-
Руководство по амбулаторно-гинекологической помощи в акушерстве и гинекологии / Под ред. В. Е. Радзинского. — 2-е изд., перераб. и доп. — М.: ГЭОТАР-Медиа, 2014. — 944 с.
-
Айламазян Э. К. Акушерство. — СПб.: Специальная литература, 2002. — 526 с.
-
Савельева Г. М., Кулаков В. И., Стрижаков А. Н. и др. Акушерство. —М.: Медицина, 2000. — 816 с.
-
Чернуха Е. А. Переношенная и пролонгированная беременность. — М.: Медицина, 2007. — 208 с.
-
Айламазян Э. К. и др. Неотложная помощь при экстремальных состояниях в акушерской практике. — СПб.: Издательство Н-Л, 2002. — 432 с.
-
Айламазян Э. К., Маркин С. А. Белые страницы практического акушерства. Неврология, наркология, психиатрия. Руководство для врачей. — М.: Медицина, 2003. — 343 с.
-
Гинекология: национальное руководство / Под ред. В. И. Кулакова, И. Б. Манухина, Г. М. Савельевой. — М.: ГЭОТАР-Медиа, 2011. — 1088 с.
-
Чернуха Е. А. Родовой блок. — М.: Триада-Х, 1999. — 533 с.
-
Galal M., Symonds I., Murray H., Petraglia F., Smith R. Postterm pregnancy // Facts Views Vis Obgyn. — 2012; 4 (3): 175-187.ссылка
-
Kaplan B., Goldman G. A., Peled Y., Hecht-Resnick R., Neri A., Ovadia J. The outcome of post-term pregnancy. A comparative study // J Perinat Med. — 1995; 23 (3): 183-189.ссылка
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
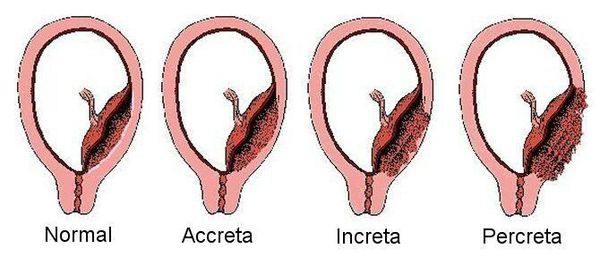
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты :
- Placenta accrete — ворсины хориона (структурной единицы плаценты) граничат с миометрием, но не внедряются в него и не нарушают его структуру .
- Placenta increta — ворсины хориона проникают в мышечную стенку матки на некоторую глубину и нарушают её структуру.
- Placenta percreta — ворсины прорастают миометрий на всю глубину вплоть до висцеральной брюшины.
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Прерывание беременности. Предлежание плаценты создает угрозу прерывания беременности, что обусловлено схожестью причин возникновения неправильного расположения плаценты и преждевременных родов. Преждевременные роды чаще имеют место при полном предлежании плаценты (43,5 %) .
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Гипотония (пониженное артериальное давление) развивается из-за частых кровопотерь. По данным различных авторов, частота встречаемости гипотонии при беременности с аномально расположенной плацентой составляет 25-35 % .
Неправильное положения плода (поперечное, косое, тазовое) — ещё одно серьёзное последствие неправильного расположения плаценты, которое, в свою очередь, тоже сопровождается осложнениями, такими как асфиксия плода, выпадение петель пуповины, травма плода .
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Проблемы с созреванием плаценты при беременности

Плацента проходит в своем развитии этап формирования, а в дальнейшем происходит закономерный этап ее развития — созревание. Это вполне естественное состояние для плаценты, она подстраивается по времени под постоянно изменяющиеся потребности организма малыша, чтобы обеспечивать доставку питания и поступление кислорода. По характеру и темпам процесс созревания плаценты может быть индивидуальным, так как это запрограммировано в генах и реализуется в момент зачатия, но отклонения от средних норм должны быть незначительными. Если же на протяжении беременности происходят какие-либо патологические изменения, это изменяет активизацию генетических программ, что запускает формирование разного рода аномалий в созревании плацентарной площадки. Можно различить как преждевременное или слишком скорое созревание плаценты (оно же именуется старением), так и замедленное ее созревание, противоположный первому процесс.
Что считать отклонением?
Отклонением следует считать существенное отличие состояния плаценты беременной от нормативных значений. Если у женщины 30 неделя беременности, а УЗИ показало 0-1 степень зрелости «детского места», это условная норма. А если степень уже первая или первая-вторая, то женщине как можно скорее нужно отправиться в стационар, чтобы начать лечение.
Самые строгие требования предъявляются к нормам на переходе 1-2 и 2-3 степеней. При 1-2 степени ребенок обычно еще не может жить самостоятельно или может родиться глубоко недоношенным. Спасая такого малыша из материнской утробы, где ему не хватает питания и кислорода, врачи рискуют, ведь кроха может не выжить из-за собственной незрелости и неготовности к жизни в этом мире.

Задачи УЗ-исследования в период беременности
Ультразвуковое исследование — наиболее точная и эффективная оценка состояния беременной и плода на разных гестационных сроках. Женщина проходит его впервые, узнав о беременности, и затем еще несколько раз на протяжении вынашивания.
УЗИ может потребоваться и на более раннем сроке или непосредственно перед родами — внеплановое обследование назначается при сомнительном диагнозе или при повышенных рисках осложнения беременности.
Наблюдая течение беременности по неделям, врач преследует следующие цели:
- подтверждение беременности;
- наблюдение за развитием плода, его размерами и весом;
- оценка жизнеспособности плода;
- выявление патологий на всех этапах беременности;
- определение пола ребенка;
- оценка параметров зрелости, размеров и места прикрепления плаценты;
- вычисление значений амниотической жидкости (околоплодные воды).
УЗИ по неделям беременности — важнейшее обследование при беременности.
Тромбы плаценты
Другим вариантом нарушений кровообращения в плаценте могут стать внутриплацентарные тромбы. Их также активно выявляет УЗИ скрининг. Они обычно возникают в результате повреждений стенок сосудов какими-либо факторами. Это могут быть инфекционные поражения с воспалением стенок сосудов плаценты, или проблемы в свертывающей и противосвертывающей системах крови при поздних токсикозах беременности. Тромбы и преждевременные роды возможны при повышенной двигательной активности плода из-за механического повреждения им тканей плаценты. Крупные тромбы могут повышать риск отслойки плаценты, провоцируют преждевременные роды, мелкие же тромбы обычно сильной опасности не несут. Однако любые изменения в плаценте — это повод для более прицельного наблюдения за будущей мамой.
Какие болезни влияют на плаценту?

Увеличение размеров плаценты с чрезмерно большим ее размером, который не типичен, если беременность не осложненная, также может указывать на наличие патологии. Самыми частыми из причин для резкого увеличения объема плаценты являются отек в зоне ворсинок плаценты, тяжелые формы течения анемии самой матери, анемия плода, наличие такой болезни, как сахарный диабет, проявления активно текущего сифилиса, либо возникновение между ворсинами плаценты кровяных сгустков — тромбоз.
Помимо этого, к резкому увеличению толщины плаценты может привести ее воспаление в результате инфекционного поражения при внутриутробных болезнях, например, токсоплазмозе, а также тяжелые врожденные аномалии почек у малыша, развитие водянки плода в результате формирования резус-конфликта или как следствие других причин, а также наличие множественного хориоангиоматоза (поражения сосудов плаценты).
Всегда при подобных выявленных аномалиях и болезнях необходимо разобраться в вопросе, какова же истинная причина изменения строения плаценты, так как в каждом конкретном случае потребуются свои индивидуальные тактика лечения или профилактика развития осложнений для плода. Поэтому будущая мать всегда должна внимательно относиться ко всем назначаемым для нее исследованиям. Самым основным и самым сложным из связанных с изменениями размеров плаценты осложнением считается тотальное нарушение всех основных плацентарных функций и тока крови по сосудам. Это формирует фето-плацентарную недостаточность. Следствием этого станет задержка внутриутробного развития плода.
Как определить?
Определение степени зрелости плаценты проводится посредством выполнения ультразвукового обследования. Современные аппараты УЗИ позволяют изучать плацентарную ткань у беременных довольно точно. Полученные в результате исследования показатели при этом достаточно информативны.
Для того чтобы врач смог определить 2-3 степень зрелости плаценты, он должен отметить несколько клинических признаков. Так, специалист УЗИ обязательно оценивает структуру плацентарной ткани. На более ранних сроках беременности плацента имеет гладкую и ровную поверхность. Никаких внешних признаков изменений на ней нет. По мере течения беременности изменяется и структура плацентарной ткани — она становится уже более неровной и даже шероховатой.
Плацента, имеющая 2 степень зрелости, на наружной поверхности имеет углубления и бороздки. Ее толщина постепенно начинает уменьшаться. Углубления, которые появляются в плацентарной ткани, довольно глубокие и проходят внутрь плаценты практически до базальной мембраны. Во время проведения ультразвукового обследования плацентарной ткани специалист определяет и наличие множественных линейных полос эхогенных зон.
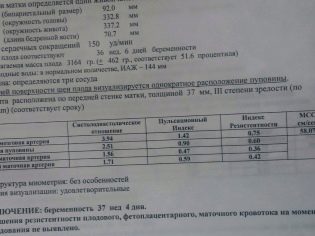
По мере созревания плаценты в ней начинают появляться особые уплотненные участки — . Плацента 2 степени зрелости с кальцинатами считается вполне нормальной. Возникновение плотных участков в плацентарной ткани связано с происходящими изменениями в плаценте в завершающем триместре беременности.
Появление кальцинатов в плацентарной ткани на сроке 34-39 неделе беременности — вполне нормальное явление. Многие будущие мамы начинают сильно переживать об этом, когда узнают о такой ультразвуковой «находке». Они волнуются о том, что кровоток ребенка может нарушиться, однако даже при наличии кальцинатов на этом сроке плацентарная ткань способна выполнять свои функции, предусмотренные природой.
Во время проведения обычного ультразвукового исследования, в ходе которого доктор определяет основные клинические параметры плаценты, также проводится и доплерография. Обычно она выполняется во время ультразвукового обследования одним и тем же специалистом. Цель доплерографического исследования — определение кровотока в основных кровеносных сосудах, которые обеспечивают кровоснабжение плода, находящегося в матке.
При доплерографии доктор может оценить, насколько хорошо функционирует маточно-плацентарный кровоток. При он может ухудшаться, что также может негативно отразиться и на самочувствии плода. Также при помощи доплерографического исследования врачи могут определить развитие фетоплацентарной недостаточности — опасного состояния, которое может привести к нарушению течения внутриутробного развития у плода. Эта патология также может развиться при слишком раннем созревании плаценты до 2-3 степени на ранних сроках беременности.
Определение степени зрелости плаценты является очень важным клиническим признаком.
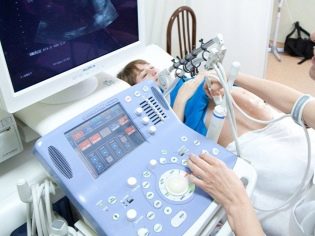

Для оценки состояния плацентарной ткани очень важно проводить динамическое наблюдение. Это означает, что в течение завершающего периода беременности женщинам, у которых было обнаружено чрезмерно раннее созревание плаценты, могут назначить несколько повторных ультразвуковых исследований
Это необходимо для того, чтобы врачи могли вовремя выявить опасные осложнения, которые могут возникнуть при этом состоянии. Это позволит докторам своевременно вмешаться и выбрать оптимальную тактику дальнейшего ведения беременности, а также определиться с верным способом родовспоможения в конкретном случае.
Для того чтобы плацента достигла 2 степени зрелости только к положенному сроку беременности, будущей маме следует соблюдать ряд рекомендаций и вести здоровый образ жизни. Ученые установили, что к чрезмерно раннему созреванию плаценты может привести активное курение. Все вредные привычки будущим мамам во время вынашивания их малышей следует исключить.
О том, что такое плацента и какие функции она выполняет, смотрите далее.