7 неделя беременности
Содержание:
- Аномалии развития плода: классификация
- Фото эмбриона на УЗИ 7 недель
- В каких случаях нужно обратиться к врачу?
- Советы для женщин на 7 неделе беременности
- Лечение у беременных
- Популярные вопросы
- Причины коричневых выделений во время беременности
- УЗИ и другие обследования на седьмой неделе беременности
- Расшифровка УЗИ в 7 недель
- Поводы для волнений
- Описание
- Обследования на седьмой неделе беременности
Аномалии развития плода: классификация
К данной категории принадлежат следующие заболевания:
Аномалии развития нервной трубки. Самой распространенной патологией ЦНС плода является анэнцефалия – врожденное отсутствие свода черепа и больших полушарий головного мозга. На УЗИ диагностируется на сроке 11-12 недель. Гидроцефалия обнаруживается на 18-й неделе беременности – по расширению передних и задних рогов боковых желудочков. Патологическое уменьшение головки плода (микроцефалия) возникает, как правило, на фоне других смежных заболеваний, и очень редко – в чистом виде. В таких случаях врач проводит УЗИ с разницей в несколько недель (для получения максимально достоверной картины). Округлое выпячивание в области костей свода черепа (энцефаломенингоцеле) диагностируют чаще всего на затылке, и подобная патология также требует повторного УЗИ.
Отклонения в развитии позвоночника наблюдаются в основном в поясничном и шейном отделе. Увидеть позвоночник на УЗИ можно с 15-й недели беременности, примерно с 18-й недели диагностируются (при наличии) пороки его строения. Самым страшным является кистозная гигрома, поражающая лимфатическую систему. На УЗИ при таком диагнозе видно кисту в шейном отделе позвоночника. Если данное заболевание сопряжено с другими патологиями лимфатической системы, плод гибнет. Сложно выявить миеломенингоцеле (образование состоит из жидкости и элементов спинного мозга) и расщепление позвоночника – эти патологии требуют применения аппаратуры экспертного класса.
Среди патологий развития органов ЖКТ чаще всего выявляют атрезию двенадцатиперстной кишки. Нередко данному заболеванию сопутствуют многоводие, поражение почек, сердца, нервной системы. Выявить атрезию тонкой кишки с помощью УЗИ очень сложно, чаще всего она обнаруживается в середине беременности или на поздних сроках. Атрезия толстой кишки УЗ-диагностике не поддается. Из нарушений строения передней брюшной стенки в большинстве случаев выявляют омфалоцеле.
Некоторые из аномалий мочевыделительной системы приводят к очень страшным последствиям, поэтому если патология выявлена на ранних сроках, врач может посоветовать прерывание беременности. Если заболевание обнаружено поздно, меняют тактику ведения беременности. С помощью УЗИ можно обнаружить патологическую двустороннюю обструкцию, мультикистозную почку; диагностирование агенезии (отсутствия) органа бывает затруднено. Определение гидронефроза потребует повторного проведения УЗИ.
Асцит – свободная жидкость – на УЗИ видится как анэхогенная зона, которая окружает органы плода. Только после тщательного изучения результатов обследования ставится окончательный диагноз. На водянку указывают утолщение кожи либо наличие жидкости минимум в двух естественных полостях. К этому заболеванию приводят:
- врожденные сердечные пороки;
- резус-конфликт;
- обструкции лимфатических и кровеносных сосудов;
- аритмии.
Для точного диагностирования водянки пациентке назначают дополнительное экспертное УЗИ.
Многоводие также можно обнаружить с помощью УЗИ. Развитию данной аномалии способствуют:
- водянка плода;
- сахарный диабет (у матери);
- нарушения в формировании органов ЖКТ;
- патологии нервной трубки;
- многоплодная беременность;
- скелетные дисплазии грудной клетки;
- пороки строения передней стенки живота.
Маловодие провоцируют:
- двусторонняя аномалия почек;
- задержка внутриутробного развития;
- перенашивание беременности;
- повреждение амниотических оболочек;
- внутриутробная гибель плода.
Процедура УЗИ абсолютно безопасна для жизни и здоровья матери и ребенка, не имеет ограничений по количеству сеансов, поэтому не пренебрегайте рекомендациями доктора и своевременно проходите назначенное обследование.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
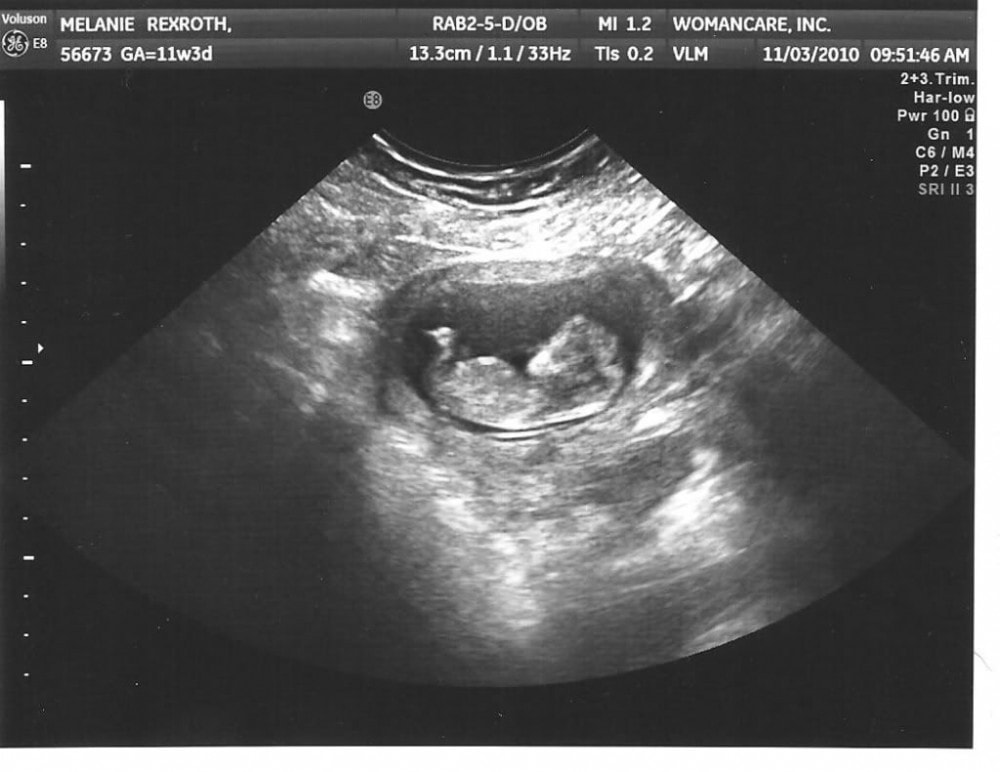
Фото эмбриона на УЗИ 7 недель
Стандартные методы ультразвуковой диагностики широко распространены в акушерстве и гинекологии. Стоить отметить, что на сегодняшний день, также большую популярность приобрел метод УЗИ с помощью трехмерного измерения, которое передает объемное изображение. Данная методика исследования позволяет в реальном времени увидеть, а также зафиксировать на фото развитие эмбриона.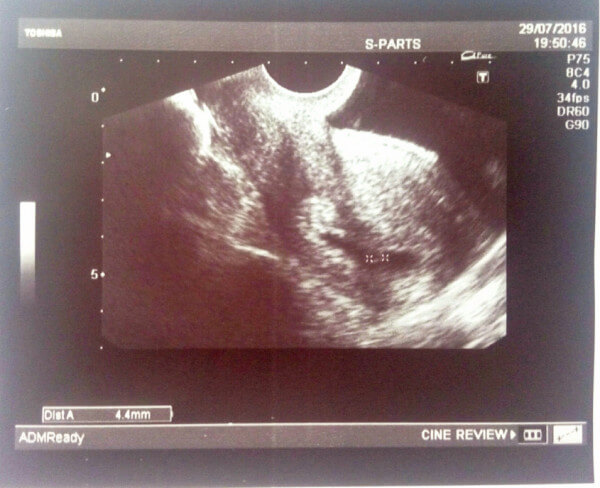 Итак, что же видно по УЗИ на 6-7 неделе беременности. Фото предоставляет возможность, во-первых, родителям оставить на долгую память воспоминания о пройденном пути к рождению их чада.
Итак, что же видно по УЗИ на 6-7 неделе беременности. Фото предоставляет возможность, во-первых, родителям оставить на долгую память воспоминания о пройденном пути к рождению их чада.
Во-вторых, снимки, сделанные на разных сроках беременности, позволяют оценить темпы роста и развития эмбриона. Таким образом, на фото, сделанном во время двухмерного ультразвукового исследования, неквалифицированный человек с трудом сможет в нем разобраться. На изображении на фоне темного круга будет виднеться едва заметное более светлое пятно. Но на данном сроке, определяет головной конец, так как формирующаяся голова – это треть всего эмбриона.
УЗИ на 7 неделе беременности (фото), сделанное во время трехмерного ультразвукового исследования значительно отличается от двухмерного изображения. На таком фото родители лучше смогут рассмотреть своего малыша. В этот период гестационного развития эмбрион имеет длину около 1,5 см, большая часть из которых – голова. На голове в таком «возрасте» у эмбриона можно рассмотреть зачатки ушных раковин, носа, а также ротика. Кроме того, отчетливо визуализируются впадины на будущем лице – это место, где в дальнейшем появятся глаза. Можно увидеть формирующиеся зачатки конечностей. На фото, сделанном в такой срок эмбрион уже становиться более похожим на самого дорогого и любимого человечка.
В каких случаях нужно обратиться к врачу?
Во время первого триместра возможны два серьезных осложнения беременности
Важно знать об их симптомах: · Внематочная (эктопическая) беременность – состояние, при котором зародыш имплантируется не в матке, а в другом, неподходящем для его развития, месте, например, в маточной трубе. Такой зародыш нежизнеспособен, кроме того, он создает угрозу для жизни матери
Немедленно звоните в «скорую помощь» при возникновении таких симптомов, как: сильное кровотечение из влагалища, головокружение и обморок, резкая, сильная боль в области таза, боль в плече.
· Выкидыш. Его вероятность наиболее высока в первые 12 недель беременности, затем резко снижается. Причиной могут быть стать генетические нарушения у эмбриона, инфекции, гормональные расстройства. Иногда выявить причину так и не удается. Обратитесь за медицинской помощью, если из влагалища выделяется кровь или густая жидкость розового цвета, выходят частички тканей, если возникла боль в области таза, слабость, головокружение. Как видите, симптомы напоминают внематочную беременность. Если они возникли – нельзя медлить, ваша жизнь может быть в опасности.
Советы для женщин на 7 неделе беременности
· Существуют простые средства, которые помогают многим женщинам справиться с тошнотой на 7 неделе беременности: имбирь, витамин B6, специальные акупрессурные браслеты на запястье.
· Для борьбы с угрями во время беременности существуют безопасные средства. Но перед тем, как применять те или иные препараты, нужно посоветоваться с врачом.· Если вы стали испытывать отвращение к некоторым видам пищи, вам стоит пересмотреть свой рацион питания. Замените «разонравившиеся» продукты на другие, которые могут обеспечить вас и ребенка необходимыми веществами.· Вы должны тщательно оберегать себя от инфекций. Нельзя контактировать с людьми, которые плохо себя чувствуют. Старайтесь не бывать в людных местах, особенно если первые недели беременности пришлись на «сезон простуд».· Некоторые животные тоже могут представлять опасность. Например, если в доме есть кошка, вы ни в коем случае не должны прикасаться к ее лотку. Можно заразиться опасной для плода инфекцией – токсоплазмозом. Овцы и ягнята могут являться носителями возбудителя инфекции, которая приводит к выкидышу.· Вы пока еще не думали о том, когда вы планируете рассказать о своей беременности родственникам и друзьям? Большинство мам делает это после первого УЗИ-скрининга.· В обменной карте, которую для вас заведут в женской консультации, вы сможете найти некоторую полезную информацию: наставления будущей маме, вещи, которые нужно собрать в родильный дом, права беременной женщины. А еще там встречаются купоны на скидки в разных магазинах, где продаются товары для мам и малышей. Обменные карты бывают разными, в зависимости от того, в каком городе вы живете.
Лечение у беременных
В большинстве случаев миома матки не требует лечения.
В случае, когда беременность осложняется, проводят симптоматическую терапию, максимально избегая хирургического вмешательства.
В некоторых случаях назначается гормональная терапия на короткий срок, чтобы уменьшить размеры. При выраженной боли рекомендуют нестероидные противовоспалительные препараты.
При местных симптомах во влагалище беременной женщине (зуд, жжение) врачи могут рекомендовать увлажняющий интимный гель «Гинокомфорт». Он не вызывает тератогенного и мутагенного действия на плод, и максимально устраняет вагинальный дискомфорт при миоме матке у будущей мамы.
Миома матки после беременности
В послеродовом периоде миома может осложнить течение массивным кровотечением. В этом случае могут потребоваться медикаментозное лечение, переливание крови или даже хирургическое вмешательство.
- “Абдоминальное родоразрешение беременных с миомой матки” Хрипунова, A., Бухарова, М.Л. Чехонацкая, Акт. вопр. акушер, и гинекологии: материалы 3-го Российского научного форума. — Москва, 2001
- Айламазян, Э.К. “Неотложная помощь при экстремальных состояниях в акушерской практике”, практике Э.К. Айламазян. — Н. Новгород: Изд-во НГМА, 1995.
- Акушерская тактика при ведении беременных с миомой матки / Л.С. Логутова, С.Н. Буянова, И.И. Левашова / Вестник Российской ассоциации акушеров-гинекологов. – 1999
- Базанов, П.А. Миома матки и нарушение репродуктивной функции П.А. Базанов, Н.И. Волков // Пробл. репродукции. — 2002
Популярные вопросы
Обнаружили миому 45мм (Субмукозная) идут кровяные выделения после месячных. Уже 2 недели. Врач говорит про операцию. Жду комиссии. Какая операция делается в этом случае? Меня напугали что возможно удаление матки. Мне 38 еще хочу родить.
О своих репродуктивных планах Вам следует сказать лечащему врачу. Это позволит решить вопрос в пользу органосохраняющей операции- консервативной миомэктомии. Метод- гистероскопический или полосная операция решается коллегиально с учётом технических возможностей , врачебной практики, типа субмукозного узла, его локализации и т.д.
У меня сейчас 7 неделя беременности. Сегодня на малой половой губе обнаружила небольшой прыщик, при прикосновении немного болезненные ощущения, совсем немного, а так не беспокоит никак. Что это может быть? Возможно ли это из-за того, что неделю назад перенесла простуду. Если угроза для будущего ребенка?Чем можно быстрее вывести?Очень переживаю, помогите, пожалуйста.
Из описания не очень понятно, что именно вы обнаружили. В данной зоне могут формироваться фурункулы( как результат травмы, переохлаждения или потертости в данной области), герпетические высыпания, кондиломы и т.д. Разные заболевания требуют дифференцированного лечения. На данном этапе можно воспользоваться местно гелем Гинокомфорт с маслом чайного дерева, нанося средство на измененный участок 1 раз в день на протяжении 5-7 дней. В кратчайшие сроки обратитесь на прием к акушеру- гинекологу для уточнения характера заболевания и назначения специализированного лечения.
Добрый день, мне 31 год, у меня миома. Назначили спрей Бусерелин на 2 мес. Скажите при проявлении побочных эффектов существуют ли какие либо препараты. Очень боюсь т.к по отзывам очень страшный препарат. И через сколько примерно начинают проявляться побочные эффекты?
Здравствуйте! Вам следует придерживаться рекомендаций лечащего врача. При применении данного препарата возникает медикаментозная менопауза. Это может сопровождаться вегетативными проявлениями — жаром, приливами, колебанием настроения, нарушением сна и генитоуринарным синдромом — сухостью в половых путях. Самочувствие поможет улучшить применение климафемина Гинокомфорт, а справится с сухостью гель Гинокомфорт с экстрактом мальвы.
Здравствуйте, мне 47 лет, у меня множественная миома матки, две миомы большая и средняя (76 мм и 40 мм) были с кровотоком по периферии, вчера прошла УЗИ на том же аппарате и тем же врачом, оказалось, что большая в размерах не изменилась, но нет кровотока, может ли такое быть, до вчерашнего дня проходила узи там же 2 раза, раз в полгода и кровоток был ИР 0,5 и ИР 0.55 по периферии, чем это чревато, не может ли быть некроза из за нарушения питания? Может ли она уменьшиться в размерах без кровотока?
Здравствуйте! Уменьшение кровообращения в узлах миомы матки свидетельствует о процессах завершения роста образования. Это требует УЗИ контроля через 3 месяца. При отсутствии болевого синдрома, повышения температуры , УЗИ изменений в узле , описанных как некроз, предположить данный процесс невозможно.
Причины коричневых выделений во время беременности
Период прорастания хориона в ткани эндометрия может протекать с выделениями коричневого цвета из влагалища. 1-2 неделя с момента оплодотворения характеризуется прикреплением плода к стенкам матки, в результате микротравм капилляров эндометрия выделившееся малое количество крои выходит из полости матки и попадает во влагалище.
Кровомазание в первые несколько недель, совпадающее по срокам с возможной менструацией, обусловлено незавершившейся перестройкой гормональной системы. Именно этот период является одним из критических моментов, от которых зависит существование беременности, рост и развитие плода.
Тревожным признаком следует считать подтвержденный факт беременности аптечными тестами, если на фоне коричневых выделений возникает выраженная боль в малом тазу.
Разобраться в причинах болей и кровомазания должен гинеколог, проведя ручное обследование и УЗИ для исключения грозной патологии – внематочной беременности.
Появление коричневых выделений во 2 триместре беременности может характеризовать отслоение части плаценты. Коричневого оттенка выделения сопровождаются спастическими болями. Кровомазание постепенно перерастает в обильное выделение крови и может нести угрозу жизни матери и сохранению плода.
Патологическое расположение части плаценты в области шеечного канала – частая причина коричневых выделений во время беременности. Выделение крови происходит из сосудов плаценты, не имеющих возможность прикрепиться к полноценному эндометрию.
Воспаления слизистой шейки матки: истинные или ложные эрозии могут вызывать выделения коричневого оттенка после полового соития.
Беременность не исключает заражение ИППП, поэтому кровомазание требует проведения комплексной диагностики.
Полезная информация по теме:
- Анализы на половые инфекции
- Прием гинеколога в клинике
- Диагностика гинекологических заболеваний
- Анализы в клинике и выезд на дом
- Диагностика кожных заболеваний
- Лечение выделений
- Диагностика при выделениях из уретры
- Хламидиоз
- УЗИ малого таза
- УЗИ на дому
- УЗИ простаты
- Причины выделений у женщин
- Причины выделений у мужчин
- Диагностика половых инфекций
УЗИ и другие обследования на седьмой неделе беременности
Плановые обследования в этот период не предусмотрены. Врач может порекомендовать сделать УЗИ, если ранее диагностическая процедура для подтверждения маточной беременности не проводилась.
Если женщина встала на учет у врача, потребуются и другие обследования. Врач назначит анализы, обычно это — анализы мазков, крови и мочи, тест на ВИЧ, группу крови и резус-фактор. Они необходимы, чтобы собрать первичную информацию о состоянии здоровья женщины. Затем доктор определит сроки визитов к другим узким специалистам — окулисту, кардиологу, эндокринологу, генетику, стоматологу, терапевту. Комплексный контроль врачей снижает риск развития патологий беременности и помогает женщине выносить здорового ребенка.
Расшифровка УЗИ в 7 недель
Результаты УЗИ на 7 неделе беременности позволяют расшифровать и оценить полученную информацию во время диагностики. Полученные данные специалист заносит в специальный протокол ультразвуковой диагностики. В протоколе содержаться все необходимые данные, учитываемые во время исследования беременности. Полученные фактические данные, как правило, сравнивают с должными показателями развития нормальной беременности
Во время ультразвукового исследования диагност акцентирует внимание на таких параметрах, как:
- эмбриональный срок беременности;
- определяет количество эмбрионов, которые были обнаружены в матке при осмотре;
- место имплантации плодного яйца;
- размеры плодного яйца (эмбриона);
- подтверждает образование желточного мешочка, а также определяет, какие он имеет размеры;
- при нормальной визуализации по возможности определяет размеры плода;
- визуализация желтого тела и определение его размера.
УЗИ на 7 неделе беременности: нормы
Стоит отметить, что на данном сроке размеры плода достаточно маленькие, поэтому говорить с уверенностью о каких-либо отклонениях от нормы не разумно. Стандартными показателями нормального развития беременности является, прежде всего, наличие плодного яйца. Размер плодного яйца, который будет соответствовать данному сроку — 2 см. При нормальном развитии беременности на 7 недели гестационного периода достаточно четко визуализируется голова эмбриона, несмотря на то, что он все еще имеет бобовидную форму. Во время проведенного УЗИ 6-7 недель беременности (нормы) один из важных критериев роста плода будет КТР, которое соответствует 11-12 мм, а масса эмбриона не превышает 1г. Также в норме на 6-7 неделе прослушивается сердцебиение плода, частота которого достигает 140 ударов в минуту.
Поводы для волнений
Некоторые ощущения и изменения в организме могут волновать женщину на седьмой неделе беременности, но не все они опасны. Например, тянущие ощущения внизу живота, которые возникают время от времени и не слишком интенсивно, связаны с ростом матки и не должны беспокоить женщину. Если же живот тянет или болит сильно, и это происходит регулярно, к врачу нужно обратиться, не дожидаясь следующего планового приема.
Выделения на седьмой неделе беременности в норме должны сохраняться слизистыми, прозрачными, без цвета и запаха. Если они стали коричневыми, это тоже повод для обращения к врачу.
Описание
Бета-ХГЧ — гормон, который делает возможным раннее определение беременности начиная с 6–8 дня после оплодотворения.
Клетки оболочки зародыша — хориона — вырабатывают гормон. На основании анализа крови на b-ХГЧ определяется присутствие в организме хориальной ткани, и наличие беременности.
ХГЧ состоит из двух единиц альфа- и бета-ХГЧ. Альфа-составляющая ХГЧ имеет схожее строение с единицами гормонов ТТГ, ФСГ и ЛГ, а бета-ХГЧ — уникальна. Поэтому в диагностике решающее значение имеет лабораторный анализ b-ХГЧ. В крови бета-субъединица присутствует в составе димера и свободном виде.Функции гормона
В первом триместре беременности бета-ХГЧ стимулирует образование гормонов, необходимых для развития и поддержания беременности: прогестерона, эстрадиола и свободного эстриола. При нормальном развитии беременности синтез этих гормонов переключается на плаценту на более поздних сроках.
У плода мужского пола бета-ХГЧ стимулирует клетки Лейдига, которые синтезируют тестостерон. Гормон тестостерон способствует формированию половых органов по мужскому типу, а также оказывает воздействие на кору надпочечников эмбриона.ПоказанияЖенщины:
- ранняя диагностика беременности;
- динамическое наблюдение за течением беременности;
- аменорея;
- подозрение на эктопическую беременность;
- оценка полноты оперативного прерывания беременности;
- подозрение на угрозу прерывания беременности и неразвивающуюся беременность;
- диагностика трофобластических заболеваний (хорионэпителиомы, пузырного заноса);
- контроль эффективности лечения трофобластических заболеваний;
- динамическое наблюдение после перенесённого трофобластического заболевания.
- пренатальная диагностика (входит в состав тройного теста вместе с АФП и свободным эстриолом).
Мужчины:
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Чувствительность метода в большинстве случаев позволяет диагностировать беременность уже на 1–2 днях задержки менструации. Скорость образования ХГЧ у женщин может варьировать, поэтому лучше проводить исследование после 3–5 дней задержки менструации во избежание ложноотрицательных результатов.
В случае сомнительных результатов тест следует повторить дважды с интервалом в 2–3 дня.
При определении полноты удаления эктопической беременности или аборта, определение ХГЧ проводится через 1–2 дня после операции, для исключения ложноположительного результата.
Интерпретация результатов
Единицы измерения: мМЕ/мл.
Референсные значения:Мужчины: 0–10Женщины (не беременные): 0–10Женщины беременные*:
| Беременные 1 нед | 50–500 | мМЕ/мл. |
| Беременные 2 нед | 100–5000 | мМЕ/мл. |
| Беременные 3 нед | 500–10000 | мМЕ/мл. |
| Беременные 4 нед | 1000–50000 | мМЕ/мл. |
| Беременные 5 нед | 10000–100000 | мМЕ/мл. |
| Беременные 6–8 нед | 15000–200000 | мМЕ/мл. |
| Беременные 9–14 нед | 10000–100000 | мМЕ/мл. |
| Беременные 15–16 нед | 10000–100000 | мМЕ/мл. |
| Беременные 17–18 нед | 10000–60000 | мМЕ/мл. |
| Беременные 19–20 нед | 10000–60000 | мМЕ/мл. |
| Беременные 21–22 нед | 10000–60000 | мМЕ/мл. |
| Беременные 23–24 нед | 10000–60000 | мМЕ/мл. |
| Беременные 25–26 нед | 10000–60000 | мМЕ/мл. |
| Беременные 27–28 нед | 10000–35000 | мМЕ/мл. |
| Беременные 29–30 нед | 10000–35000 | мМЕ/мл. |
| Беременные 31–32 нед | 10000–35000 | мМЕ/мл. |
| Беременные 33–34 нед | 10000–35000 | мМЕ/мл. |
| Беременные 35–36 нед | 10000–35000 | мМЕ/мл. |
| Беременные 37–40 нед | 10000–35000 | мМЕ/мл. |
*Срок указан в гестационных неделях
Обследования на седьмой неделе беременности
Седьмая неделя и вообще первые месяцы считаются самыми рискованными. В этот период ребенок активно развивается, и повлиять на его состояние может почти что угодно, поэтому наблюдение у врача обязательно: благодаря ему тревожные симптомы можно заметить заранее. Именно на седьмой неделе женщина становится на учет по беременности. Гинеколог проводит осмотр, дает беременной рекомендации по изменению образа жизни, отправляет к другим специалистам. Среди исследований, которые нужно пройти:
- анализ крови на ХГЧ, гормон, по которому можно определить беременность;
- гинекологическое обследование;
- при необходимости, например если есть подозрение на многоплодную беременность, УЗИ;
- ЭКГ (кардиограмма).
Гинеколог назначает прохождение профильных специалистов: окулиста, ЛОРа, стоматолога, хирурга, генетика, эндокринолога
Это важно, потому что беременность влияет на все системы организма, и нужно заранее понять, в каком состоянии они находятся, не понадобится ли беременной дополнительная поддержка.